Lymphome: Symptome, Einteilung, Behandlung
Dieser Text bietet einen allgemeinen Überblick zu malignen Lymphomen.
- Bei Fragen zur individuellen Erkrankungssituation können Sie uns gerne kontaktieren.
- Hier geht es zu dem Lymphom Chronische Lymphatische Leukämie.
- Hier geht es zum Multiplen Myelom.
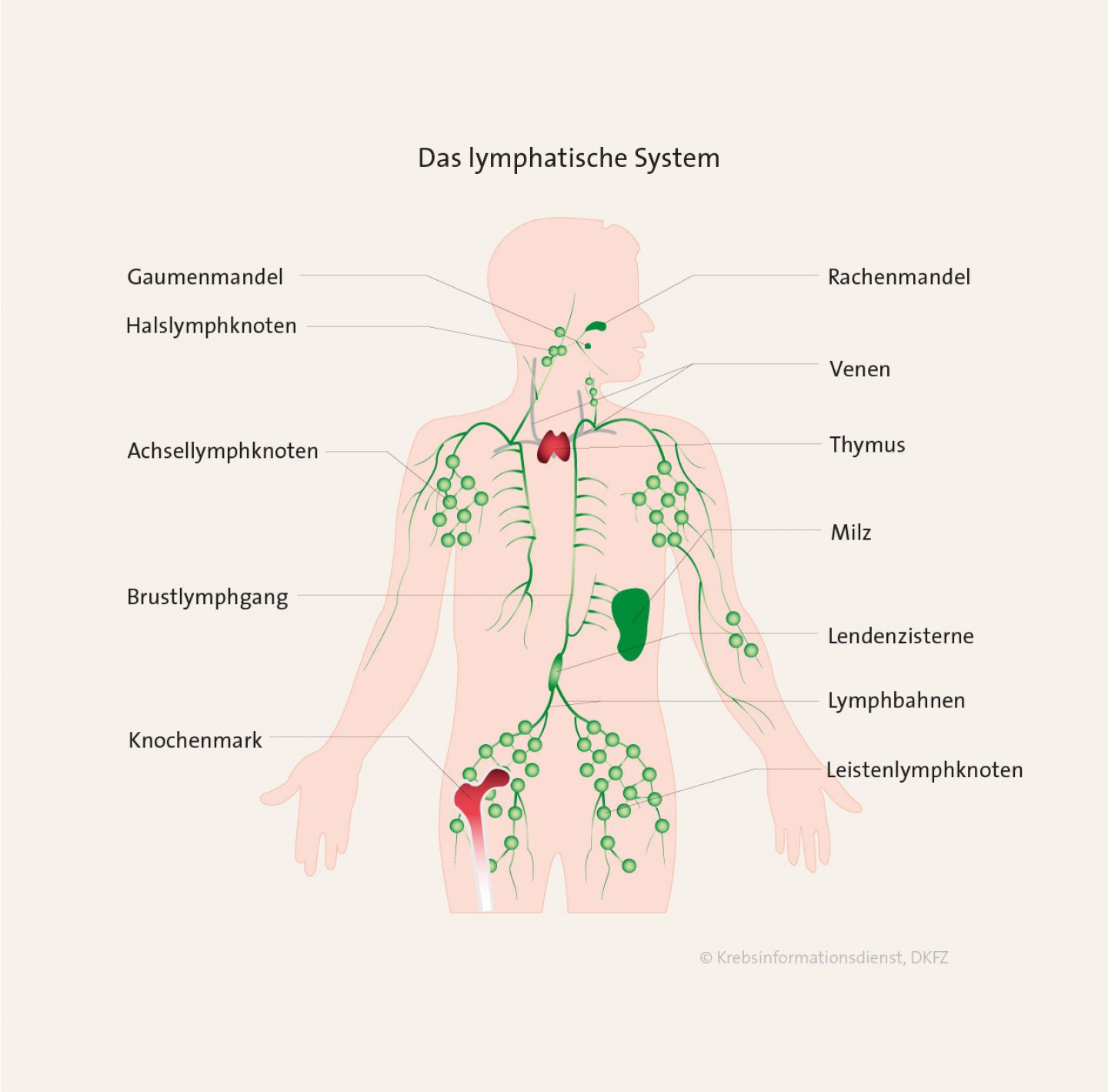
- Unter dem Begriff "Maligne Lymphome" werden verschiedene Krebserkrankungen des lymphatischen Systems zusammengefasst. Zum lymphatischen System gehören die Lymphknoten, die Mandeln und die Milz. Lymphatisches Gewebe findet sich aber auch an anderen Stellen im Körper, etwa im Magen, im Darm oder in der Haut. Bei Lymphomen wachsen weiße Blutkörperchen, die sogenannten Lymphozyten, die zum lymphatischen System zählen, unkontrolliert.
- Geschwollene Lymphknoten sind ein Anzeichen der Erkrankung, aber nicht das Einzige. Auch allgemeine Beschwerden wie Fieber, sehr starkes Schwitzen, Gewichtsverlust oder Beschwerden an den betroffenen Organen können auftreten.
- Es gibt aggressive Krankheitsverläufe, die sofort behandelt werden müssen. Für andere Patienten kann es ausreichen, zunächst abzuwarten und regelmäßig zur Kontrolle zu gehen.
Lymphome: Kurz erklärt
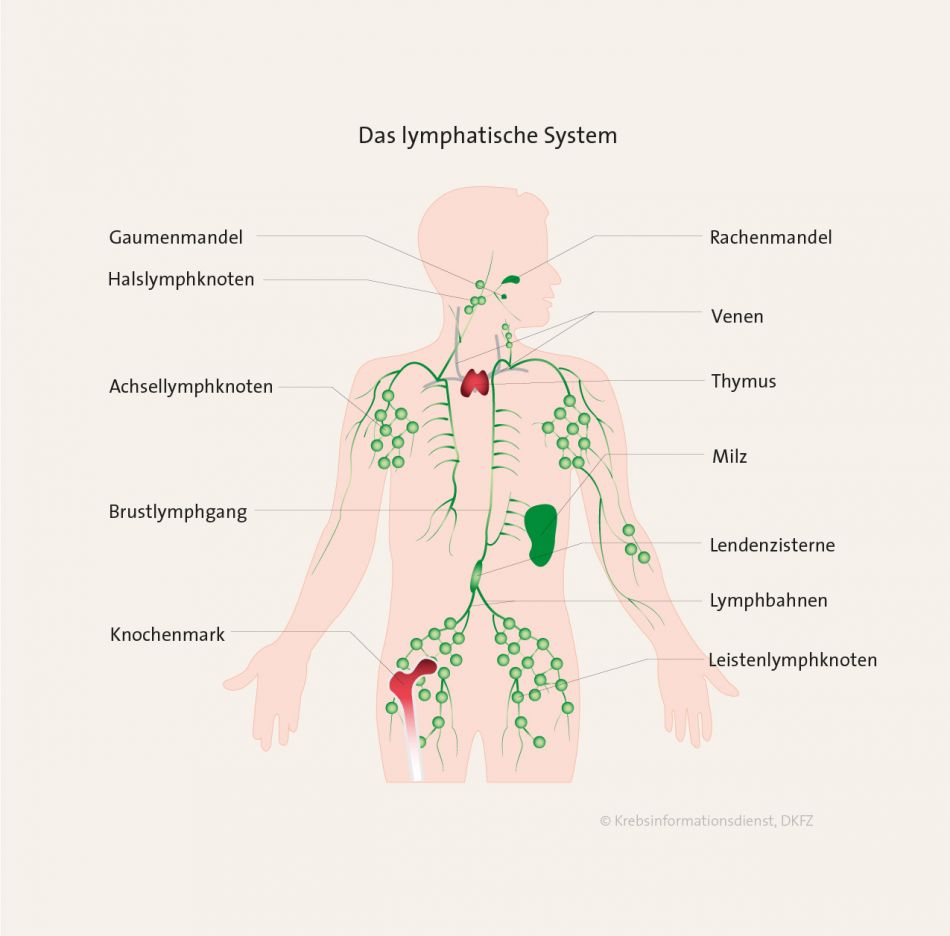
Lymphome sind in der Regel bösartige Tumoren des lymphatischen Systems. Der umgangssprachliche Begriff ist Lymphdrüsenkrebs. Wörtlich bedeutet das Wort Lymphom "Lymphknotenschwellung".
Das lymphatische System ist kein einzelnes Organ. Es ist über den ganzen Körper verteilt. Das lymphatische System besteht aus Lymphbahnen, die das Gewebswasser ("Lymphe") transportieren sowie aus lymphatischen Organen. Das sind zum einen die primären lymphatischen Organe Thymus und Knochenmark: Dort reifen die Zellen des lymphatischen Systems, die sogenannten Lymphozyten. Das ist eine Untergruppe der weißen Blutzellen. Zu den sekundären lymphatischen Organen zählen beispielsweise Lymphknoten, die Milz oder lymphatisches Gewebe im Magen-Darm-Trakt und im Rachen ("Mandeln").
Bei malignen Lymphomen entarten die Lymphozyten und beginnen unkontrolliert zu wachsen und sich zu vermehren.
Auch wenn bei einem Lymphom meist die Lymphknoten anschwellen, kann es – unabhängig von einem Lymphknoten – überall im Körper auftreten.
Abgrenzung: Hodgkin-Lymphom, Non-Hodgkin-Lymphom, Multiples Myelom
Innerhalb der malignen Lymphome gibt es historisch betrachtet 3 große Gruppen: das Hodgkin-Lymphom, die Non-Hodgkin-Lymphome (NHL) und das Multiple Myelom, das zu den sogenannten Plasmazellerkrankungen gehört.
- Hodgkin-Lymphome (Morbus Hodgkin) sind eine eigenständige Lymphomart. Der Name stammt von dem Arzt Sir Thomas Hodgkin, der diese spezielle Krebserkrankung des lymphatischen Systems vor 200 Jahren erstmals beschrieben hat.
- Non-Hodgkin-Lymphome sind alle anderen Lymphomarten – also solche, die nicht als Hodgkin-Lymphom gelten. Daher der Name "Non"-Hodgkin-Lymphome (Non = Nicht). Der Begriff fasst rund 30 verschiedene Lymphom-Erkrankungen zusammen. Fachleute sprechen inzwischen aber kaum noch von Non-Hodgkin-Lymphomen, sondern unterteilen Lymphome genauer.
- Multiple Myelome ("Knochenmarkkrebs") gehören ebenfalls zu den bösartigen Lymphomen. Denn: Sie gehen von reifen B-Lymphozyten, sogenannten Plasmazellen aus.
Veraltete Einteilung: Den Begriff "Non-Hodgkin-Lymphom" hört man in der Praxis noch häufig. Experten verwenden ihn für die Einteilung der malignen Lymphome offiziell nicht mehr: Die Weltgesundheitsorganisation WHO unterscheidet Lymphome mittlerweile nach der Lymphozytenart, von der die Erkrankung ausgeht.
Keine Lymphome: Lymphknotenbefall durch andere Tumorarten
Maligne Lymphome gehen vom lymphatischen Gewebe aus. Sie sind nicht zu verwechseln mit Lymphknotenmetastasen.
Lymphknotenmetastasen sind Absiedlungen eines anderen Tumors in den Lymphknoten. Bei vielen Krebsarten, zum Beispiel bei Brustkrebs oder Darmkrebs, können sich Tumorzellen über das Lymphsystem im Körper ausbreiten. Werden bei einem Krebspatienten Tumorzellen in den Lymphknoten gefunden, muss das nicht bedeuten, dass ein malignes Lymphom vorliegt.
Niedrig-maligne oder hoch-maligne?
Die Einteilung hilft Ärzten den voraussichtlichen Erkrankungsverlauf des Lymphoms einzuschätzen. Beachtet werden muss dabei: Trotzdem kann eine einzelne Lymphomart klinisch sehr unterschiedlich verlaufen. In der aktuellen Klassifikation der Weltgesundheitsorganisation WHO wird die Einteilung "hoch-maligne" und "niedrig-maligne" offiziell nicht mehr verwendet.
Ein Lymphom kann eher langsam verlaufen oder sehr rasch fortschreiten.
Niedrig-maligne, indolente Lymphome: Sie entwickeln sich langsam über Jahre bis Jahrzehnte. Es handelt sich um chronische Krankheiten, die sich durch Behandlung meist gut zurückdrängen lassen. Dauerhaft heilbar sind sie in der Regel nicht. Die Patienten werden lebenslang medizinisch betreut und gegebenenfalls wiederholt behandelt. Zu den niedrig-malignen Lymphomen zählen beispielsweise:
- Chronische lymphatische Leukämie (CLL)
- Follikuläres Lymphom
- Haarzell-Leukämie
- Multiples Myelom
- MALT-Lymphom
Hoch-maligne, aggressive Lymphome: Sie schreiten ohne Behandlung rasch voran. Allerdings können Betroffene oft bereits mit einer ersten intensiven Behandlung geheilt werden. Typische hoch-maligne Lymphome sind:
- Diffuses großzelliges Lymphom
- Burkitt-Lymphom
Risikofaktoren für Lymphome
Experten können bis heute keine allgemeingültigen Risikofaktoren benennen, die zu einem Lymphom führen. Bei den meisten Patientinnen und Patienten lässt sich deshalb im Nachhinein nicht feststellen, was die Erkrankung ausgelöst hat.
Nach heutigem Wissen müssen verschiedene Faktoren zusammenwirken, bevor ein bösartiges Lymphom entsteht. Einige Faktoren erhöhen dabei die Wahrscheinlichkeit, an einem Lymphom zu erkranken.
- Strahlen- und Chemotherapie: Beide Behandlungsformen sind Risikofaktoren für Leukämien und vermutlich auch für Lymphome.
- Stark und/oder dauerhaft geschwächtes Immunsystem: Abwehrunterdrückende Medikamente etwa nach einer Organtransplantation oder eine HIV-Infektion können ein Lymphom begünstigen.
- Infektionen: Zum Beispiel kann das Epstein-Barr-Virus (EBV) dazu beitragen, dass ein Burkitt-Lymphom entsteht. Das Bakterium Helicobacter pylori löst MALT-Lymphome im Magen aus.
- Autoimmunerkrankungen: Einige seltene Krankheiten, bei denen sich das Immunsystem gegen Strukturen des eigenen Körpers richtet, scheinen ebenfalls das Risiko für Lymphome zu erhöhen.
Vererbung: Bisher haben Forscher keine Erbanlagen gefunden, die eindeutig zu einer Häufung von Lymphomen führen. Wenn in einer Familie schon häufiger bösartige Blutkrankheiten aufgetreten sind, scheint das Risiko für ein Lymphom allerdings erhöht zu sein.
Beschwerden: Welche Symptome zeigen Lymphome?
Typische Warnzeichen für viele Lymphomarten sind schmerzlose Lymphknotenschwellungen: Sind Lymphknoten über einen längeren Zeitraum geschwollen (2 – 4 Wochen), sollten Betroffene zum Arzt gehen.
- Gut zu wissen: Ein Multiples Myelom kann andere Beschwerden verursachen als viele Lymphome. Mehr dazu lesen Sie unter Symptome bei Multiplem Myelom: Warnzeichen erkennen.
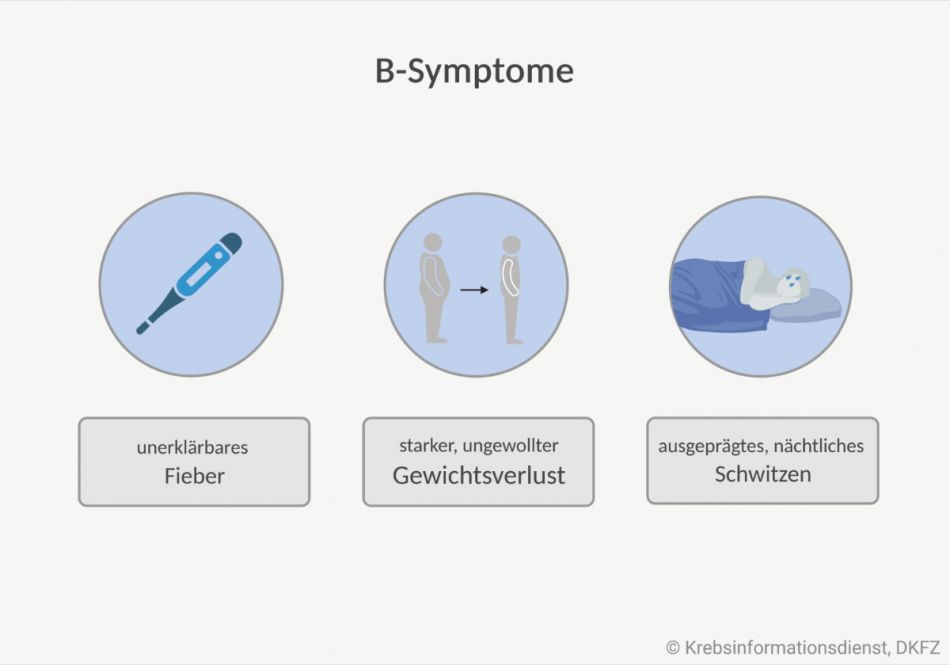
Lymphome können zu allgemeinen, unspezifischen Beschwerden führen, die auch bei anderen Krankheitsbildern auftauchen. Fachleute sprechen von B-Symptomen:
- Fieber: über 38 Grad Celsius ohne andere erkennbare Ursache
- starker Nachtschweiß: Wechseln des Schlafanzugs oder Bettzeugs nötig
- ungewollter Gewichtsverlust: Körpergewicht nimmt in einem halben Jahr um mehr als ein Zehntel ab.
Weitere Beschwerden hängen davon ab, in welchem Organ oder Gewebe sich Lymphomzellen finden. Beispiele sind:
- Bauchschmerzen und Verdauungsstörungen
- Husten, Atembeschwerden
- Knochen- und Gelenkschmerzen
Keine Möglichkeiten der Früherkennung: Es gibt keine Untersuchung, die mit einfachen Mitteln ein Lymphom frühzeitig nachweisen kann. Zudem handelt es bei Lymphomen um sehr unterschiedliche und seltene Erkrankungen. Ein bevölkerungsweites Früherkennungsscreening ist daher nicht sinnvoll.
Gehen Sie im Zweifelsfall zum Arzt!
- Wenn Sie die hier beschriebenen Beschwerden bei sich beobachten, kann das auch für eine harmlose Erkrankung sprechen.
- Keines der Krankheitszeichen beweist für sich allein, dass bei Ihnen ein Lymphom vorliegt.
- Beschwerden können bei einzelnen Patienten sehr verschieden und unterschiedlich stark ausgeprägt sein – es treten nicht immer mehrere oder alle der genannten Symptome auf.
Diagnose von Lymphomen: Untersuchungen bei Krebsverdacht
Diagnose sichern: Hat der Arzt oder die Ärztin den Verdacht, dass ein Lymphom vorliegt, müssen sie den Betroffenen umfangreich untersuchen:
- Der Arzt fragt den Betroffenen nach der Krankengeschichte und Beschwerden wie Fieber, nächtlichem Schwitzen und ungewolltem Gewichtsverlust (B-Symptome).
- Er tastet die Lymphknoten und den Bauch ab und begutachtet die Mandeln.
- Der Arzt entfernt den verdächtigen Lymphknoten in einer kleinen ambulanten Operation oder entnimmt eine Gewebeprobe (Biopsie). Laborärzte untersuchen das Gewebe unter dem Mikroskop.
Ausbreitung untersuchen
Liegt ein Lymphom vor, müssen die Ärzte genau erfassen, wo sich das Lymphom im Körper ausgebreitet hat. Dafür führen sie in der Regel folgende Untersuchungen durch:
- bildgebende Untersuchungen wie Ultraschall, Röntgenuntersuchungen, Magnetresonanztomographie (MRT), Computertomographie (CT) oder Positronenemissionstomographie (PET bzw. in Kombination mit einer Computertomographie PET/CT)
- Untersuchung von Blut und Knochenmark sowie in selteneren Fällen des Nervenwassers (Liquor).
Fragen Sie uns!
Nicht alle Untersuchungen sind bei jedem Patienten und jeder Patientin notwendig. Gleichzeitig können Untersuchungen hinzukommen, die hier nicht erwähnt sind.
Welche Untersuchungen erforderlich sind, entscheiden die behandelnden Ärzte aufgrund der Ergebnisse der Gewebeuntersuchung und weiteren Faktoren.
Gerne stehen unsere Ärztinnen und Ärzte Ihnen kostenfrei mit zusätzlichen Hintergrundinformationen zur Verfügung:
- am Telefon unter 0800 420 30 40 täglich von 8 bis 20 Uhr
- • per E-Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
Behandlung von Lymphomen: Therapie-Überblick
Ob und wann eine Patientin oder ein Patient mit einem Lymphom eine Behandlung benötigt, ist von verschiedenen Faktoren abhängig. Bedeutsam ist zum einen die Art des Lymphoms:
- Aggressives (hoch-malignes) Lymphom: Ärzte müssen sofort und intensiv behandeln. Dann haben Patientinnen und Patienten gute Heilungschancen.
- Langsam verlaufendes (niedrig-malignes) Lymphom: Eine Behandlung ist in vielen Fällen erst notwendig, wenn Beschwerden auftreten. Die Betroffenen müssen lebenslang betreut und gegebenenfalls wiederholt behandelt werden.
Welche Behandlungsmöglichkeiten für einen Patienten in Frage kommen, können die Ärzte erst dann festlegen, wenn sie die genaue Diagnose kennen. Entscheidend dafür ist auch die Ausbreitung des Lymphoms im Körper sowie das Alter und der Gesundheitszustand des Patienten oder der Patientin.
Behandlungsmöglichkeiten bei einem Lymphom
- abwarten und beobachten (watch-and-wait)
- Chemotherapie oder Immun-Chemotherapie
- zielgerichtete Therapie oder Immuntherapie
- örtliche Strahlentherapie
Erst einmal abzuwarten und zu beobachten, kommt nur bei manchen Patientinnen und Patienten mit einem langsam wachsenden (niedrig malignen) Lymphom in Frage. Die Patientinnen und Patienten müssen dann regelmäßig für Kontrolltermine zum Arzt. Der Arzt kontrolliert die Blutwerte und führt – abhängig vom vorliegenden Lymphom – weitere Untersuchungen durch.
Ist eine Behandlung notwendig, setzen Ärztinnen und Ärzte bei Lymphomen am häufigsten eine Chemotherapie ein. Oft kombinieren sie die Chemotherapie mit einer Antikörpertherapie. Diese Kombination wird auch Immun-Chemotherapie genannt. Einige Patienten erhalten die Antikörpertherapie auch allein, ohne eine Chemotherapie.
Darüber hinaus werden verschiedene zielgerichtete Medikamente sowie neue Formen der Immuntherapie für die Behandlung von Lymphomen erforscht und zunehmend eingesetzt.
Eine alleinige örtliche Strahlentherapie kommt nur für wenige Lymphom-Patienten infrage. Ärzte setzen sie beispielsweise ein, wenn das Lymphom langsam wächst und örtlich begrenzt ist. In Kombination mit einer Chemotherapie oder Chemo-Immuntherapie kommt eine Strahlentherapie auch für andere Erkrankungssituationen in Betracht.
Eine alleinige Operation des Lymphoms ist in der Regel keine geeignete Therapiemöglichkeit. Denn Lymphome betreffen meist den ganzen Körper − auch dann, wenn die entarteten Lymphozyten nur an einer oder wenigen Stellen im Körper direkt nachweisbar sind.
Kliniken und Ärzte: Wohin zur Therapie eines Lymphoms?
Hämato-Onkologe / Hämato-Onkologin: Fachärzte für Erkrankungen des Blutes und des lymphatischen Systems.
Die Behandlungsmöglichkeiten für Patienten mit einem malignen Lymphom sind vielfältig. Ärztinnen und Ärzte müssen die Therapie immer der individuellen Situation der Erkrankten anpassen.
- Lassen Sie sich mit einem malignen Lymphom daher in einer spezialisierten Praxis oder Klinik von Hämato-Onkologen behandeln.
- Gegebenenfalls werden Ihnen die Ärzte auch empfehlen, sich im Rahmen einer klinischen Studie behandeln zu lassen.
So finden Sie ein Behandlungszentrum
Bei der Behandlung des Lymphoms sollten erfahrene Ärztinnen und Ärzte verschiedener Fachrichtungen eng zusammenarbeiten.
Krankenhäuser, die viel Erfahrung bei der Behandlung von Betroffenen mit Blutkrebs wie Leukämien und Lymphomen haben, können sich als Onkologisches Zentrum mit der Schwerpunktbezeichnung "Hämatologische Neoplasien" zertifizieren lassen.
Die Deutsche Krebsgesellschaft (DKG) prüft dabei regelmäßig zusammen mit der Deutschen Gesellschaft für Hämatologie und Onkologie (DGHO), ob das Krankenhaus bestimmte Anforderungen einhält.
- Adressen von Zentren mit dieser Schwerpunktbezeichnung finden Sie auf der Internetseite OncoMAP. Dazu in der Suchmaske unter "Zentrum" "Hämatologische Neoplasien" auswählen.
Wegweiser des Kompetenznetzes Maligne Lymphome (KML)
Im Kompetenznetz Maligne Lymphome (KML) haben sich die führenden Forschergruppen und Versorgungseinrichtungen zusammengeschlossen, die sich in Deutschland im Bereich der malignen Lymphome spezialisiert haben.
- Das KML hat auf seinen Internetseiten unter dem Menüpunkt "Experten" eine Suchfunktion eingerichtet, mit der Betroffene und überweisende Ärztinnen und Ärzte Praxen oder Kliniken für die Lymphom-Behandlung finden können.
- Zentren, in denen Studien für Patientinnen und Patienten mit einem bestimmten Lymphom angeboten werden, sind unter "Studien" im KML-Studienregister zu finden.
Quellen und Links für Interessierte und Fachkreise
Sie haben Fragen zu Lymphomen? Wir sind für Sie da.
So erreichen Sie unsere Ärztinnen und Ärzte:
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
krebsinformationsdienst.med: Service für Fachkreise aktuell – evidenzbasiert – unabhängig
Sie haben beruflich mit Krebserkrankten zu tun und haben Fragen? krebsinformationsdienst.med unterstützt Sie bei Ihren Recherchen und vermittelt Informationsmaterial. Der Service steht Ihnen von Montag bis Freitag zur Verfügung:
- telefonisch von 8 bis 20 Uhr unter 0800 – 430 40 50
- per E-Mail an kid.med@dkfz.de (datensicheres Kontaktformular)
Zum Herunterladen und Ausdrucken
Arzt- und Kliniksuche: Gute Ansprechpartner finden (PDF)
Krebsverdacht: Wie geht es jetzt weiter? (PDF)
Befunde verstehen: Begriffe und Abkürzungen (PDF)
Diagnose Krebs: Tipps für die erste Zeit (PDF)
Behandlungswahl: Was muss ich wissen? (PDF)
Psychoonkologische Hilfen: Anlaufstellen für Krebspatienten (PDF)
Sozialrechtliche Fragen: Anlaufstellen für Krebspatienten (PDF)
Fortgeschrittene Krebserkrankung: Behandlung, Pflege und Betreuung (PDF)
Quellen zum Weiterlesen (Auswahl)
Epidemiologie
Aktuelle statistische Daten zu Krebs bietet das Zentrum für Krebsregisterdaten. Eine Zusammenfassung bietet die Broschüre "Krebs in Deutschland" der epidemiologischen Krebsregister e. V. (GEKID) und des Zentrums für Krebsregisterdaten (ZfKD) im Robert Koch-Institut.
In der Online-Datenbank der Gesundheitsberichterstattung des Bundes findet sich eine Quellensammlung zur Inzidenz von Lymphomen.
Leitlinien für Patientinnen und Patienten
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Patientenleitlinie Chronische lymphatische Leukämie (CLL), 2018 (abgerufen am 16.07.2021)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Patientenleitlinie Hodgkin Lymphom, 2020 (abgerufen am 16.07.2021)
Leitlinien für Ärztinnen und Ärzte
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Diagnostik, Therapie und Nachsorge für Patienten mit monoklonaler Gammopathie unklarer Signifikanz (MGUS) oder Multiplem Myelom, Langversion 1.0, 2022, AWMF-Registernummer: 018/035OL (abgerufen am 04.08.2022)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Diagnostik, Therapie und Nachsorge des Hodgkin Lymphoms bei erwachsenen Patienten, Langversion 3.1, 2022; AWMF-Registernummer: 018/029 OL (abgerufen am 08.09.2022)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Diagnostik, Therapie und Nachsorge für erwachsene Patient*innen mit einem diffusen großzelligen B-Zell-Lymphom und verwandten Entitäten, Langversion 1.0, 2022; AWMF-Registernummer: 018/038OL (abgerufen am 08.11.2022)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie zur Diagnostik, Therapie und Nachsorge für Patienten mit einer chronischen lymphatischen Leukämie (CLL), Langversion 1.0, 2018, AWMF-Registernummer: 018-032OL (abgerufen am 16.07.2021)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Diagnostik, Therapie und Nachsorge für Patienten mit einem follikulären Lymphom, Langversion 1.0, 2020, AWMF-Registernummer: 018/033OL (abgerufen am: 16.07.2021)
Onkopedia-Leitlinien zu verschiedenen malignen Lymphomen der Deutschen Gesellschaft für Hämatologie und Onkologie (DGHO) (abgerufen am 16.07.2021)
Fachgesellschaften und Institutionen
Kompetenznetz Maligne Lymphome e.V. (KML): Gemeinnütziger Forschungsverbund, der deutschlandweit die optimale Behandlung, Betreuung und Information für alle Lymphom‐Patienten sicherstellen und verbessern möchte. Die Website der KML bietet umfangreiche Informationen und Service-Angebote rund um die Malignen Lymphome.
Fachartikel
Falini B, Martino G, Lazzi S. A comparison of the International Consensus and 5th World Health Organization classifications of mature B-cell lymphomas. Leukemia. 2023 Jan;37(1):18-34. doi: 10.1038/s41375-022-01764-1.
Weitere Themen
Erstellt: 22.07.2021
Herausgeber: Deutsches Krebsforschungszentrum (DKFZ) │ Autoren/Autorinnen: Internet-Redaktion des Krebsinformationsdienstes. Lesen Sie mehr über die Verantwortlichkeiten in der Redaktion.
Aktualität: Wir prüfen alle Inhalte regelmäßig und passen sie an, wenn sich ein Aktualisierungsbedarf durch Veröffentlichung relevanter Quellen ergibt. Lesen Sie mehr über unsere Arbeitsweise.