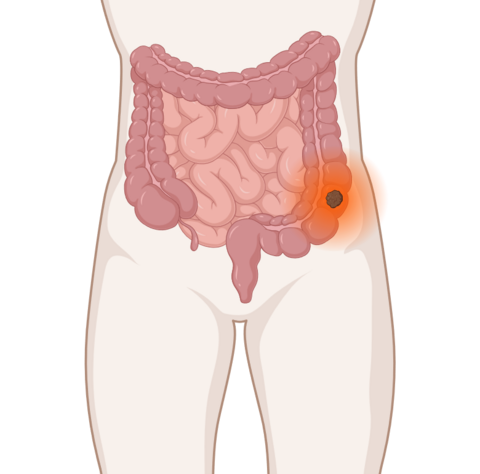
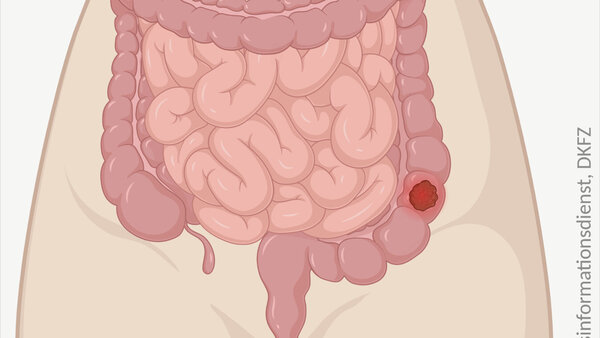
- Eine Chemo- oder Strahlentherapie dient bei vielen Darmkrebserkrankten als ergänzende Behandlung zur Operation.
- Für Betroffene mit einer weiter fortgeschrittenen Erkrankung ist die Chemotherapie sogar die wichtigste Behandlungsmöglichkeit. Sie kann je nach Situation durch zielgerichtete Medikamente ergänzt werden.
- Der folgende Text erläutert, wer von einer Chemotherapie oder einer Bestrahlung profitiert, wie die Behandlung abläuft und welche Nebenwirkungen sie haben kann. Informationen zu weiteren Therapiemöglichkeiten für Darmkrebspatienten bietet der Behandlungsüberblick.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Darmkrebs: Wann kommen Chemotherapie oder Bestrahlung infrage?
Zum Weiterlesen
Kann die Darmkrebserkrankung voraussichtlich geheilt werden? Dann sind Chemotherapie oder Bestrahlung für viele Patienten ergänzende Therapien, zusätzlich zur chirurgischen Entfernung des Tumors. Betroffene erhalten sie
- vor dem Eingriff, um den Tumor möglichst zu verkleinern ("neoadjuvant"), oder
- nach der Operation, um das Rückfallrisiko zu senken ("adjuvant").
Ist eine Operation nicht möglich und damit eine Heilung nicht wahrscheinlich? Dann ist die Chemotherapie die wichtigste Behandlungsmöglichkeit, eventuell kombiniert mit zielgerichteten Medikamenten, weil beide Verfahren Tumorzellen im ganzen Körper angreifen. Je nach Krankheitsstadium können Patienten mit Metastasen auch eine Strahlentherapie erhalten: zum Beispiel zur gezielten Behandlung von Absiedlungen im Gehirn oder in den Knochen. In dieser Situation geht es darum, die Krankheit möglichst lange aufzuhalten, belastende Symptome zu lindern und die Lebensqualität des Betroffenen zu verbessern.
Gibt es Situationen, in denen weder Chemo- noch Strahlentherapie möglich sind? Bei Wundheilungsstörungen nach der Operation oder bei Infektionen muss eine Chemotherapie meist verschoben werden, oft auch eine Strahlentherapie. Unabhängig vom Krankheitsstadium gilt ansonsten: Wenn der Allgemeinzustand sehr schlecht ist oder Vorerkrankungen vorliegen, können Chemotherapie, Bestrahlung und vor allem die Kombination beider Behandlungsformen zu belastend sein. Daher gehören zur Planung der Behandlung einige Voruntersuchungen, etwa die Prüfung von Herz, Nieren und Leber. Wie alt jemand ist, spielt dagegen keine Rolle für die Behandlungsentscheidung.
Behandlungsplanung: Abhängig vom Krankheitsstadium
Zum Weiterlesen
Ob Darmkrebspatienten tatsächlich eine Chemotherapie, eine Bestrahlung oder eine Kombination beider Therapien benötigen, hängt von Krankheitsstadium ab. Außerdem spielt die Lage des Tumors eine wichtige Rolle - vor allem dann, wenn eine Operation Teil der Therapie ist: Die Behandlung von Betroffenen mit Dickdarmkrebs, einem Kolonkarzinom, unterscheidet sich von der Behandlung von Patienten mit Enddarmkrebs, einem Rektumkarzinom.
Ist die Erkrankung weiter fortgeschritten, und lässt sich mit einer Operation voraussichtlich keine Heilung erreichen? Dann planen die Ärzte die Behandlung von vornherein ganz individuell, angepasst auf die tatsächliche Situation Betroffener.
- Mehr zur Einteilung von Darmkrebserkrankungen in Krankheitsstadien lesen Interessierte im Text "Befunde verstehen".
Kolonkarzinom: Chemotherapie zusätzlich zur Operation?
Können Patienten mit Dickdarmkrebs operiert werden, kommt je nach Situation zusätzlich eine Chemotherapie infrage. Die Bestrahlung spielt für sie keine Rolle. Ob Betroffenen eine solche Behandlung etwas nützt, hängt davon ab, wie hoch ihr Rückfallrisiko ohne weitere Therapie sein würde - und damit vom Stadium ihrer Erkrankung:
- UICC-Stadium 0 oder I: Ist die Krebsgeschwulst noch nicht weit in die Darmwand eingewachsen, dann reicht die örtliche Entfernung des Tumors aus - entweder mittels Endoskop oder bei einer Operation. Eine adjuvante Chemotherapie ist nicht notwendig.
- UICC-Stadium II: Hat der Tumor dagegen bereits die äußere Schicht der Darmwand erreicht oder durchbrochen, dann entscheiden die Ärzte anhand von zusätzlichen, individuellen Risikofaktoren, ob sie eine Chemotherapie empfehlen oder nicht. Als Patient oder Patientin kann man auch seine persönlichen Wünsche mit in die Entscheidung einfließen lassen.
- UICC-Stadium III: Sind umliegende Lymphknoten befallen, dann ist eine Chemotherapie für Betroffene von Vorteil, weil ansonsten ihr Rückfallrisiko hoch wäre.
Die Behandlung erfolgt im Anschluss an die Operation. In der Regel beginnt sie innerhalb weniger Wochen nach dem Eingriff, wenn die Operationswunden gut verheilt sind. Sie dauert insgesamt drei oder sechs Monate, mehr zur Durchführung im Abschnitt "Chemotherapie".
Rektumkarzinom: Ergänzende Therapie zur Operation?
Ob Betroffene von zusätzlichen Therapien profitieren, entscheidet vor allem das Tumorstadium:
- Bei frühen Tumoren, die sich noch nicht oder nicht weit über die Darmschleimhaut hinweg ausgebreitet haben (UICC-Stadium 0 oder I), reicht die örtliche Entfernung des Tumors aus. Betroffene benötigen keine zusätzliche Behandlung.
- Ist der Tumor dagegen bereits in tiefere Schichten der Darmwand eingewachsen oder hat sich in benachbarte Lymphknoten ausgebreitet (UICC-Stadium II oder III)? Dann profitieren Patienten von zusätzlichen Behandlungen: Ihr Rückfallrisiko sinkt dadurch.
- Liegt der Tumor im oberen Bereich des Rektums? Dann kann er unter Umständen auch wie ein Kolonkarzinom behandelt werden.
Wie sieht diese ergänzende Therapie bei Patienten mit Rektumkarzinom aus? Vor der Operation erhalten Betroffene zunächst eine Strahlentherapie oder eine kombinierte Radiochemotherapie gefolgt von einer Chemotherapie. Ärzte empfehlen eine solche vorgeschaltete, neoadjuvante Behandlung zum Beispiel Betroffenen, die ein erhöhtes Rückfallrisiko haben.
Bei der Radiochemotherapie setzt man auf eine Wirkungsverstärkung: Die Chemotherapie-Medikamente wirken als sogenannte Radiosensitizer, die das Tumorgewebe strahlenempfindlicher machen und so die Wirkung der Strahlentherapie verstärken. Diese Therapie empfehlen Ärzte vor allem dann, wenn der Tumor sich verkleinern soll, sodass die Operation weniger umfangreich werden kann. Bei manchen Betroffenen ermöglicht die Kombinationstherapie auch erst, dass die Ärzte überhaupt operieren können.
Wie lange dauert die neoadjuvante Behandlung? Eine alleinige Bestrahlung wird in Form einer Kurzzeitbestrahlung durchgeführt: Man wird täglich über 5 Tage bestrahlt. Wenn man eine Radiochemotherapie erhält, werden die Bestrahlungssitzungen über mehrere Wochen verteilt. Anschließend folgt eine Chemotherapie für 3 bis 4,5 Monate.
Bei manchen Betroffenen ist die vorgeschaltete Therapie so erfolgreich, dass danach kein Tumor mehr nachweisbar ist. Für sie besteht dann die Möglichkeit, auf die Operation zu verzichten und stattdessen engmaschig kontrollieren zu lassen, ob der Tumor zurückkehrt. Ärzte und Patient müssen aber sorgfältig abwägen, ob dieses Vorgehen infrage kommt.
Was kommt nach der Operation? Für wenige Betroffene folgt nach dem Eingriff eine ergänzende oder adjuvante Behandlung mit einer Chemo- oder Chemo-Strahlentherapie. Die Behandlung beginnt in der Regel 4 bis 6 Wochen nach der Operation und dauert mehrere Monate.
Fortgeschrittene Erkrankung: Chemo- oder Strahlentherapie sinnvoll?
Bei einer fortgeschrittenen Darmkrebserkrankung unterscheiden sich die Therapiemöglichkeiten bei Patienten mit Dickdarmkrebs nicht von denen bei Betroffenen mit Enddarmkrebs. Eine fortgeschrittene Tumorerkrankung ist aber immer eine sehr individuelle Situation: Ärzte und Patient oder Patientin müssen alle Befunde, aber auch die persönliche Lebenssituation und den Allgemeinzustand mit einbeziehen, um gemeinsam eine Behandlungsentscheidung zu treffen.
Für wen ist eine Chemotherapie sinnvoll? Manche Patienten mit Metastasen können durch eine Operation auf Heilung hoffen: Das betrifft vor allem Patienten mit nur wenigen Leber- oder Lungenmetastasen. Patienten, deren voraussichtlicher Krankheitsverlauf noch nicht gut einschätzbar ist, empfehlen die Ärzte unter Umständen eine vorgeschaltete Chemotherapie. Bei einigen Betroffenen ermöglicht solch eine vorgeschaltete Chemotherapie - eventuell ergänzt durch zielgerichtete Medikamente - überhaupt erst die Operation der Metastasen.
Auch Betroffene, bei denen die Chirurgen die Metastasen als nicht operierbar einstufen, erhalten eine Chemotherapie. Je nach Situation wird sie ergänzt durch zielgerichtete Medikamente.
In dieser Situation wird die Chemotherapie bei vielen Patienten so lange fortgeführt, wie sie wirkt. Zusammen mit den Ärzten kann man sich aber auch entscheiden, nach einiger Zeit eine Therapiepause zu machen. Oder man entschließt sich zu einer weniger intensiven Behandlung. Verschiedene Medikamente stehen dafür zu Verfügung: Wächst der Tumor trotz Chemotherapie weiter, führt der Wechsel auf andere Zytostatika bei vielen Betroffenen noch einmal zu einem Krankheitsstillstand.
Wann kommt eine Strahlentherapie infrage? Die Bestrahlung spielt vor allem für Patienten mit Knochenmetastasen eine Rolle: Sie lindert zum einen Schmerzen durch die Tumorabsiedlungen in den Knochen. Zum anderen kann sie die befallenen Stellen stabilisieren und so Brüchen vorbeugen. Auch einzelne, sogenannte solitäre Metastasen im Gehirn kann man bestrahlen. Hier geben die Ärzte aber wenn möglich einer Operation den Vorzug.
Im weitesten Sinn zählt auch die Radiofrequenzablation (RFA) zur Bestrahlung. Sie kommt für Patienten mit Metastasen in der Leber infrage. Bei diesem Verfahren führen die Ärzte eine Elektrode direkt in den Tumor ein. Durch Hitze wird das befallene Gewebe zerstört und dann vom Körper abgebaut. Ob die RFA geeignet ist, oder ob Lebermetastasen besser mit einer anderen Behandlungsmethode therapiert werden sollten, hängt von der individuellen Situation ab. Informationen zu weiteren möglichen Verfahren finden Interessierte im Text "Lebermetastasen".
Weiterentwicklung der Behandlung: Klinische Studien
Zum Weiterlesen
Weitere Verfahren werden derzeit in klinischen Studien getestet: Dazu gehören neu entwickelte Medikamente und Methoden, aber auch neue Kombinationen von bereits etablierten Therapien. Beispielsweise werden neue Bestrahlungstechniken und zielgerichtete Medikamente erprobt oder die bestehenden Chemotherapie-Protokolle verfeinert. Ein weiterer Schwerpunkt ist die gezielte Zerstörung von Metastasen.
Wer sich darüber informieren möchte, wie klinische Studien ablaufen oder über die Teilnahme an einer solchen Studie nachdenkt, findet Informationen dazu im Text "Klinische Studien für Krebspatienten - wie entscheiden?".
Chemotherapie: Zellgifte gegen Krebs
Zum Weiterlesen
Bei einer Chemotherapie bekommt man sogenannte Zytostatika. Sie hindern Zellen an der Vermehrung und bringen sie zum Absterben. Die "Chemo" wirkt im gesamten Körper. Allerdings schädigt sie nicht nur Tumorzellen, sonder auch andere Gewebe, in denen sich Zellen ähnlich schnell teilen. Deshalb müssen Betroffene mit Nebenwirkungen rechnen. Sie können allerdings je nach Medikament sehr unterschiedlich ausfallen.
Durchführung: Wie läuft eine Chemotherapie ab?
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Die "Chemo" können viele, wenn auch nicht alle Darmkrebspatienten heute ambulant durchführen lassen: Ansprechpartner sind niedergelassene Fachärzte, die sich auf die ambulante Krebstherapie spezialisiert haben, oder die Tageskliniken und spezialisierten Ambulanzen von Krankenhäusern. Wer sich Sorgen macht, dass die Organisation einer solchen ambulanten Behandlung schwierig werden könnte, oder dass die Versorgung zu Hause ein Problem ist, sollte das frühzeitig mit seinen behandelnden Ärzten besprechen. Unterstützung ist zum Beispiel durch vorübergehende häusliche Krankenpflege möglich, oder durch Hilfe bei der Anfahrt zur Behandlung. Weitere Tipps bietet der Text "Ambulante Krebstherapie".
Wie oft muss man für die Therapie zum Arzt? Die Chemotherapie-Medikamente werden in sogenannten Zyklen gegeben: Das bedeutet, dass man sie nach einem festgelegten Schema in bestimmten Zeitabständen erhält. Dazwischen liegen jeweils mehrere Tage oder Wochen Pause, in denen sich der Körper erholen kann. Die Abstände zwischen den Zyklen und die Gesamtdauer der Therapie hängen vom Krankheitsstadium und den verwendeten Zytostatika ab, und davon, was mit der Behandlung erreicht werden soll.
Was passiert bei der Chemotherapie?
Zum Weiterlesen
Die meisten Patienten erhalten ihre Medikamente als Infusion: Eine solche Infusion kann wenige Stunden dauern, aber auch einen ganzen Tag oder sogar über längere Zeit. Das hängt vom Medikament oder der Kombination an Medikamenten ab, die man erhält.
Ist absehbar, dass man häufig und über längere Zeit Infusionen erhalten wird, dann empfehlen Ärzte einen Port. Dabei handelt es sich um ein kleines Kunststoff-Reservoir unter der Haut, das mit einer großen Vene verbunden ist. Es wird bei einem ambulanten Eingriff unter örtlicher Betäubung unter die Haut eingesetzt. Darüber erhält man dann die Infusionen. Es kann aber zum Beispiel auch Blut abgenommen werden. Alles in allem erleichtert ein Port die Behandlung, weil man nicht immer wieder die Suche nach einer Vene und das Legen einer Nadel über sich ergehen lassen muss.
Einige wenige Zytostatika sind auch in Tablettenform erhältlich. Ob sie infrage kommen oder die Infusion anderer Wirkstoffe ersetzen können, müssen Betroffene mit ihren Ärzten besprechen.
Medikamente: Welche Zytostatika kommen infrage?
Zum Weiterlesen
Für Darmkrebspatienten stehen verschiedene Arzneimittel zur Chemotherapie zur Verfügung. Patienten erhalten sie entweder einzeln, als sogenannte Monotherapie, oder als Kombination aus mehreren Medikamenten. Hinzu kommen Wirkstoffe gegen die häufigsten Nebenwirkungen. Welche Zytostatika man tatsächlich bekommt, hängt von verschiedenen Faktoren ab.
Sehr wichtig sind das Krankheitsstadium und damit das Ziel der Therapie: Kann die Erkrankung mit einiger Wahrscheinlichkeit geheilt werden? Findet die Behandlung vor einer geplanten Operation statt, um den Tumor möglichst zu verkleinern? Oder nach der Operation, um das Rückfallrisiko zu senken? Um die Heilungschancen so hoch wie möglich zu halten, werden Betroffenen dann unter Umständen auch vorübergehend sehr belastende Chemotherapien angeboten.
Ist eine Heilung der Erkrankung unwahrscheinlich, und die Therapie dient vor allem dazu, Symptome zu lindern und das Leben zu verlängern? Dann sollten die Nebenwirkungen der Behandlung nicht belastender sein als die Erkrankung selbst.
Zusätzlich spielt eine Rolle, wie es dem Betroffenen geht: Wie ist der Allgemeinzustand? Gibt es Begleiterkrankungen? Auch persönliche Vorstellungen und Wünsche spielen für die Therapieentscheidung eine Rolle.
Bei den allermeisten Patienten ist ein sogenanntes Fluoropyrimidin Bestandteil der Therapie: entweder als Infusion (Wirkstoff 5-Fluorouracil, 5-FU) oder zur Einnahme als Tablette (Wirkstoff Capecitabin). Capecitabin ist eine chemische Vorstufe von 5-Fluorouracil, die erst in der Zelle zum aktiven Wirkstoff umgewandelt wird. Zusätzlich erhalten viele Patienten Folinsäure, auch als Leucovorin bezeichnet: Sie verstärkt die Wirkung von 5-FU. Hinzukommen kann außerdem eine Platinverbindung: das sogenannte Oxaliplatin. Die Kombination der drei Substanzen Folinsäure (FOL), 5-FU (F) und Oxaliplatin (OX) wird auch als "FOLFOX" abgekürzt.
Eine Übersicht zu häufig genutzten zytostatischen Substanzen und ihren Wirkmechanismen finden Interessierte im Text "Chemotherapie-Medikamente".
Für Patienten, deren Erkrankung schon weiter fortgeschritten ist, kommt außerdem Irinotecan infrage, meist anstelle der Platin-haltigen Zytostatika. Diese Kombination mit den oben genannten Wirkstoffen wird als "FOLFIRI"-Schema abgekürzt. Weitere Kombinationen sind möglich.
Zur Behandlung einer fortgeschrittenen Darmkrebserkrankung gibt es außerdem verschiedene zielgerichtete Medikamente, die die Ärzte in Kombination mit der Chemotherapie oder auch als Monotherapie vorschlagen können. Mehr zu diesen Wirkstoffen bietet der Text "Behandlung bei Darmkrebs: Zielgerichtete Medikamente".
Schreitet die Erkrankung trotz Chemotherapie weiter fort, dann kann der Wechsel auf eine andere Kombination sinnvoll sein. Ärzte und Patient müssen aber in dieser Situation darauf achten, ob die Nebenwirkungen der verschiedenen Arzneimittel nicht die Vorteile aufwiegen und die weitere Behandlung entsprechend planen.
Nebenwirkungen: Womit müssen Betroffene rechnen?
Zum Weiterlesen
Die Chemotherapie schädigt nicht nur Krebszellen, sondern auch alle anderen Zellen, die sich häufig teilen: zum Beispiel die blutbildenden Zellen des Knochenmarks, Haarwurzeln und Schleimhautzellen.
Mit welchen Nebenwirkungen man rechnen muss, wie hoch die Wahrscheinlichkeit dafür ist und wie ausgeprägt sie sind, hängt aber von mehreren Faktoren ab: vor allem vom Medikament oder der Kombination an Medikamenten, die man bekommt, und von der Länge der Therapie. Individuelle Unterschiede spielen ebenfalls eine Rolle: Die gleiche Substanz kann bei verschiedenen Menschen ganz unterschiedliche Auswirkungen haben.
Die meisten Symptome klingen nach Abschluss der Therapie relativ bald ab. Langzeitfolgen sind möglich, betreffen aber nicht alle Patienten.
- Wie hoch das persönliche Risiko für Beschwerden ist, sollten Betroffene mit ihren Ärzten besprechen: Diese können die individuelle Situation am besten einschätzen.
Der folgende Überblick bietet nur allgemeine Anhaltspunkte:
- Viele Zytostatika beeinflussen die Bildung von Blutzellen im Knochenmark. Dazu gehören Zellen, die für die Immunabwehr wichtig sind. Sind sie betroffen, dann steigt das Risiko für Infektionen. Wenn rote Blutkörperchen fehlen, dann führt die Blutarmut zu Müdigkeit und Schwäche. Viele Patienten sind während einer anstrengenden Krebsbehandlung jedoch auch erschöpft, obwohl ihr Blutbild nicht sehr verändert ist. Hier lässt sich oft nicht trennen, was tatsächlich Folge der Chemotherapie ist, und was eine Folge der gesamten belastenden Situation, mehr dazu unter dem Stichwort "Fatigue". Seltener kommt es aufgrund einer Chemotherapie zu Blutgerinnungsproblemen, weil die Anzahl der Blutplättchen vermindert ist. Viele Patienten verkraften diese zeitweiligen Einschränkungen ohne weitere Unterstützung. Sind Immunschwäche oder Leistungsminderung stark ausgeprägt, dann können Wachstumsfaktoren helfen: Diese Stoffe regen die Neubildung von Blutzellen an. Wenn schnelle Hilfe notwendig ist, können Patienten auch Transfusionen gegen die Blutarmut erhalten.
- Auch Übelkeit und Erbrechen werden von einigen Zytostatika hervorgerufen. Sie lassen sich aber bei vielen Patienten wirksam verhindern: Betroffene erhalten schon vorbeugend begleitende Medikamente.
- Auswirkungen auf die Schleimhäute und Hautprobleme sind von einigen Zytostatika ebenfalls bekannt: Manche Patienten leiden unter Entzündungen, allergischen Reaktionen oder Ausschlägen. Das sogenannte Hand-Fuß-Syndrom äußert sich beispielsweise mit schmerzhaften Rötungen und Schwellungen an Handflächen und Fußsohlen. Sind Schleimhäute im Mund betroffen, dann hilft eine gute Mund- und Zahnpflege, mehr dazu im Text "Mund- und Zahnpflege bei Krebs".
- Die Schädigung der Darmschleimhaut kann vorübergehend zu Durchfall führen. Hausmittel helfen dann nicht, Betroffene sollten besser ihren Arzt informieren: Er kann lindernde Medikamente verschreiben. Er berät auch zur Auswahl geeigneter Lebensmittel, die die Darmschleimhaut nicht zu sehr reizen.
- Vor allem platinhaltige Zytostatika können Nervenschäden bewirken, sogenannte Neuropathien. Bei den meisten Patienten sind Hände oder Füße betroffen. Symptome sind Gefühlsstörungen, Kribbeln oder Schmerzen in den betroffenen Regionen. Auch Hörprobleme sind möglich. Diese Störungen sind oft vorübergehend, bleiben aber bei manchen Betroffenen auch nach Ende der Therapie bestehen.
Weitere Informationen zu möglichen Nebenwirkungen der Chemotherapie und ihrer Behandlung finden Interessierte im Text "Nebenwirkungen und Langzeitfolgen der Chemotherapie – Kann man sie vermeiden?" sowie in den Texten unter "Belastende Symptome".
Strahlentherapie: Mit energiereicher Strahlung den Tumor bekämpfen
Zum Weiterlesen
Bei einer Strahlentherapie werden Tumorzellen mit energiereicher Strahlung so stark geschädigt, dass sie sich nicht mehr teilen können und nach einiger Zeit absterben. Eine Bestrahlung erhalten vor allem Patienten mit Enddarmkrebs, um ihr Rückfallrisiko zu senken. Bei Betroffenen mit Metastasen einer Darmkrebserkrankung in Knochen oder Gehirn kann eine Bestrahlung das Tumorwachstum bremsen.
Durchführung: Wie läuft eine Strahlentherapie ab?
Bild: © Mark_Kostich, Shutterstock
Die Strahlentherapie kann bei den meisten Patienten ambulant durchgeführt werden, in spezialisierten Arztpraxen oder radiologischen Ambulanzen von Kliniken. Patienten sollten vor Therapiebeginn mit ihren Ärzten abklären, ob sie allein zur Therapie und zurück fahren dürfen, oder wie sie den Weg zur Behandlung sonst organisieren können, mehr dazu im Text "Ambulante Krebstherapie".
In der Regel dauert eine Strahlentherapie insgesamt mehrere Tage bis mehrere Wochen. In manchen Situationen reicht auch eine einzige Bestrahlungssitzung aus, beispielsweise um Knochenmetastasen zu behandeln.
Was passiert bei einem Bestrahlungstermin? Als Patient liegt man auf einer Liege unter dem Bestrahlungsgerät. Bestrahlt wird normalerweise von außen durch die Haut ("perkutan"). Die Behandlung wirkt nicht im gesamten Körper, sondern nur dort, wo tatsächlich Strahlen auftreffen. Bei Darmkrebspatienten werden die Darmregion im Bereich des Tumors, das umliegende Gewebe sowie die Lymphknoten in seiner Umgebung bestrahlt. Von der Behandlung selbst spürt man als Patient nichts. Sie dauert üblicherweise nur wenige Minuten. Ein Bestrahlungstermin kann insgesamt trotzdem länger dauern: Vorbereitung und Nachbesprechung nehmen unter Umständen mehr Zeit in Anspruch.
- Mehr zur Durchführung einer Strahlentherapie und zu verschiedenen Techniken lesen Interessierte im Text "Strahlentherapie: Techniken und Anwendungsbeispiele".
Nebenwirkungen und Behandlungsfolgen: Welche Auswirkungen hat die Strahlentherapie?
Zum Weiterlesen
Eine Bestrahlung im Bauch- oder Beckenbereich kann sich auf die Organe und Gewebe auswirken, die im Bestrahlungsfeld liegen. Durch moderne Bestrahlungstechniken versuchen Radiologen heute, angrenzende Organe möglichst aus dem Strahlenfeld zu halten. Dennoch sind Nebenwirkungen nicht vollständig zu vermeiden – die Therapie zielt ja gerade darauf ab, ins gesunde Gewebe eingewanderte Tumorzellen zu treffen. Die meisten Beschwerden verschwinden bald nach Ende der Therapie wieder. Manche Patienten haben aber auch mit bleibenden Problemen zu kämpfen.
- Während der Therapie leiden manche Betroffene unter Hautproblemen: Die bestrahlte Hautpartie rötet sich meist wie bei einem Sonnenbrand und reagiert empfindlich auf äußere Reize. Oft bleibt die Haut etwas dunkler pigmentiert. Langfristig ist die Haut empfindlicher gegenüber Reizungen und muss gut gepflegt werden. Tipps erhalten Patienten schon während der Bestrahlung von ihren Ärzten.
- Durch die Bestrahlung der Darmschleimhaut können Verdauungsprobleme wie Übelkeit oder Durchfall entstehen. Sie lassen sich aber bei vielen Patienten mit zusätzlichen Medikamenten behandeln, die der Arzt verschreibt – auf Hausmittel sollte man nicht bauen. Er berät auch zur Auswahl geeigneter Lebensmittel, die die Darmschleimhaut nicht zu sehr reizen.
- Eine weitere Folge der Bestrahlung des Enddarms ist bei manchen Betroffenen häufiger Stuhldrang. Er entsteht, wenn sich die Darmschleimhaut durch die Bestrahlung entzündet hat.
- Wird der Schließmuskel dauerhaft in seiner Funktion geschädigt, kann unwillkürlicher Stuhlabgang als Spätfolge auftreten.
- Durch die Bestrahlung kann es kurzfristig zu Schmerzen kommen. Auch langfristig sind Schmerzen nicht ausgeschlossen, etwa durch Verwachsungen der bestrahlten Gewebe. Betroffene sollten mit ihren Ärzten beraten, wie man sie behandeln kann.
- Liegt die Harnblase im Strahlungsfeld, dann sind eine vorübergehende Reizung der Blase und Probleme beim Wasserlassen nicht auszuschließen. Bei manchen Betroffenen reagiert die Blasenschleimhaut langfristig mit einer Verhärtung auf die Entzündung.
- Liegen Nervenbahnen im Bestrahlungsfeld, die für die Sexualfunktion wichtig sind, oder die Geschlechtsorgane selbst? Dann sind Probleme mit der Sexualität nicht auszuschließen. Männer leiden eventuell an Impotenz. Bei Frauen kann sich die Schleimhaut der Geschlechtsorgane entzünden. Meist heilt dies wieder aus, langfristig kann die empfindliche Schleimhaut aber mit einer Art Narbenbildung reagieren und trocken und empfindlich bleiben. Das kann zu Schmerzen oder Problemen beim Geschlechtsverkehr führen. Lässt es sich nicht vermeiden, dass Hoden oder Eierstöcke im Strahlengang liegen, dann kann auch die Zeugungsfähigkeit beeinträchtigt werden, bei Frauen besteht eventuell die Gefahr verfrühter Wechseljahre.
- Manche Patienten fühlen sich während der Strahlenbehandlung sehr erschöpft. Bei den meisten Betroffenen lässt sich jedoch kaum klären, ob es sich dabei tatsächlich um eine unmittelbare Bestrahlungsfolge handelt, oder ob sie unter der allgemein belastenden Situation leiden. Eine andauernde Müdigkeit, die sich auch durch Ruhen oder viel Schlafen nicht bessert, bezeichnen Fachleute auch als Fatigue.
Weitere Hintergrundinformationen zu Nebenwirkungen einer Bestrahlung bietet der Text "Strahlentherapie und Nuklearmedizin in der Krebsmedizin: Behandlungsfolgen", über den Umgang mit langfristigen Folgen der Erkrankung und Therapie informiert der Text "Leben mit Darmkrebs".
Kombinierte Radiochemotherapie – wirkungsvoll, aber belastend
Kommt bei Patienten mit Rektumkarzinom zur Bestrahlung eine Chemotherapie hinzu, dann können sich die kurzfristigen Nebenwirkungen der beiden Behandlungen gegenseitig verstärken. Eine solche Kombinationstherapie empfinden deshalb viele Betroffene als sehr belastend. Auch das Risiko von Langzeitschäden steigt. Das empfindliche Gewebe im Bereich von Darmausgang, Blase und Geschlechtsorganen kann dauerhaft trocken, weniger elastisch und empfindlich gegenüber Reizungen oder Keimen bleiben. Patienten sollten sich möglichst noch vor Beginn ihrer Bestrahlung beraten lassen, wie sie selbst durch gute Pflege vorbeugen, und was an medizinischen Maßnahmen bei kurz- und langfristigen Nebenwirkungen möglich ist.
Bestrahlung bei fortgeschrittener Erkrankung
Wie sieht es bei Patienten mit Metastasen aus, die gezielt bestrahlt werden? Eine Bestrahlung von Knochenmetastasen verursacht bei den meisten Patienten nur wenige Nebenwirkungen.
Je nachdem, wo man bestrahlt wird, kann es aber zu Übelkeit, Hautschäden oder Problemen mit der Blutbildung kommen. Auch einzelne Metastasen im Gehirn werden bei manchen Darmkrebspatienten gezielt bestrahlt. Die meisten Betroffenen vertragen diese Behandlung gut. Manche Patienten berichten über leichte Übelkeit oder Schläfrigkeit.
Welche Beschwerden auf den Einzelnen zukommen, können am besten die behandelnden Ärzte beurteilen. Betroffene sollten daher mit ihnen besprechen, welche Nebenwirkungen sie erwarten müssen und wie man sie behandeln kann.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Leitlinien
Die medizinische S3-Leitline für die Früherkennung, Diagnostik, Therapie und Nachsorge des kolorektalen Karzinoms ist im Internet als PDF-Dokument abrufbar unter www.awmf.org/leitlinien/detail/ll/021-007OL.html. Sie informiert ausführlich zu Möglichkeiten und Stellenwert der Chemo- und Strahlentherapie. Die Leitlinie wurde zuletzt im Januar 2019 überarbeitet. Sie wird verantwortet von der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten (DGVS) und weiteren Fachgesellschaften. Abrufbar sind eine Kurz- und eine Langfassung für Fachkreise sowie weitere Dokumente zum Thema.
Die Europäische Gesellschaft für medizinische Onkologie (European Society for Medical Oncology, ESMO, www.esmo.org) publiziert mehrere Leitlinien zum Thema Gastrointestinale Tumoren in englischer Sprache. Sie sind im Internet abrufbar unter www.esmo.org/Guidelines/Gastrointestinal-Cancers.
Die S2e-Leitlinie "Supportive Maßnahmen in der Radioonkologie" (2015) ist abrufbar unter www.degro.org/wp-content/uploads/2018/04/201505LLSupportivtherapie.pdf (PDF). Sie wird herausgegeben von der Deutschen Gesellschaft für Radioonkologie e.V. (DEGRO).
Arzneimittel: Herstellerinformationen, Zulassungen, Nutzenbewertungen
Als Quelle für Aussagen zu Medikamenten hat der Krebsinformationsdienst aktuelle Fachinformationen der Hersteller herangezogen (zum Beispiel über www.fachinfo.de für Fachkreise zugänglich). Frei zugänglich sind Arzneimittelinformationen in deutschen Datenbanken (vor allem www.pharmnet.bund.de). Aktuelle Hinweise des Bundesinstituts für Arzneimittel und Medizinprodukte gibt es unter www.bfarm.de, die Informationen der EU-Arzneimittelbehörde EMA unter www.ema.europa.eu.
Zu neueren Arzneimitteln können als Quelle auch Nutzenbewertungen gemäß § 35a des SGB V herangezogen werden. Die bisher vorliegenden Berichte sind abrufbar beim Institut für Qualität und Wirtschaftlichkeit in der Medizin unter www.iqwig.de, Stichwort "Projekte & Ergebnisse", dann "Publikationen".
Auch der Gemeinsame Bundessausschuss (G-BA) als Auftraggeber der Nutzenbewertung bietet Informationen zu aktuellen Änderungen. In der Regel handelt es sich dabei um Anpassungen der Arzneimittel-Richtlinie. Eine Übersicht bietet der G-BA unter www.g-ba.de/institution/themenschwerpunkte/arzneimittel/.
Fachartikel (Auswahl)
Die im Folgenden aufgeführten Artikel stellen eine Auswahl genutzter Quellen und Hintergrundinformationen dar. Fachveröffentlichungen liegen überwiegend in englischer Sprache vor, sie richten sich an vorinformierte Leser und sind meist nur über wissenschaftliche Bibliotheken oder kostenpflichtige Onlinedienste zugänglich.
Asmis T, Berry S, Cosby R, Chan K, Coburn N, Rother M; Cancer Care Ontarios Gastrointestinal Disease Site Group. Strategies of sequential therapies in unresectable metastatic colorectal cancer: a meta-analysis. Curr Oncol. 2014 Dec;21(6):318-28. doi: 10.3747/co.21.2146.
Chintala L, Vaka S, Baranda J, Williamson SK. Capecitabine versus 5-fluorouracil in colorectal cancer: where are we now? Oncology Reviews 2011;5(2):129-140. doi: 10.1007/s12156-011-0074-3.
Chionh F, Lau D, Yeung Y, Price T, Tebbutt N. Oral versus intravenous fluoropyrimidines for colorectal cancer. Cochrane Database Syst Rev. 2017 Jul 28;7:CD008398. doi: 10.1002/14651858.CD008398.pub2.
Des Guetz G, Uzzan B, Morere JF, Perret G, Nicolas P. Duration of adjuvant chemotherapy for patients with non-metastatic colorectal cancer. Cochrane Database Syst Rev. 2010 Jan 20;(1):CD007046. doi: 10.1002/14651858.CD007046.pub2.
Ettrich TJ, Seufferlein T. (2016) Metastasiertes kolorektales Karzinom: Moderne Therapiekonzepte zwischen Heute und Morgen. Der Onkologe; 22(2):109-114. doi: 10.1007/s00761-015-3010-5.
Gustavsson B, Carlsson G, Machover D, Petrelli N, Roth A, Schmoll HJ, Tveit KM, Gibson F. A Review of the Evolution of Systemic Chemotherapy in the Management of Colorectal Cancer. Clin Colorectal Cancer. 2015 Mar;14(1):1-10. doi: 10.1016/j.clcc.2014.11.002.
Haller DG, O'Connell MJ, Cartwright TH, Twelves CJ, McKenna EF, Sun W, Saif MW, Lee S, Yothers G, Schmoll HJ. Impact of age and medical comorbidity on adjuvant treatment outcomes for stage III colon cancer: a pooled analysis of individual patient data from four randomized, controlled trials. Ann Oncol. 2015 Apr;26(4):715-24. doi: 10.1093/annonc/mdv003.
Heloisa M Resende , Luiz Felipe Pitzer Jacob , Luciano Vasconcellos Quinellato , Delcio Matos and Edina MK da Silva. Combination chemotherapy versus single-agent chemotherapy during preoperative chemoradiation for resectable rectal cancer. Cochrane Database Syst Rev. 2015 Oct. 21. doi: 10.1002/14651858.CD008531.pub2
Iveson TJ, Kerr RS, Saunders MP et al. 3 versus 6 months of adjuvant oxaliplatin-fluoropyrimidine combination therapy for colorectal cancer (SCOT): an international, randomised, phase 3, non-inferiority trial. Lancet Oncol. 2018 Apr;19(4):562-578. doi: 10.1016/S1470-2045(18)30093-7.
McCarthy K, Pearson K, Fulton R, Hewitt J. Pre-operative chemoradiation for non-metastatic locally advanced rectal cancer. Cochrane Database Syst Rev. 2012 Dec 12;12:CD008368. doi: 10.1002/14651858.CD008368.pub2.
Mocellin S, Baretta Z, Roqué I Figuls M, Solà I, Martin-Richard M, Hallum S, Bonfill Cosp X. Second-line systemic therapy for metastatic colorectal cancer. Cochrane Database Syst Rev. 2017 Jan 27;1:CD006875. doi: 10.1002/14651858.CD006875.pub3.
Petersen SH, Harling H, Kirkeby LT, Wille-Jørgensen P, Mocellin S. Postoperative adjuvant chemotherapy in rectal cancer operated for cure. Cochrane Database Syst Rev. 2012 Mar 14;3:CD004078. doi: 10.1002/14651858.CD004078.pub2.
Piso P, Arnold D. Multimodale Therapiekonzepte der Peritonealkarzinose bei kolorektalen Karzinomen. Dtsch Arztebl Int 2011;108(47):802-8. doi: 10.3238/arztebl.2011.0802.
Riesenbeck D, Reimann P, Adamietz IA. Prophylaxe und Behandlung von Nebenwirkungen der Strahlentherapie. Onkologe 2013; 19:267–278. doi: 10.1007/s00761-012-2406-8.
Schmoll HJ, Stein A. Colorectal cancer in 2013: Towards improved drugs, combinations and patient selection. Nat Rev Clin Oncol. 2014 Feb;11(2):79-80. doi: 10.1038/nrclinonc.2013.254.
van der Valk MJM, Hilling DE, Bastiaannet E, Meershoek-Klein Kranenbarg E, Beets GL, Figueiredo NL, Habr-Gama A, Perez RO, Renehan AG, van de Velde CJH; IWWD Consortium. Long-term outcomes of clinical complete responders after neoadjuvant treatment for rectal cancer in the International Watch & Wait Database (IWWD): an international multicentre registry study. Lancet. 2018 Jun 23;391(10139):2537-2545. doi: 10.1016/S0140-6736(18)31078-X.
Verhaar S, Vissers PA, Maas H, van de Poll-Franse LV, van Erning FN, Mols F. Treatment-related differences in health related quality of life and disease specific symptoms among colon cancer survivors: Results from the population-based PROFILES registry.Eur J Cancer. 2015 May 4. pii: S0959-8049(15)00308-1. doi: 10.1016/j.ejca.2015.04.004.
Wulaningsih W, Wardhana A, Watkins J, Yoshuantari N, Repana D, Van Hemelrijck M. Irinotecan chemotherapy combined with fluoropyrimidines versus irinotecan alone for overall survival and progression-free survival in patients with advanced and/or metastatic colorectal cancer. Cochrane Database Syst Rev. 2016 Feb 12;2:CD008593. doi: 10.1002/14651858.CD008593.pub3.