- Bisphosphonate und Denosumab sind Arzneimittel, die bei Knochenmetastasen und Multiplem Myelom (Knochenmarkkrebs) zum Einsatz kommen. Ärzte setzen sie auch ein, wenn Krebstherapien zu Knochenschwund (Osteoporose) führen – etwa antihormonelle Therapien bei Brustkrebs und Prostatakrebs.
- Bisphosphonate und Denosumab sollen die Knochen stabilisieren und Komplikationen wie Schmerzen, Knochenbrüchen oder Rückenmarksquetschungen vorbeugen und sie behandeln.
- Wie wirken Bisphosphonate und Denosumab? Welche Nebenwirkungen sind damit verbunden? Und wie läuft die Therapie ab? In diesem Text geben wir Ihnen einen kurzen Überblick über die Medikamente.
Zum Weiterlesen
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Knochenabbau bei Krebs: Wichtiges in Kürze

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
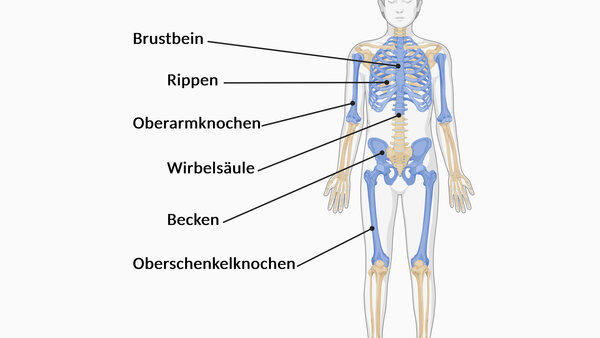
Krebs kann aus verschiedenen Gründen den Knochen krankhaft abbauen und destabilisieren. Dazu zählen
- Knochenmetastasen,
- das Multiple Myelom (Knochenmarkkrebs),
- Krebstherapien, die zu Knochenschwund (Osteoporose) führen.
Dadurch kommt es zu Knochenbeschwerden: Komplikationen sind etwa Schmerzen und Knochenbrüche oder eine Quetschung des Rückenmarks. Das kann für viele Betroffene äußerst belastend sein.
Eine Therapie mit Bisphosphonaten oder Denosumab ist eine von mehreren Möglichkeiten, diesen Komplikationen an den Knochen entgegenzuwirken.
Fragen Sie uns!
Sie möchten wissen, was es außerdem für Möglichkeiten gibt, Knochenkomplikationen durch Krebs oder die Krebstherapie vorzubeugen, zu lindern oder zu behandeln? Gerne geben Ihnen unsere Ärztinnen und Ärzte kostenlose Hintergrundinformationen dazu:
- am Telefon unter 0800 420 30 40 täglich von 8 bis 20 Uhr
- per E-Mail an krebsinformationsdienst@dkfz.de oder über ein datensicheres Kontaktformular
Was bewirken Bisphosphonate und Denosumab?
Bisphosphonate und Denosumab sind Medikamente, die gezielt in den Knochenstoffwechsel eingreifen: Sie hemmen die Zellen, die den Knochen abbauen, sogenannte Osteoklasten.
- Somit hemmen sie den krankhaften Abbau der Knochensubstanz, stabilisieren die Knochen und verhindern Knochenbrüche.
- Außerdem verhindern sie, dass durch den Knochenabbau zu viel Kalzium freigesetzt wird. Das Fachwort hierfür lautet Hyperkalzämie.
Fachleute bezeichnen Bisphosphonate und Denosumab auch als "antiresorptive Medikamente": Das bedeutet grob übersetzt "gegen den Knochenabbau gerichtete Medikamente".
Denosumab und Bisphosphonate entfalten ihre Wirkung in den Knochen auf unterschiedlichem Weg:
- Bisphosphonate ähneln einem Baustein des Knochens. Dadurch können sie sich an die Oberfläche des Knochens anlagern. Sie bleiben so über lange Zeit (Monate bis Jahre) im Knochengewebe gespeichert.
- Denosumab ist ein sogenannter Antikörper aus der Klasse der zielgerichteten Therapien. Denosumab richtet sich gegen ein Eiweiß (Antigen), das eine wichtige Rolle bei der Ausreifung der knochenabbauenden Zellen spielt. Im Gegensatz zu den Bisphosphonaten bleibt Denosumab im Knochengewebe nicht gespeichert.
Wann werden Bisphosphonate und Denosumab bei Krebs eingesetzt?
Fragen Sie uns!
Im Folgenden geben wir Ihnen erste einordnende Informationen zur Anwendung von Bisphosphonaten und Denosumab bei Krebs. Wenn Sie Hintergrundinformationen für Ihre individuelle Erkrankungssituation benötigen, wenden Sie sich gerne kostenfrei an unsere Ärztinnen und Ärzte:
- am Telefon unter 0800 420 30 40 täglich von 8 bis 20 Uhr
- per E-Mail an krebsinformationsdienst@dkfz.de oder über ein datensicheres Kontaktformular
Bisphosphonate bei Krebs
Mediziner setzen Bisphosphonate bei Krebspatientinnen und Krebspatienten ein, wenn die Krebserkrankung oder die Krebstherapie die Knochen schädigt:
- bei Knochenmetastasen, um Komplikationen wie Schmerzen, Knochenbrüchen oder Rückenmarksquetschungen vorzubeugen und sie zu behandeln.
- beim Multiplen Myelom (Knochenmarkkrebs), um Komplikationen wie Knochenschmerzen zu lindern beziehungsweise Knochenbrüche zu vermeiden.
- wenn der Tumor oder Metastasen den Knochen auflösen und dadurch der Kalziumspiegel im Blut steigt.
Beispiele für Bisphosphonat-Präparate, die Ärzte bei Krebs anwenden:
- Zoledronsäure (Zoledronat)
- Pamidronsäure (Pamidronat)
- Clodronsäure (Clodronat)
- Ibandronsäure (Ibandronat)
Denosumab bei Krebs
Denosumab setzen Mediziner bei Krebspatientinnen und Krebspatienten vor allem ein, wenn sich der Krebs auf die Knochen ausgebreitet hat (Knochenmetastasen). Aber auch beim multiplen Myelom wird Densosumab empfohlen.
Wie Bisphosphonate soll Denosumab Komplikationen an den Knochen verhindern.
Außerdem behandeln Ärzte mit Denosumab einen ganz speziellen, seltenen Knochenkrebs-Typ: den sogenannten Riesenzelltumor des Knochens – ein prinzipiell gutartiger Tumor, der örtlich aber sehr aggressiv wachsen kann.
Weiterer Einsatz: Osteoporose bei Krebs
Wichtig zu wissen
Zur Therapie der Osteoporose sind Bisphosphonate und Denosumab wesentlich niedriger dosiert als zur Therapie von Knochenmetastasen.
Bisphosphonate und Denosumab kommen auch zum Einsatz, wenn die Krebstherapie Knochenschwund (Osteoporose) verursacht.
Beispiele sind die Hormonentzugstherapie bei Männern mit Prostatakrebs oder die Antihormontherapie bei Frauen mit Brustkrebs. Das Ziel ist dann, das Risiko von Knochenbrüchen zu senken.
Was ist besser: Bisphosphonate oder Denosumab?
Pauschal lässt sich das nicht beantworten. Die behandelnde Ärztin oder der behandelnde Arzt muss bei der Wahl der Therapie verschiedene Faktoren berücksichtigen. Dazu gehören unter anderem die Krebsart, der bisherige Krankheitsverlauf und die individuelle Krankheitsvorgeschichte.
Beide Medikamente erfordern, dass Patientinnen und Patienten ergänzend Kalzium und Vitamin D einnehmen müssen. Außerdem kann bei beiden Medikamenten eine Kiefernekrose auftreten: Diese seltene aber schwerwiegende Nebenwirkung führt dazu, dass Knochengewebe im Kiefer abstirbt.
Mögliche Vorteile von Denosumab gegenüber den Bisphosphonaten:
- Denosumab spritzen Ärzte unter die Haut. Die meisten Bisphosphonate, die Betroffene aufgrund von Krebs bekommen, erhalten Sie über einen "Tropf" (Infusion) in die Armvene.
- Denosumab steht auch Menschen mit eingeschränkter Nierenfunktion offen. Dies ist bei Bisphosphonaten in der Regel ausgeschlossen.
- Denosumab scheint Komplikationen am Knochen etwas besser vorzubeugen als Zoledronsäure, das am häufigsten eingesetzte Bisphosphonat. Daten aus klinischen Studien zum direkten Vergleich von Denosumab gegenüber anderen Bisphosphonaten gibt es bisher allerdings nicht.
Mögliche Vorteile von Bisphosphonaten gegenüber Denosumab:
- Patientinnen und Patienten können die Bisphosphonat-Therapie (in Absprache mit den Ärzten) unterbrechen. Für die Denosumab-Therapie empfehlen Experten eine regelmäßige und dauerhafte Therapie.
- Bei Denosumab scheint das Risiko größer zu sein, dass unter der Therapie der Kalziumspiegel im Blut zu stark abfällt.
Mit Bisphosphonaten und Denosumab Knochenmetastasen verhindern?
Wichtig zu wissen
Bisphosphonate oder Denosumab sind bisher nicht offiziell dafür zugelassen, Knochenmetastasen vorzubeugen oder die Prognose von Tumorerkrankungen zu verbessern.
Ob Bisphosphonate oder Denosumab Rückfälle oder Metastasen verhindern können, untersuchen Forschende schon seit längerem in klinischen Studien.
Bei Brustkrebs schon empfohlen: Verschiedene deutsche Fachgesellschaften empfehlen trotz fehlender Zulassung, bei bestimmten Brustkrebspatientinnen Bisphosphonate oder Denosumab als ergänzende (adjuvante) Therapie einzusetzen. Das soll die Prognose der betroffenen Frauen verbessern.
- Setzen Ärztinnen oder Ärzte Bisphosphonate beziehungsweise Denosumab zu diesem Zweck ein, handelt es sich um einen sogenannten Off-Label-Use. Bei einem Off-Label-Use sind die gesetzlichen Krankenkassen normalerweise nicht verpflichtet, die Kosten für die Behandlung zu übernehmen. Mehr zum gesetzlichen Hintergrund, die Folgen und die Kostenübernahme lesen Sie in dem Text Chance oder Risiko: Einsatz nicht zugelassener Medikamente zur Krebstherapie.
4 Bisphosphonat-Wirkstoffe sind seit Juli 2024 im Off-Label-Use für die adjuvante Therapie von Brustkrebs offiziell verordnungsfähig: Clodronat, Ibandronat, Pamidronat und Zoledronat. Dafür müssen folgende Voraussetzungen erfüllt sein:
- Die Frauen müssen nach den Wechseljahren (postmenopausal) sein und einen hormonrezeptorpositiven, frühen Brustkrebs haben.
- Die Anwendung muss das Ziel haben, die “Prognose zu verbessern”.
- Es dürfen nur Bisphosphonate eingesetzt werden, deren Hersteller diesem Gebrauch auch zugestimmt haben.
- Die vorgegebene Dosierung und Behandlungsdauer (maximal 5 Jahre) muss eingehalten werden.
Ganz praktisch bedeutet das: Unter den genannten Voraussetzungen bezahlen die gesetzlichen Krankenversicherungen den Patientinnen diese Therapie.
Belegter Nutzen
Nach Aussage der Expertengruppe Off-Label des Gemeinsamen Bundesausschusses (G-BA) überwiegt der Nutzen der oben genannten Anwendung möglichen Risiken durch Nebenwirkungen:
2 große systematische Auswertungen bisheriger Studienergebnisse haben gezeigt, dass die genannte Patientinnengruppe von Bisphosphonaten profitieren kann. Es kam bei diesen Frauen zu deutlich weniger Rückfällen und Metastasen und die Überlebenszeit der Frauen verlängerte sich.
Bisphosphonate: Anwendung und Nebenwirkungen
So läuft eine Bisphosphonat-Therapie ab
- Meistens erhalten Krebspatientinnen und Krebspatienten ihr Bisphosphonat über einen "Tropf" in die Vene (Infusion), beispielsweise Zoledronsäure.
- Wenige Bisphosphonat-Präparate stehen bei Knochenkomplikationen durch Krebs auch als Tablettentherapie zur Verfügung, etwa Clodronsäure oder Ibandronsäure.
- Ist eine Osteoporose Grund für die Bisphosphonat-Therapie, handelt es sich oft um eine Tablettentherapie, manchmal auch um Fertigspritzen.
Wie lange dauert eine Bisphosphonat-Infusion? Wie lange die Infusion dauert, ist von Bisphosphonat zu Bisphosphonat verschieden. Für Zoledronsäure geben Hersteller beispielsweise eine Dauer von mindestens 15 Minuten an, für Pamidronsäure eine Infusionszeit von 2 Stunden.
In welchen Abständen und über welchen Zeitraum erhält man Bisphosphonate? Die Dosis des Bisphosphonats und das Behandlungsschema richten sich nach der Krebsart, dem Krankheitsverlauf dem eingesetzten Bisphosphonat. Üblicherweise beträgt der Abstand zwischen Bisphosphonat-Infusionen 3 bis 4 Wochen. Bisphosphonat-Tabletten müssen Betroffene täglich einnehmen.
Sie erhalten Bisphosphonat-Tabletten?
Dann gibt es verschiedene Dinge zu beachten. Halten Sie sich an die Einnahmehinweise der Ärztin oder des Arztes: So vermeiden Sie Nebenwirkungen oder eine verringerte Wirksamkeit.
Muss man zusammen mit Bisphosphonaten Kalzium und Vitamin D einnehmen? Ja, Expertinnen und Experten empfehlen das Menschen, die Bisphosphonate aufgrund ihrer Krebserkrankung als Infusion erhalten. Das soll einen zu niedrigen Kalziumspiegel im Blut durch die Bisphosphonate verhindern.
Mögliche Nebenwirkungen von Bisphosphonaten
Welche Nebenwirkungen unter Bisphosphonaten wahrscheinlich sind, hängt von dem eingesetzten Präparat ab. Ärzte und Personal in Apotheken können über mögliche Nebenwirkungen informieren. Nicht alle behandelten Menschen sind von Nebenwirkungen betroffen.
Manche Menschen haben während ihrer Bisphosphonat-Therapie:
- Magen-Darm-Beschwerden wie beispielsweise Durchfall.
- einen zu niedrigen Kalziumspiegel im Blut (Hypokalzämie). Hypokalzämie können Patientinnen und Patienten wirksam vorbeugen, indem sie Kalzium- und Vitamin D-Präparate begleitend einnehmen.
Bei höher dosierten, intravenös verabreichten Bisphosphonaten kann es außerdem zu weiteren Nebenwirkungen kommen, etwa
- "Blutarmut" (Anämie),
- Kopfschmerzen,
- Bindehautentzündung,
- Schmerzen,
- Fieber und grippeähnlichen Beschwerden oder
- Hauterkrankungen oder Hautausschlag.
Ein Absterben des Kieferknochens (Osteonekrose des Kiefers) gilt als seltene, aber schwere Komplikation von Bisphosphonaten. Mehr dazu lesen Sie in dem Abschnitt Detailwissen: Kiefernekrosen durch Bisphosphonate und Denosumab.
Grundsätzlich gilt: Bekommen Patientinnen und Patienten Bisphosphonate in Form von Tabletten, ist die Wahrscheinlichkeit von Nebenwirkungen geringer als bei Infusionen.
Denosumab: Anwendung und Nebenwirkungen
So läuft eine Denosumab-Therapie ab
Denosumab spritzen Ärzte unter die Haut:
- Bei tumorbedingten Knochenkomplikationen bekommen Krebspatientinnen und Krebspatienten das höher dosierte Präparat Xgeva® alle 4 Wochen in den Oberschenkel, den Bauch oder den Oberarm gespritzt.
- Um Knochenschwund (Osteoporose) zu behandeln und das Knochenbruchrisiko zu senken, erhalten Patientinnen oder Patienten das niedriger dosierte Präparat Prolia® alle 6 Monate gespritzt.
Muss man zusammen mit Denosumab Kalzium und Vitamin D einnehmen? Ja, der Hersteller empfiehlt Ärzten, ihre Patientinnen und Patienten während einer Denosumab-Therapie ausreichend mit Kalzium und Vitamin D zu versorgen. Außerdem sollen sie regelmäßig den Kalziumspiegel im Blut kontrollieren – ist er zu hoch, dürfen Betroffene kein Kalzium und Vitamin D erhalten.
Mögliche Nebenwirkungen von Denosumab
Welche Nebenwirkungen unter Denosumab wahrscheinlich sind, hängt von dem eingesetzten Präparat ab. Ärzte und Personal in Apotheken können über mögliche Nebenwirkungen informieren. Nicht alle behandelten Menschen sind von Nebenwirkungen betroffen.
Nebenwirkungen des höher dosierten Präparates Xgeva® sind beispielsweise:
- Atembeschwerden
- Durchfall
- Schmerzen in Muskeln und Knochen
- ein erniedrigter Kalzium- und Phosphatspiegel im Blut
Nebenwirkungen des niedriger dosierten Präparates Prolia® sind beispielsweise:
- Schmerzen in Muskeln, Knochen und Gelenken
- Harnwegsinfekte
- Hautausschlag
- Verstopfung
Ein Absterben des Kieferknochens (Osteonekrose des Kiefers) gilt als seltene, aber schwere Komplikation von Denosumab. Sie ist bei höher dosiertem Denosumab deutlich wahrscheinlicher als bei niedriger dosiertem Denosumab. Mehr dazu lesen Sie in dem Abschnitt Detailwissen: Kiefernekrosen durch Bisphosphonate und Denosumab.
Detailwissen: Kiefernekrosen durch Bisphosphonate und Denosumab

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Die Kiefernekrose ist eine seltene, aber schwerwiegende Therapie-Nebenwirkung. Fachleute bezeichnen sie auch als Osteonekrose des Kiefers.
Bei der Kiefernekrose stirbt Knochengewebe unter den Zähnen ab. Im Verlauf der Erkrankung kommt es zu einem freiliegenden Kieferknochen. Betroffen sind vor allem Ober- und Unterkiefer.
Begleitende Beschwerden der Kiefernekrose sind unter anderem
- Schmerzen im Kieferbereich,
- Schwellungen und Schäden der Mundschleimhaut,
- wackelnde Zähne sowie
- Gefühlsstörungen und Missempfindungen in der betroffenen Region im Mundraum.
Dadurch haben es Betroffene schwerer zu schlucken, zu kauen und zu sprechen. Das kann sich erheblich auf die Lebensqualität auswirken.
Eine Kiefernekrose ist schwer zu behandeln und bleibt häufig bestehen.
Wann und wie häufig kommt es zu Kiefernekrosen?
Bisphosphonate und Denosumab können manchmal eine Kiefernekrose auslösen. Wie häufig es dazu kommt, können selbst Expertinnen und Experten nicht eindeutig benennen. Die Angaben in der Fachliteratur hierzu schwanken sehr stark.
Grunderkrankung beeinflusst Häufigkeit der Kiefernekrose
Bei Osteoporose-Patientinnen und -Patienten ist eine Kiefernekrose sehr selten; es erkranken nicht viel mehr Menschen daran, als in der Allgemeinbevölkerung. Bei Krebspatientinnen und -patienten im fortgeschrittenen Stadium treten Kiefernekrosen häufiger auf.
Folgende Faktoren erhöhen bei Bisphosphonaten und Denosumab das Risiko einer Kiefernekrose:
- die Stärke des Arzneimittels: Erhalten Betroffene Bisphosphonate oder Denosumab aufgrund ihrer Krebserkrankung, ist die Dosis wesentlich höher als bei Osteoporose. Das erhöht das Risiko einer Kiefernekrose.
- der Verabreichungsweg: Bei Krebs erhalten die meisten Betroffenen ihr Bisphosphonat als Infusion in die Vene. Eine Kiefernekrose ist bei einer Infusion wahrscheinlicher als bei einer Tabletten-Therapie.
- die gesamte Menge des Wirkstoffs, die über den Therapiezeitraum auf den Körper einwirkt: Diese ergibt sich daraus, wie lange die Therapie dauert, aber auch, wie oft und in welcher Dosis Betroffene die Medikamente erhalten. Diese sogenannte "kumulative Dosis" ist bei Betroffenen mit Knochenmetastasen in der Regel deutlich höher als bei Betroffenen mit Osteoporose.
Weitere Ursachen und Risikofaktoren für eine Kiefernekrose
Neben Bisphosphonaten und Denosumab können auch andere Arzneimittel aus der Gruppe der zielgerichteten Krebstherapien manchmal eine Kiefernekrose verursachen, beispielsweise der Antikörper Bevacizumab.
Daneben diskutieren Fachleute begleitende Risikofaktoren für eine Kiefernekrose:
- mangelnde Mundhygiene
- Entzündungen des Zahnfleisches
- operative Zahnbehandlung
- schlechtsitzende Zahnprothesen
- begleitende Strahlen-, Chemo- oder Kortisontherapie
- allgemeine Risikofaktoren wie Rauchen, Zuckerkrankheit (Diabetes) oder höheres Lebensalter
Kiefernekrose durch Bestrahlung
Auch eine Strahlentherapie im Mundbereich kann eine Kiefernekrose verursachen. Nekrosen durch Strahlentherapien bezeichnen Fachleute als "Osteoradionekrosen" – sie sind nicht Thema dieses Textes.
Sie suchen Hintergrundinformationen zur Osteoradionekrose? Dann können Sie sich gerne kostenfrei an unsere Ärztinnen wenden:
- am Telefon unter 0800 420 30 40 täglich von 8 bis 20 Uhr
- per E-Mail an krebsinformationsdienst@dkfz.de oder über ein datensicheres Kontaktformular
Wichtig zu wissen
Bei Ihnen ist eine Therapie mit einem Bisphosphonat oder Denosumab geplant? Dann informieren Sie rechtzeitig vor Therapiebeginn Ihre Zahnärztin oder Ihren Zahnarzt.
Patientinnen und Patienten können mit der Unterstützung durch ihre Ärzte das Risiko für eine Kiefernekrose senken.
Das können Sie selbst tun, um einer Kiefernekrose vorzubeugen:
- Gehen Sie rechtzeitig vor der Behandlung mit dem Bisphosphonat beziehungsweise mit Denosumab zu Ihrer Zahnärztin oder Ihrem Zahnarzt: Er oder Sie kann beurteilen, ob und welche Zahnbehandlungen im Vorfeld notwendig sind. Denn: Fachleute empfehlen, notwendige operative Zahnbehandlungen vor Beginn einer Bisphosphonat- oder Denosumab-Therapie abzuschließen.
- Kümmern Sie sich um eine gute Mundgesundheit. Dazu gehört, regelmäßig Zähne zu putzen und Zahnzwischenräume beispielsweise mit Zahnseide zu reinigen. Lassen Sie sich von Ihrer Zahnärztin oder Ihrem Zahnarzt beraten, was außerdem möglich ist, beispielsweise mit Mundspülungen.
- Gehen Sie während der Bisphosphonat- oder Denosumab-Therapie regelmäßig zum Zahnarzt.
- Hören Sie nach Möglichkeit mit dem Rauchen auf.

Bild: © SuperOhMo, Shutterstock
Was, wenn eine operative Zahnbehandlung unter einer Bisphosphonat- oder Denosumab-Therapie notwendig wird? Ob dann eine Therapieunterbrechung (englisch: drug holiday) sinnvoll ist, konnten Forschungsteams durch klinische Studien bislang nicht zweifelsfrei belegen. Aus diesem Grund gibt es hierzu noch keine einheitlichen Empfehlungen.
- Besprechen Sie das Vorgehen in diesem Fall individuell mit der Zahnärztin oder dem Kieferchirurgen und Ihrem Onkologen. Sie können Nutzen und Risiken abwägen.
Wichtig
Sie möchten wissen, wie Kiefernekrosen zu behandeln sind? Dann sind Zahnärzte und Kieferchirurgen die richtigen Ansprechpersonen. Suchen Sie sich dafür eine Spezialistin oder einen Spezialisten.
Für die Therapie der Medikamenten-abhängigen Kiefernekrose gibt es bisher keine allgemein empfohlene Vorgehensweise. Klinische Studien liefern dafür noch nicht ausreichend gute Daten.
Die zwei wichtigsten Therapiesäulen sind bislang die konservative Therapie und die chirurgische Therapie.
- Bei der konservativen Therapie erhalten Betroffene vor allem Antibiotika und/oder antibakterielle Spülungen.
- Bei der chirurgischen Therapie entfernen Ärzte erkranktes Gewebe.
Für eine Vielzahl anderer experimenteller Behandlungsansätze gibt es noch keine aussagekräftigen Wirksamkeitsbelege.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Behördeninformationen
Gemeinsamer Bundesausschuss (G-BA) – Arzneimittel-Richtlinie/Anlage VI: Bisphosphonate bei Patientinnen mit Hormonrezeptor (HR)-positivem, postmenopausalem Mammakarzinom (abgerufen am 18.07.2024)
Leitlinien und systematische Übersichtsarbeiten
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Supportive Therapie bei onkologischen PatientInnen - Langversion 1.3, 2020, AWMF Registernummer: 032/054OL, abgerufen am 28.12.2021.
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Prostatakarzinom, Langversion 6.2, 2021, AWMF Registernummer: 043/022OL, abgerufen am 28.12.2021.
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Mammakarzinoms, Version 4.4, 2021, AWMF Registernummer: 032-045OL, abgerufen am 28.12.2021.
Arbeitsgemeinschaft Gynäkologische Onkologie (AGO) – Empfehlungen gynäkologische Onkologie Kommission Mamma: Osteoonkologie und Knochengesundheit. Stand 01.03.2021, abgerufen am 28.12.2021.
Deutsche Gesellschaft für Hämatologie und Onkologie (DGHO): Onkopedia Leitlinie Multiples Myelom. Stand 05/2018, angerufen am 28.12.2021.
S3-Leitlinie Antiresorptiva-assoziierte Kiefernekrosen [2017], AWMF Registernummer: 007-091, Schiegnitz E, Al-Nawas B, Hoefert S, Otto S, Pautke C, Ristow O, Voss P, Grötz KA. Abgerufen am 28.12.2021.
Zahnimplantate bei medikamentöser Behandlung mit Knochenantiresorptiva (inkl. Bisphosphonate) Langversion 1.0, 2016, AWMF Registernummer: 083-026, abgerufen am 28.12.2021.
Adams A, Jakob T, Huth A, Monsef I, Ernst M, Kopp M, Caro-Valenzuela J, Wöckel A, Skoetz N. Bone-modifying agents for reducing bone loss in women with early and locally advanced breast cancer: a network meta-analysis. Cochrane Database of Systematic Reviews 2024, Issue 7. Art. No.: CD013451. DOI: 10.1002/14651858.CD013451.pub2.
Chen J, Zhou L, Liu X, Wen X, Li H, Li W. Meta-analysis of clinical trials to assess denosumab over zoledronic acid in bone metastasis. Int J Clin Pharm. 2021 Feb;43(1):2-10. doi: 10.1007/s11096-020-01105-1.
Coleman R, Hadji P, Body JJ, Santini D, Chow E, Terpos E, Oudard S, Bruland Ø, Flamen P, Kurth A et al.; ESMO Guidelines Committee. Bone health in cancer: ESMO Clinical Practice Guidelines. Ann Oncol. 2020 Dec;31(12):1650-1663. doi: 10.1016/j.annonc.2020.07.019.
O'Carrigan B, Wong MHF, Willson ML, Stockler MR, Pavlakis N, Goodwin A. Bisphosphonates and other bone agents for breast cancer. Cochrane Database of Systematic Reviews 2017, Issue 10. Art. No.: CD003474. doiI: 10.1002/14651858.CD003474.pub4.
Jakob T, Tesfamariam YM, Macherey S, Kuhr K, Adams A, Monsef I, Heidenreich A, Skoetz N. Bisphosphonates or RANK-ligand-inhibitors for men with prostate cancer and bone metastases: a network meta-analysis. Cochrane Database Syst Rev. 2020 Dec 3;12(12):CD013020. doi: 10.1002/14651858.CD013020.pub2.
Yarom N, Shapiro CL, Peterson DE, Van Poznak CH, Bohlke K, Ruggiero SL, Migliorati CA, Khan A, Morrison A, Anderson H et al. Medication-Related Osteonecrosis of the Jaw: MASCC/ISOO/ASCO Clinical Practice Guideline. J Clin Oncol. 2019 Sep 1;37(25):2270-2290. doi: 10.1200/JCO.19.01186.
Fachartikel
Nicolatou-Galitis O, Schiødt M, Mendes RA, Ripamonti C, Hope S, Drudge-Coates L, Niepel D, Van den Wyngaert T. Medication-related osteonecrosis of the jaw: definition and best practice for prevention, diagnosis, and treatment. Oral Surg Oral Med Oral Pathol Oral Radiol. 2019 Feb;127(2):117-135. doi: 10.1016/j.oooo.2018.09.008.