- Ob hinter Symptomen wie Husten, Atemnot, Brustschmerzen und Gewichtsverlust tatsächlich Lungenkrebs steckt, lässt sich mit mehreren Untersuchungen abklären.
- Erhärtet sich der Verdacht auf ein Lungenkarzinom, entnehmen die Ärztinnen und Ärzte meistens Gewebeproben und schlagen weitere Untersuchungen vor. Ziel dieser Folgeuntersuchungen ist es herauszufinden, wie weit sich der Tumor bereits ausgebreitet hat und welche Behandlung vielversprechend ist.
- Dieser Text erläutert, welche Untersuchungen im Einzelnen stattfinden und wie sie ablaufen.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Verdacht auf Lungenkrebs: Spezialisten und Ansprechpartner

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
An wen können sich Patienten und Patientinnen wenden, wenn sie Symptome haben, die auf Lungenkrebs hindeuten? Erste Ansprechpersonen sind in der Regel die Hausärztinnen und Hausärzte. Auch wenn sie nicht auf Krebs spezialisiert sind, kennen sie ihre Patientinnen und Patienten und deren allgemeinen Gesundheitszustand oft schon lange.
Sie können erste Schritte in die Wege leiten, um Symptome abklären zu lassen. Dafür überweist die hausärztliche Praxis in der Regel an Fachärzte für Innere Medizin und Pneumologie, also zu Spezialistinnen und Spezialisten mit dem Schwerpunkt Lungenheilkunde. Je nach Situation kommt auch eine spezialisierte Klinikambulanz infrage.
Wichtig zu wissen: Auf die Diagnose und Behandlung von Lungenkrebs sind viele Praxen und Kliniken spezialisiert.
Zum Weiterlesen
Lungenkrebs: Symptome und Früherkennung
Zum Herunterladen und Ausdrucken
Informationsblatt Arzt- und Kliniksuche (PDF)
Informationsblatt Krebsverdacht (PDF)
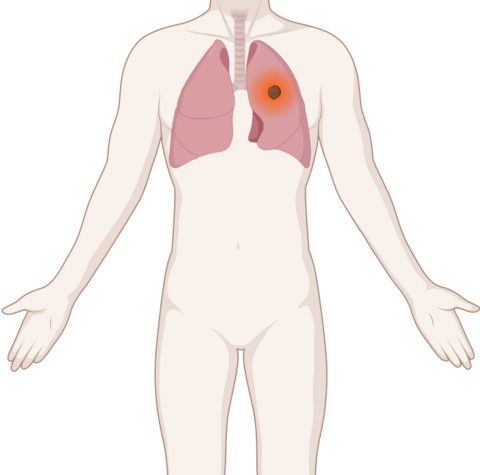
Verdacht auf Lungenkrebs: Erste Untersuchungen
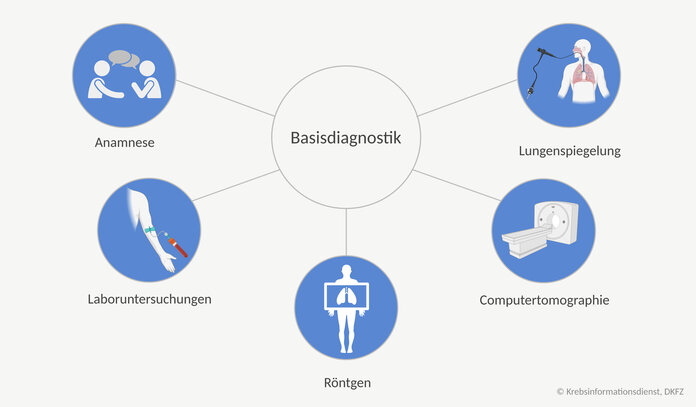
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Besteht aufgrund von Symptomen ein Verdacht auf Lungenkrebs? Dann beginnen Ärzte mit der sogenannten "Basisdiagnostik". Dazu gehören verschiedene Untersuchungen, die bei fast allen Patienten und Patientinnen gemacht werden.
Zunächst erfragt die Ärztin oder der Arzt die "Anamnese": Das sind die Krankengeschichte, die Rauchgewohnheiten und ob Familienangehörige an Lungenkrebs erkrankt sind. Außerdem erfassen sie weitere mögliche Risikofaktoren, etwa durch Beruf und Umwelt, mehr dazu in dem Text Lungenkrebs: Risiko und Vorbeugung. Dann führen sie eine körperliche Untersuchung durch.
Erste Informationen liefert eine Röntgenübersichtsaufnahme des Oberkörpers und insbesondere der Lunge. Sie ist schnell und wenig aufwendig durchzuführen, viele Lungenfachärzte haben ein Röntgengerät in der Praxis.
Hatte man früher schon einmal eine Röntgenaufnahme der Lunge machen lassen, und ist diese noch verfügbar? Dann vergleichen die Ärzte sie mit den aktuellen Bildern.
Um besser beurteilen zu können, ob tatsächlich ein Tumor in der Lunge ist, verwenden Ärzte im nächsten Schritt eine Computertomographie (CT). Diese Weiterentwicklung der Röntgentechnik ist genauer als eine einfache Röntgenaufnahme. Eine CT ist zwar mit einer höheren Strahlenbelastung verbunden. Aber wenn sich auf dem Röntgenbild nicht zweifelsfrei erkennen lässt, ob eine Veränderung gut- oder bösartig ist, gibt eine CT mehr Gewissheit.
Gewebe entnehmen: Bronchoskopie
Diagnose sichern
Damit Ärzte Lungenkrebs feststellen oder sicher ausschließen können, entnehmen sie Lungengewebe und lassen es unter dem Mikroskop auf Krebszellen untersuchen. Die Lungenspiegelung ist dafür die wichtigste Methode.
In der Regel müssen Ärzte das verdächtige Gewebe untersuchen, um sicher Lungenkrebs festzustellen oder auszuschließen. Da ein Eingriff zur Entnahme von Gewebe aber auch mit Risiken verbunden ist, führen die Ärztin oder der Arzt ihn erst durch, wenn sich der Verdacht auf Lungenkrebs durch die anderen Untersuchungen erhärtet hat.
Um Gewebe aus der Lunge zu entnehmen, wird in der Regel eine Lungenspiegelung gemacht, eine sogenannte Bronchoskopie. Während der Lungenspiegelung können die Ärzte kleine Gewebeproben entnehmen. Anschließend untersucht eine Pathologin oder ein Pathologe das Gewebe unter dem Mikroskop und mit molekularbiologischen Methoden.
Die Lungenspiegelung mit Gewebeprobe ist die wichtigste Untersuchung, um Lungenkrebs festzustellen.
Zum Weiterlesen
Histologische und zytologische Diagnostik in der Krebsmedizin
Wenn eine Bronchoskopie nicht ausreicht
Die äußeren Bereiche der Lunge sind mit dem Bronchoskop nicht immer gut erreichbar. Wenn sich anders keine Gewebeprobe entnehmen lässt, nutzen Ärzte zur Biopsie eine Hohlnadel, die sie nach einer örtlichen Betäubung von außen durch die Brustwand in den verdächtigen Bezirk führen. Dort saugen sie Zellen oder etwas Gewebe an. Der Fachbegriff für eine solche Punktion lautet "transthorakale Feinnadelaspiration". Diese ist üblicherweise nicht viel schmerzhafter als eine Blutentnahme.
Um die Probe tatsächlich aus dem tumorverdächtigen Gewebe zu gewinnen und die Lunge nicht weiter zu verletzen, kontrollieren Ärzte die Punktion mit einer Ultraschalluntersuchung oder einer Computertomographie.
Zum Weiterlesen
Informationen zur Feinnadelspirationsbiopsie finden Sie in dem Text Biopsie: Entnahme von Gewebe oder Zellen für die Diagnose von Krebs.
Wenn eine Gewebeprobe nicht infrage kommt
Manchmal können Krebszellen auch aus dem abgehusteten Auswurf, dem sogenannten Sputum, gewonnen werden. Ärzte greifen auf die Sputum-Diagnostik jedoch meist nur zurück, wenn eine Gewebeentnahme nicht infrage kommt. Zum Beispiel, wenn man nicht gesund genug für die anderen Untersuchungen ist.
Ablauf der Lungenspiegelung (Bronchoskopie)
Warum Gewebeproben entnehmen?
Unter dem Mikroskop ist der genaue Tumortyp erkennbar. Außerdem lässt sich durch die Untersuchung von molekularbiologischen Merkmalen besser abschätzen, auf welche Behandlung das Krebsgewebe ansprechen könnte.
Bei der Lungenspiegelung oder Bronchoskopie untersucht die Ärztin oder der Arzt die Atemwege mit einem Schlauch, an dessen vorderen Ende sich eine Kamera befindet.
Die Untersuchung selbst dauert in der Regel etwa 10 bis 15 Minuten. Dazu kommt die Zeit für die Vorbereitung.
Meist findet die Untersuchung ambulant statt. Die Betroffenen können danach also wieder nach Hause. Ein Aufenthalt im Krankenhaus ist nur notwendig, wenn der Gesundheitszustand nicht stabil ist.
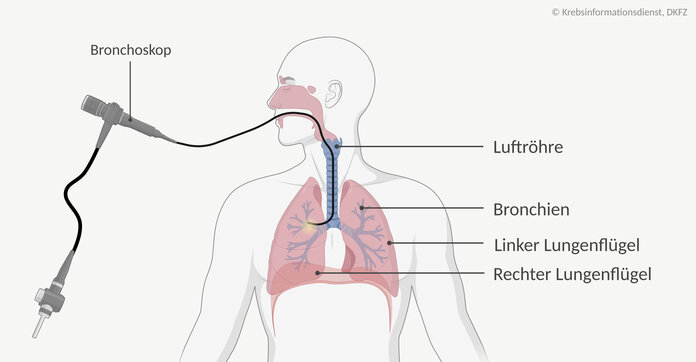
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Wie läuft die Untersuchung ab? Patientinnen und Patienten müssen nüchtern zur Untersuchung erscheinen. Das Bronchoskop wird durch den Mund oder die Nase in die Atemwege eingeführt. Das ist unangenehm und kann einen Husten- oder Würgereiz auslösen, tut jedoch nicht weh: Das Fachpersonal sprüht deswegen ein Betäubungsspray in den Rachen. Es hilft dabei, den Würgereflex zu unterdrücken.
Auf Wunsch können Patientinnen und Patienten ein Beruhigungsmittel bekommen und bei großen Problemen auch eine leichte Narkose.
Wenn ein Tumor die Luftröhre oder die großen Bronchien verengt, sind die weichen und biegsamen Bronchoskope nicht immer geeignet. Dann kommen starre Bronchoskope zum Einsatz. Diese Untersuchung erfolgt immer unter Narkose.
Wie werden die Gewebeproben entnommen? Ärzte können kleine Werkzeuge durch das Bronchoskop vorschieben. Mit einer Zange entnehmen sie verdächtiges Gewebe aus der Bronchialwand. Mit einer Nadel können sie Proben aus dem weicheren Lungengewebe gewinnen und mit einer feinen Bürste machen sie einen Abstrich von tumorverdächtigen Veränderungen der Bronchienwand. Die Kamera überträgt ein vergrößertes Bild der Bronchien auf einen Monitor, sodass die Untersuchenden die Bewegung des Schlauches überwachen und Veränderungen in den Luftwegen erkennen können. Einzelne Krebszellen lassen sich auch durch eine "Bronchiallavage" gewinnen: Dabei spült die Ärztin oder der Arzt die Atemwege mit einer Salzlösung und saugt die Flüssigkeit anschließend in ein steriles Röhrchen.
Risiken der Bronchoskopie
Die meisten Betroffenen empfinden eine Lungenspiegelung als unangenehm. Aus medizinischer Sicht gilt sie insgesamt aber als wenig riskant. Nur bei manchen vorerkrankten Patientinnen und Patienten, beispielsweise mit Funktionsstörungen der Lunge, einer Herzschwäche oder mit Blutgerinnungsstörungen, kann die Lungenspiegelung ernsthafte Probleme bereiten. In diesen Situationen müssen Nutzen und Risiken besonders sorgfältig gegeneinander abgewogen werden.
Welche Komplikationen können auftreten?
- Die Untersuchung kann, wenn auch selten, Herzrhythmusstörungen und Kreislaufprobleme nach sich ziehen.
- Ebenfalls selten kann es durch die Gewebeentnahme zu Blutungen durch Verletzung der Bronchialwände oder kleiner Blutgefäße kommen. Nach Absprache mit Ärztin oder Arzt müssen Betroffene, die Mittel zur Blutverdünnung oder Gerinnungshemmer einnehmen, diese eventuell für einige Tage absetzen.
- Eine weitere mögliche Komplikation ist der sogenannte "Pneumothorax": Dabei gelangt Luft zwischen Lunge und Rippen. Dadurch fällt die Lunge zusammen und man kann schlecht atmen. Ein Pneumothorax gilt als medizinischer Notfall. Zur Behandlung saugen Ärzte die Luft um die Lunge wieder ab. Dann kann sich die Lunge wieder entfalten und Luftholen geht wieder normal.
Tumortyp bestimmen
Lexikon
Histologie: Lehre vom Feinbau der Körpergewebe
Histopathologie: Untersuchung krankhafter Gewebeveränderungen
Zytologie: Zelllehre
Zytopathologie: Untersuchung von krankhaft veränderten Zellen, zum Beispiel Tumorzellen
Die bei der Lungenspiegelung (Bronchoskopie) entnommenen Gewebeproben oder Zellen werden in einem spezialisierten Labor aufgearbeitet. Als erstes suchen Pathologinnen oder Pathologen im Gewebe nach Krebszellen. Diese feingewebliche oder histologische Begutachtung erlaubt, zwischen gut- und bösartigen Tumoren zu unterscheiden und ermöglicht – zusammen mit weiteren molekularbiologischen Untersuchungen – eine genauere Bestimmung der Tumorart.
Steht fest, dass es sich um bösartigen Krebs handelt, ist die Unterscheidung zwischen den beiden Hauptformen von Lungenkrebs besonders wichtig:
- nicht-kleinzelliger Lungenkrebs (englisch: non-small cell lung cancer, abgekürzt NSCLC)
- kleinzelliger Lungenkrebs (englisch: small cell lung cancer, abgekürzt SCLC)
Der Verlauf und die Therapie dieser beiden Formen von Bronchialkarzinomen unterscheiden sich stark.
Die nicht-kleinzelligen Lungenkarzinome umfassen eine Gruppe von Tumoren, die von unterschiedlichen Zellen ausgehen können. Durch molekularbiologischen Methoden lassen sich diese inzwischen nach Eigenschaften weiter unterteilen.
Nicht-kleinzelliger Lungenkrebs
Etwa 80 bis 85 von 100 Betroffenen haben einen nicht-kleinzelligen Lungenkrebs. Die 3 häufigsten Untergruppen sind:
- Adenokarzinome: Ein Adenokarzinom entwickelt sich aus den Zellen der Lungenbläschen, die einen Feuchtigkeitsfilm bilden. Dieser Film unterstützt den Gasaustausch. Adenokarzinome sind die am häufigsten vorkommende Form von Lungenkrebs. Etwa 40 von 100 Betroffenen haben ein solches Karzinom. Nichtraucher und Nichtraucherinnen bekommen am häufigsten einen solchen Lungenkrebs.
- Plattenepithelkarzinome: Die Lunge und die Luftwege sind mit einer Schleimhaut ausgekleidet. Die oberste Schicht, die Deckschicht, besteht aus Epithelzellen. Eine häufige Reizung der Schleimhaut – zum Beispiel durch Zigarettenrauch – kann zu einer Umbildung dieser Schicht führen. Das allein ist noch kein Krebs, aber daraus können Plattenepithelkarzinome werden. Schätzungsweise 30 von 100 Betroffenen haben diese Form von Lungenkrebs. Die meisten davon sind Raucherinnen und Raucher.
- Großzellige Karzinome: Wenn ein nicht-kleinzelliger Tumor weder eindeutig zu den Adenokarzinomen noch zu den Plattenepithelkarzinomen gehört, fällt er in die Gruppe der großzelligen Karzinome. Etwa 10 von 100 Betroffenen haben ein Bronchialkarzinom aus dieser Gruppe.
Kleinzelliger Lungenkrebs
Etwa 15 bis 20 von 100 Betroffenen haben einen kleinzelligen Lungenkrebs. Er entwickelt sich aus Zellen im Bereich der Lunge, die Hormone und Botenstoffe bilden. Wegen dieser Eigenschaft hat die Weltgesundheitsorganisation (WHO) den kleinzelligen Lungenkrebs mit anderen Lungenkrebstypen in einer Gruppe zusammengefasst: den sogenannten "Neuroendokrinen Tumoren der Lunge".
Da der kleinzellige Lungenkrebs unter ihnen am häufigsten vorkommt, beziehen sich die nachfolgenden Texte auf diese Form, wenn es um neuroendokrine Tumoren der Lunge geht.
Biomarker: Molekularbiologische Merkmale des Tumors
Für Patientinnen und Patienten mit Lungenkrebs stehen heute mehrere "zielgerichtete Arzneimittel" oder Immuntherapien zur Verfügung. Die meisten davon wirken allerdings nicht auf alle Lungenkarzinomzellen, sondern nur auf solche, die ganz bestimmte Genveränderungen aufweisen oder bestimmte Eiweiße vermehrt herstellen. Fachleute sprechen von "therapierelevanten Biomarkern". Sie tragen Namen wie EGFR-Mutation, ALK-Translokation, ROS1 oder PD-L1.
Ihr Nachweis soll es erlauben, die Therapie gezielt an die Eigenschaften der Lungenkrebs-Erkrankung anzupassen. Sie spielen aktuell jedoch nur bei nicht-kleinzelligem Lungenkrebs eine Rolle.
Auf welche Biomarker die Labormitarbeitenden testen hängt vom Stadium der Erkrankung ab. Denn viele Biomarker sind nur für die Behandlungswahl in fortgeschrittenen Stadien wichtig. Zielgerichtete Therapien und Immuntherapien kommen aber immer häufiger auch schon in frühen Stadien in Frage. Deshalb testen Ärztinnen und Ärzte das Tumorgewebe auch im früheren Stadium auf therapierelevante Marker.
Zum Weiterlesen
Mehr zu molekularbiologischen Untersuchungsmethoden finden Sie in dem Text Molekularbiologische Untersuchungen bei Krebs.
Warum molekularbiologische Untersuchungen im Rahmen der Diagnostik gemacht werden, lesen Sie in dem Abschnitt "Diagnostik und Behandlungsplanung: Therapieentscheidungen treffen" im Text Tumormarker und andere Biomarker bei Krebs: Anwendung.
Mehr zu den gezielten Therapien bei Krebs finden Sie in den Texten Zielgerichtete Krebstherapien und Immuntherapie gegen Krebs.
Zum Herunterladen und ausdrucken:
Informationsblatt Lungenkrebs: Zielgerichtete Therapie und Immuntherapie (PDF)
Informationsblatt Neue Krebstherapien: Zielgerichtete Therapie, Immuntherapie, Virotherapie (PDF)
Ausbreitung bestimmen: Bildgebende Diagnostik und weitere Verfahren
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
An die eigentliche Diagnosestellung schließen sich für Betroffene weitere Untersuchungen an, um die Behandlung möglichst individuell planen zu können. Wie groß ist der Tumor? Finden sich Krebszellen in benachbarten Lymphknoten? Oder hat der Krebs bereits Absiedlungen in anderen Organen gebildet, sogenannte Fernmetastasen?
Die entsprechenden Untersuchungen richten sich deshalb gezielt auf Organe und Bereiche des Körpers, in denen sich bei Betroffenen mit fortgeschrittenem Bronchialkarzinom Metastasen ansiedeln können. Das sind zum Beispiel Lymphknoten nahe der Lunge, also im Brust- und hinteren Bauchraum, die Leber, Nebennieren, Knochen und das Gehirn.
Wichtig zu wissen: Nicht alle der im Folgenden aufgeführten Untersuchungen werden bei jeder oder jedem Betroffenen durchgeführt. Je nach Situation sind sie nicht notwendig, um die Therapie zu planen. Und manche Untersuchungen sind nicht möglich, weil bestimmte Vorerkrankungen vorliegen. Patientinnen und Patienten werden dazu von ihren Ärzten beraten.
Grundsätzlich gilt: Unter den verschiedenen Untersuchungsverfahren wählen Ärztinnen und Ärzte nur die aus, von denen sie sich wichtige zusätzliche Informationen für die Therapie versprechen. Betroffene können sich so die Belastungen durch aufwendige Tests ersparen, die nur wenige oder gar keine notwendigen Daten ergeben würden.
Folgende bildgebende Untersuchungen sind prinzipiell möglich:
Computertomographie (CT) des Oberbauchs und Beckens mit Kontrastmittel: Ein CT hilft, die meisten Metastasierungsorte zu beurteilen. Um Hirnmetastasen oder Knochenmetastasen zu erkennen, gibt es allerdings geeignetere Verfahren, etwa MRT oder PET/CT.
Magnetresonanztomographie (MRT), auch Kernspintomographie genannt: Ein MRT setzen Ärzte vor allem ein, um Hirnmetastasen auszuschließen und die Ausdehnung von Lungenspitzentumoren zu bestimmen.
Positronenemissonstomographie (PET): Die PET in Kombination mit einer CT kann beim nicht-kleinzelligen Lungenkrebs Hinweise geben, ob Lymphknoten befallen und Metastasen in anderen Organen, etwa den Knochen, vorhanden sind. Auch beim kleinzelligen Lungenkrebs dient sie dazu, die Tumorausbreitung zu bestimmen und Fernmetastasen zu entdecken.
Knochenszintigraphie: zur Suche nach Metastasen in den Knochen, vor allem, wenn eine PET-Untersuchung nicht möglich ist.
Ultraschalluntersuchung (Sonographie) der Lunge, um die Ausdehnung des Tumors abzuschätzen; oft auch in Ergänzung zu einer CT. Bei einem Ultraschall des Bauchraumes können die Ärzte außerdem mögliche Lebermetastasen erkennen.
Mediastinoskopie: um Lymphknoten im Brustraum zwischen den Lungenflügeln zu untersuchen, dem sogenannten Mediastinum, mehr dazu im Abschnitt Spiegelung des Mediastinums: Mediastinoskopie.
Thorakoskopie: um die Ausdehnung des Tumors abzuschätzen, mehr dazu im Abschnitt Spiegelung des Brustraumes: Thorakoskopie.
Fragen Sie uns!
Sie wollen wissen welche bildgebenden Untersuchungen in Ihrer individuellen Situation empfohlen sind und wie der Ablauf und mögliche Risiken dieser Untersuchungen sind? Gerne geben Ihnen unsere Ärztinnen und Ärzte Hintergrundinformationen dazu
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
Spiegelung des Mediastinums: Mediastinoskopie
Mit der Mediastinoskopie untersucht die Ärztin oder der Arzt den Raum zwischen den Lungenflügeln, das sogenannte Mediastinum. Hier liegt das Herz und hier verlaufen große Blutgefäße, Nerven und Lymphbahnen. Da Lungenkrebszellen oft über die Lymphgefäße streuen, finden sich daher besonders häufig Metastasen in den Lymphknoten des Mediastinums.
Ob ein Patient mit Aussicht auf Erfolg operiert werden kann, hängt unter anderem davon ab, wie viele und welche Lymphknoten befallen sind. Wenn im Computertomogramm bereits vergrößerte Lymphknoten sichtbar sind, kann eine Spiegelung des Mediastinums (Mediastinoskopie) zur weiteren Abklärung sinnvoll sein – insbesondere dann, wenn die Ausbreitung des Tumors durch endoskopische Verfahren nicht ausreichend gut beurteilt werden kann.
Wie läuft eine Mediastinoskopie ab? Patientinnen und Patienten werden für die Spiegelung des Mediastinums üblicherweise ins Krankenhaus aufgenommen. In Ausnahmen ist die Mediastinoskopie auch ambulant möglich. Für die Untersuchung ist eine Vollnarkose nötig. Direkt oberhalb des Brustbeins setzt die Ärztin oder der Arzt einen kleinen Schnitt, durch den eine Sonde mit einer Art "Sehrohr" oder einer Kamera eingeführt wird, das sogenannte Mediastinoskop. Damit lässt sich ein Tumorbefall im Raum zwischen den Lungenflügeln beurteilen. Mithilfe einer kleinen Zange oder Nadel können zudem gezielt Gewebeproben entnommen werden. Nach dem Eingriff sind einige Tage Schonung notwendig.
Was sind Risiken der Mediastinoskopie? Die meisten Patientinnen und Patienten verkraften eine Mediastinoskopie gut. Das Hauptrisiko des Eingriffs besteht darin, dass Blutgefäße, Nerven oder auch ein Lungenflügel durch die Geräte verletzt werden. Dadurch kann es zum Beispiel zu Blutungen kommen, oder zu möglicherweise bleibender Heiserkeit durch Verletzung der Stimmbandnerven. Insgesamt sind solche Komplikationen jedoch selten.
Spiegelung des Brustraumes: Thorakoskopie
Bei Lungenkrebspatientinnen und -patienten kann es zu einer ungewöhnlichen Flüssigkeitsansammlung im Raum zwischen Lungenoberfläche und Rippen kommen – dem sogenannten Pleuraspalt. Ärzte sprechen dann von einem "Pleuraerguss".
In der Regel punktieren Ärzte zunächst den Pleuraspalt von außen durch die Haut, entnehmen ein wenig von der Flüssigkeit und untersuchen sie unter dem Mikroskop auf Tumorzellen. Werden dabei keine Krebszellen gefunden, kann zur weiteren Abklärung die Thorakoskopie zum Einsatz kommen. Darunter versteht man eine Spiegelung des Brustraums. Mit ihr lässt sich feststellen, ob Lungen- und Rippenfell (Pleura) bereits vom Tumor betroffen sind.
Wie läuft eine Thoraskopie ab? Die Thorakoskopie ist stationär oder ambulant möglich. Vor der Untersuchung erhalten Patientinnen und Patienten meist eine örtliche Betäubung und Schlaf- und Schmerzmittel in eine Vene gespritzt. Bei einigen Betroffenen ist eine Vollnarkose nötig. Die Ärzte machen mehrere kleine Schnitte in Haut und Gewebe des Brustkorbs. Durch den dabei entstehenden Druckausgleich fällt der Lungenflügel auf der betroffenen Seite vorübergehend in sich zusammen. So können die Ärzte Lungen- und Rippenfell besser betrachten als bei einer voll aufgeblähten Lunge. Durch den Schnitt führen die Ärzte ein Thorakoskop in den Pleuraspalt ein, ein starres (Seh-) Rohr oder ein Schlauch mit einer Kamera. Bei der videoassistierten Thorakoskopie (VATS) können die Ärzte das Bild der Kamera auf einem Monitor verfolgen.
Nach dem Eingriff verschließen die Ärzte die Öffnung im Brustkorb, und die Lunge kann sich beim Atmen wieder entfalten. Eventuell wird dazu vorübergehend mittels einer sogenannten Thoraxdrainage ein Unterdruck im Pleuraspalt erzeugt.
Welche Risiken hat die Thoraskopie? Die Hauptrisiken der Brustkorbspiegelung sind eine Verletzung von Blutgefäßen oder Nerven. In Einzelfällen kann es zu Infektionen des Brustraums kommen. Insgesamt sind Komplikationen bei der Thorakoskopie jedoch selten.
Befunde verstehen: TNM-Einstufung und Stadieneinteilung
Die Ergebnisse der Untersuchungen zur Tumorausbreitung fassen Ärzte im internationalen TNM-System zusammen.
- T bezeichnet die Ausdehnung des Tumors
- N benennt den Lymphknotenbefall (N für lateinisch: nodus = "Knoten")
- M bezeichnet Fernmetastasen
Ziffern und Kleinbuchstaben hinter den Buchstaben stehen für
- Größe und Ausdehnung des Primärtumors in der Lunge (Tis, T1a-4),
- für die Ausdehnung des Lymphknotenbefalls (N0-3) und
- das Vorhandensein oder Fehlen von einer isolierten Metastase oder mehreren Metastasen in einzelnen oder mehreren Organen (M1a-M1c oder M0).
T1a N0 M0 bezeichnet zum Beispiel einen kleinen Tumor mit einer Größe von maximal 1 cm, ohne Lymphknotenbefall und ohne Metastasen.
Sind die Voruntersuchungen abgeschlossen, ist eine vorläufige TNM-Angabe möglich. Sie wird mit einem vorangestellten "c" für klinisch (englisch: clinical) gekennzeichnet. Eine exakte Beurteilung des TNM-Stadiums ist nur nach einer Operation möglich. Dann steht im Arztbrief ein "p" für "pathologisch". Das bedeutet, dass die Ausdehnung des Tumors mit dem Mikroskop beurteilt wurde. Zusammen mit weiteren Untersuchungsergebnissen liefern die TNM-Angaben eine wichtige Grundlage für die Behandlungsplanung.
Stadieneinteilung bei Lungenkrebs
Ausgehend von der TNM-Einstufung erfolgt nach einem international ebenfalls einheitlichen System die Stadieneinteilung von 0 bis IV. In diesem System gibt es weitere Unterteilungen, die durch Anhängen von Buchstaben und Ziffern gekennzeichnet werden.
- Stadium I ("eins"): Der Tumor ist örtlich begrenzt, ohne Lymphknoten befallen und Fernmetastasen gebildet zu haben.
- Stadium II ("zwei"): Der Tumor ist noch klein, hat aber schon Absiedlungen in Lymphknoten gebildet. Als Stadium II gilt ebenfalls, wenn der Tumor schon etwas größer ist, aber noch keine Lymphknotenmetastasen vorhanden sind.
- Stadium III ("drei"): Der Tumor ist fortgeschritten und hat bereits in die Lymphknoten gestreut. Es kann auch für einen großen Tumor stehen, der bereits in umliegendes Gewebe eingewachsen ist, aber noch nicht gestreut hat. In diesem Stadium bestehen noch weitere Untergliederungen: Man unterscheidet Stadium IIIA, das meist noch operierbar ist, von Stadium IIIB, in dem eine Operation nicht mehr möglich ist.
- Stadium IV ("vier"): Der Tumor hat Fernmetastasen gebildet. Es wird hier außerdem unterschieden, ob der Tumor nur innerhalb der Lunge gestreut oder eine einzelne isolierte Metastase außerhalb des Brustraums gebildet hat (Stadium IVA). Oder, ob es mehrere Metastasen in einem oder mehreren Organen gibt (Stadium IVB).
Fragen Sie uns!
Wir haben hier die TNM-Klassifikation und die Stadieneinteilung für einen schnellen Überblick vereinfach dargestellt. Brauchen Sie mehr Details oder verstehen Sie Abkürzungen in Ihrem Befund nicht? Dann helfen Ihnen unsere Ärztinnen und Ärzte weiter.
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
Auch wichtig: Allgemeiner Zustand und körperliche Verfassung
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Ob man als Lungenkrebspatientin oder -patient operiert werden kann, hängt von der Ausdehnung des Tumors und vom Allgemeinzustand ab. Dabei berücksichtigen die Ärzte, wie viel Lungengewebe höchstens entfernt oder bestrahlt werden darf, um eine möglichst gute Lebensqualität zu erhalten.
Das Alter alleine spielt für die Wahl der Behandlung eine untergeordnete Rolle. Allerdings leiden Betroffene mit zunehmendem Alter mit größerer Wahrscheinlichkeit noch unter anderen Erkrankungen, vor allem der Atemwege sowie des Herzens. Die Prüfung der Lungenfunktion und ein Elektrokardiogramm (EKG) zur Beurteilung der Herzfunktion sind daher wichtige Untersuchungen.
Auch der Ernährungszustand ist entscheidend: Starkes Untergewicht oder Übergewicht gehen mit einem höheren Komplikationsrisiko bei der Operation einher. Zum Problem wird bei vielen Erkrankten mit Lungenkrebs, dass sie in der Zeit vor der Diagnosestellung schon viel Gewicht verloren haben. Vor Behandlungsbeginn kann daher eine unterstützende Ernährungstherapie notwendig werden.
Quellen und Links für Interessierte und Fachkreise
Hinweis: Dieser Text wurde anhand der neuen medizinischen Leitlinie vollständig auf seine Aktualität überprüft. Da der Inhalt dem Stand dieser Leitlinie entspricht, wurden keine fachlichen Änderungen vorgenommen.
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Quellen und weiterführende Informationen
Leitlinien
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Prävention, Diagnostik, Therapie und Nachsorge des Lungenkarzinoms, Langversion 5.0, 2025, AWMF-Registernummer: 020/007OL, abgerufen am 12.06.2025.
Deutsche Gesellschaft für Hämatologie und medizinische Onkologie (DGHO):
- Onkopedia-Leitlinie für Lungenkarzinom, nicht-kleinzellig (NSCLC), Stand 04/2025, abgerufen am 12.06.2025
- Onkopedia-Leitlinie für Lungenkarzinom, kleinzellig (SCLC), Stand 01/2023 abgerufen am 12.06.2025

![Arztbrief [Symbolbild], © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt Ein älterer Mann und eine junge Frau betrachten ratlos ein Dokument.](/fileadmin/_processed_/9/c/csm_mann-tochter-lesen-befund-wohnung_ce22bd342a.jpg)
