- Ob Chemotherapie, zielgerichtete Medikamente, eine Bestrahlung oder eine OP: Diese Verfahren können aus ganz unterschiedlichen Gründen die Haut schädigen.
- Gerade weil die Haut für andere Menschen gut sichtbar ist, empfinden Krebspatientinnen und Krebspatienten Veränderungen an der Haut oft als sehr belastend.
- Entzündete, schmerzende oder juckende Haut kann die Lebensqualität deutlich mindern, doch solchen Nebenwirkungen kann man vorbeugen oder man kann sie behandeln.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Nebenwirkungen an der Haut: Wichtiges in Kürze
Die Haut ist das größte Organ des Körpers. Bei Krebstherapien ist deshalb gerade die Haut häufig von Nebenwirkungen betroffen.
Verschiedene Krebsmedikamente, aber auch eine Strahlentherapie können zu unerwünschten Hautreaktionen führen:
- Die Haut kann sich durch die Therapie röten, schuppen. Sie kann austrocknen oder jucken.
- Manche Krebspatientinnen oder Krebspatienten leiden unter Ausschlägen, schmerzhaften Einrissen, Verfärbungen oder Verhornung der Haut.
- Auch die Nägel können betroffen sein und leichter abbrechen oder Rillen bilden.
Gründe für die Nebenwirkungen: Krebsmedikamente richten sich insbesondere gegen alle Zellen, die sich schnell teilen, also auch gegen Zellen von Haut und Nägeln. Bei einer Strahlentherapie müssen die Strahlen durch die Haut und gesundes Gewebe dringen, um die Krebszellen zu zerstören oder am Wachstum zu hindern.
Wichtig zu wissen
Setzen Ärzte Krebsmedikamente ab, die Hautbeschwerden verursachen, bilden sie sich in der Regel wieder zurück.
Auch nach einer Bestrahlung erholen sich die Hautzellen üblicherweise wieder schnell.
Hautprobleme belasten betroffene Krebspatientinnen und Krebspatienten: Sie haben Schmerzen, reagieren empfindlich an den betroffenen Stellen oder haben auch für andere deutlich sichtbare Veränderungen an Haut und Nägeln. All das kann dazu führen, dass Betroffene stark leiden. Für manche ist das so belastend, dass sie sogar ihre Krebstherapie abbrechen.
Hautprobleme: Wen spreche ich an?
Wichtigste Ansprechpersonen bei Hautveränderungen und Hautproblemen sind die behandelnden Ärzte und das Pflegeteam. Sie kennen die Krebstherapie, Begleittherapien und die Krankheitsvorgeschichte und sollten über alle Therapienebenwirkungen Bescheid wissen. Aber auch die Hausärztin oder der Hausarzt sowie Hautärzte (Dermatologen) können Betroffene ansprechen.
- Treten sehr schwere Nebenwirkungen an der Haut auf, arbeiten Fachärztinnen und Fachärzte für Krebserkrankungen (Onkologen), Dermatologen und gegebenenfalls Dermatoonkologen oft zusammen.
Praktische Tipps: Hautprobleme vorbeugen
Vorbeugende Maßnahmen können Nebenwirkungen einer Krebstherapie an der Haut und den Nägeln nicht vollkommen verhindern. Sie können aber beeinflussen, wie schwer die Nebenwirkungen sind und unerwünschten Folgen entgegenwirken.
Die gute Nachricht
Patientinnen und Patienten können selbst etwas dazu beitragen, Hautproblemen während und nach der Therapie vorzubeugen.
Folgende Maßnahmen haben sich oftmals in der Praxis bewährt:
- Hände und Nägel eincremen: Schon vor Beginn der Krebsbehandlung können Sie mit einer rückfettenden, harnstoffhaltigen Basispflege beginnen – auch rund um die Nägel. Das schützt die Haut und Nägel davor auszutrocknen und unterstützt sie dabei, sich zu erholen.
- Milde Pflegeprodukte verwenden: Benutzen Sie bei Ihrer Hautpflege ganz allgemein Pflegemittel, die möglichst frei von Duftstoffen oder Parfüm sind. Männer sollten beispielsweise nur Aftershave-Produkte nutzen, die nicht auf alkoholischer Basis sind.
- Schonende Rasur: Verzichten Sie auf eine tägliche Nassrasur, da sie mit der Rasierklinge die obere Hautoberfläche abtragen. Dadurch schonen sie die Haut und vermeiden Schnittwunden.
- Möglichst kurz duschen und baden: Achten Sie neben einer kürzeren Dusch- oder Badedauer auch darauf, dass das Wasser nicht zu heiß ist. So verhindern Sie, dass die Haut austrocknet.
- Hohe Raumtemperaturen vermeiden: Heizen Sie nicht zu stark. Vielleicht können Sie in der Wohnung auch die Luftfeuchtigkeit erhöhen. Es gibt mobile Luftbefeuchter zu kaufen. Manchmal hilft es auch, die Heizkörper mit feuchten Tüchern abzudecken.
- Vermeiden Sie mechanische Belastungen an Haut und Nägeln: Trocknen Sie sich vorsichtig ab und rubbeln Sie Ihre Haut dabei nicht so stark. Günstig ist auch leichte, luftdurchlässige und nicht einengende Kleidung. Bequeme, weite Schuhe verhindern Druck an den Zehennägeln.
- Die Haut nicht zusätzlich reizen: Vermeiden Sie möglichst, sich zu kratzen. Auch Pflaster können die Haut schädigen, wenn es unter dem Pflaster feucht und warm wird.
Das sollten Sie zusätzlich beachten
- Welche Produkte und Maßnahmen für die Hautpflege während der Krebstherapie richtig und sinnvoll sind, sollten Sie mit Ihrer behandelnden Ärztin oder Ihrem behandelnden Arzt besprechen.
- Halten Sie sich an die Pflegehinweise Ihres Behandlungsteams.
- Gehen Sie zeitnah zu Ihrem Arzt oder Ihrer Ärztin, wenn Sie unangenehme oder verdächtige Veränderungen der Haut bemerken.
- Nehmen Sie die regelmäßigen Termine zur Therapie- und Verlaufskontrolle wahr.
Hautprobleme bei Krebs: Das können Sie tun
Alle weiteren Videos der Reihe “Leben mit Krebs” finden Sie auf unserem YouTube-Kanal.
Sonnenschutz: Unter oder nach der Krebstherapie besonders wichtig
Beim Sonnenschutz beachten
Wichtiger als Sonnencreme mit hohem Lichtschutzfaktor ist ein Hautschutz durch bedeckende Kleidung.
Manche Arzneimittel machen die Haut vorübergehend stark lichtempfindlich: Das gilt für einige Chemotherapie-Medikamente, aber auch für manche zielgerichtete Krebsmedikamente. Auch wer bisher nicht zu Sonnenbrand neigte, braucht dann einen guten Sonnenschutz.
Eine von der Strahlentherapie belastete Haut "vergisst" nicht: Zu viel Sonne während der Bestrahlung kann zu dunklen Pigmentflecken oder sogar zu Hautschäden führen.
Nach einer OP keine oder möglichst wenig Sonne an die operierte Haut lassen: Narbengewebe entwickelt meist keine schützenden Hautpigmente. Deshalb ist auch dann noch ein guter Sonnenschutz wichtig, wenn die Operationsnarbe vollständig abgeheilt ist.
Zum Weiterlesen
Hautausschlag
Manche Krebspatientinnen und Krebspatienten bekommen durch ihre Krebsmedikamente einen Hautausschlag. Meist tritt der Akne-ähnliche Ausschlag wenige Tage bis einige Wochen nach Therapiebeginn auf. Mediziner bezeichnen diesen Ausschlag als "akneiformes Exanthem".
Gut zu wissen: Es gibt verschiedene Maßnahmen, die man selbst ergreifen kann, um Hautauschlag vorzubeugen.
- Sprechen Sie mit Ihren behandelnden Ärzten darüber, welche der Maßnahmen für Ihre konkrete Situation sinnvoll sind.
Diese Krebsmedikamente können Hautausschlag verursachen
Zielgerichtete Krebsmedikamente: Hautausschlag ist eine häufige Nebenwirkung einer zielgerichteten Krebstherapie mit sogenannten EGFR-Hemmern, beispielsweise Cetuximab oder Panitumumab.
Immuntherapien, etwa mit den Checkpoint-Hemmern Nivolumab oder Pembrolizumab können eine übersteigerte Immunreaktion auslösen, die in der Folge zu einem Hautausschlag führen kann.
Weitere Risikofaktoren: Das Risiko, Hautausschlag zu bekommen, steigt mit zunehmendem Alter der Patienten, wenn sie bestimmte zusätzliche Medikamente einnehmen oder unter Begleiterkrankungen leiden, etwa Zuckerkrankheit (Diabetes mellitus).
So äußert sich Hautausschlag
Gut zu wissen
Ist die Krebstherapie zu Ende, lassen die Symptome in der Regel wieder nach.
Wie sieht der Ausschlag aus? Bei den betroffenen Patientinnen und Patienten kann es zu Rötungen, Schuppungen, Knötchen und juckende Pusteln kommen. In der Folge kann ihre Haut auch sehr trocken werden.
Wo tritt der Ausschlag auf? Meist sind Gesicht, Kopfhaut, Brust und oberer Rücken betroffen. Das sind Hautstellen, bei denen es viele Talgdrüsen gibt. Fachleute gehen davon aus, dass unter anderem eine verstärkte Talgbildung zu Hautausschlägen beiträgt.
Welche Schweregrade gibt es? Fachleute teilen die Hautausschläge in 4 Schweregrade ein, nach denen sich auch die Behandlung richtet. Bei jedem der 4 Schweregrade bekommen Betroffene Knötchen und Pusteln, manchmal mit oder auch ohne Juckreiz. Die Schweregrade unterscheiden sich jedoch darin,
- wie viel Prozent der Körperoberfläche betroffen sind,
- wie stark Betroffene die Beschwerden belasten
- und ob die Hautstellen zusätzlich mit Bakterien infiziert sind.
Abhängig davon, wie stark die Beschwerden sind und wie lange die Behandlung andauert, können die Hautveränderungen für Patientinnen und Patienten zum Teil sehr belastend sein. Sind die Nebenwirkungen zu stark, kann die Ärztin oder der Arzt die Therapie unterbrechen. Nur selten muss die Behandlung ganz abgebrochen werden.
So lässt sich Hautausschlag lindern

Bild: © roger ashford, Shutterstock.com
Kommt es unter einer Krebstherapie zu Hautausschlag, gibt es verschiedene Behandlungsmöglichkeiten. Die behandelnden Ärzte entscheiden aufgrund des Erscheinungsbildes der Nebenwirkung über die Therapie:
- Bei Hautausschlägen mit bakterieller Infektion erhalten die Betroffenen Antibiotika, als Salben oder Tabletten.
- Bei mäßiggradigen Hautausschlägen kommen für die betroffenen Hautstellen zusätzlich eine Kortison-haltige Salbe oder eine Niacinamid (Vitamin B3)-Creme infrage.
- Bei schmerzhaften Hautausschlägen können Betroffene Schmerzmittel bekommen.
- Bei zusätzlichem Juckreiz kann es helfen, die betreffende Stelle zu kühlen und Allergie-Medikamente (Antihistaminika) einzunehmen.
- Bei schweren Hautausschlägen können die behandelnden Ärzte auch entscheiden, die Krebsbehandlung zu unterbrechen.
Juckreiz und trockene Haut

Bild: © 9nong, Shutterstock.com
Als Nebenwirkung mancher Krebsmedikamente kann es zu trockener Haut und in der Folge zu Juckreiz kommen. Meist beginnt bei den Betroffenen einige Wochen nach Therapiebeginn die trockene Haut zu jucken.
Juckreiz kann sehr belastend sein und sogar zu Konzentrations- oder Schlafproblemen führen. Das schränkt die Lebensqualität deutlich ein.
Gut zu wissen: Es gibt verschiedene Maßnahmen, die man selbst ergreifen kann, um Juckreiz und trockener Haut vorzubeugen.
- Sprechen Sie mit Ihren behandelnden Ärzten darüber, welche der Maßnahmen für Ihre konkrete Situation sinnvoll sind.
Diese Krebsmedikamente können die Haut austrocknen und Juckreiz verursachen
Zielgerichtete Therapien mit sogenannten Kinase-Hemmern führen sehr häufig zu juckender Haut. Beispiele sind Erlotinib, Sorafenib oder Afatinib. Auch für zielgerichtete Antikörper-Therapien ist das bekannt, etwa für Panitumumab. Je länger eine zielgerichtete Krebsbehandlung andauert, desto häufiger leiden Patientinnen und Patienten unter trockener Haut mit Juckreiz.
Immuntherapien mit Immun-Checkpoint-Hemmern wie Nivolumab oder Pembrolizumab können eine übersteigerte Immunreaktion auslösen. Dies führt in der Folge ebenfalls zu trockener und juckender Haut.
Weitere Risikofaktoren für trockene Haut und Juckreiz
- Ältere Menschen sind öfter als jüngere Patienten betroffen.
- Die Kombination mit anderen Medikamenten kann Hautprobleme verstärken.
- Bei einem abklingenden Hautausschlag kann die Haut trocken werden und jucken.
- Individuelle Faktoren sowie Vorerkrankungen können das Risiko erhöhen: beispielsweise leiden Diabetiker häufiger unter Hautbeschwerden.
So äußern sich Hauttrockenheit und Juckreiz
Hauttrockenheit:
- Bei leichten Symptomen leiden die Betroffenen unter trockener, dünner, schuppender Haut ohne Hautreizungen und Juckreiz.
- Bei mäßig schweren Symptomen kommt es zu Hautreizungen mit/ohne Juckreiz, die Patienten sind in ihrem Alltag eingeschränkt.
- Bei schweren Symptomen ist mehr als ein Drittel des gesamten Körpers von Hautveränderungen betroffen, die Patienten haben zusätzlich Juckreiz und sind durch Beschwerden so einschränkt, dass sich in ihrem Alltag nicht mehr selbst versorgen können und auf Hilfe angewiesen sind.
Juckreiz:
- Bei leichter Ausprägung sind nur einzelne Hautstellen betroffen, der Juckreiz ist meist auszuhalten und kann auch von selbst wieder aufhören.
- Bei mäßig schwerem Juckreiz leiden die Betroffenen am ganzen Körper unter stark juckender Haut.
- Sehr selten kommt es zu schweren Symptomen: Dann ist der ganze Körper betroffen, der Juckreiz ist kaum auszuhalten und die Patienten sind davon so beeinträchtigt, dass sie ihren Alltag nur eingeschränkt oder gar nicht bewältigen können.
Welche Schweregrade gibt es? Fachleute unterteilen Hauttrockenheit und Juckreiz in 3 Schweregrade. Ausschlaggebend dafür ist
- wie viele Hautstellen betroffen sind,
- wie stark die Beschwerden sind und
- ob Betroffene in den Aktivitäten des täglichen Lebens eingeschränkt sind.
Davon abhängig passt das ärztliche Team die Therapie entsprechend an.
So lassen sich Hauttrockenheit und Juckreiz lindern
Hilfreich für Krebsbetroffene mit trockener Haut ist es, sich die trockenen und/oder juckenden Hautstellen zweimal täglich mit rückfettender Salbe oder Creme einzuschmieren. Abhängig davon, wie stark die Haut ausgetrocknet ist und juckt, können auch Tabletten gegen Allergien und Juckreiz (sogenannte Antihistaminika) und/oder kortisonhaltige Salben sinnvoll sein.
Gut zu wissen:
- In den ersten 3 Wochen nach Therapiebeginn sind eher feuchtigkeitsspendende Cremes und Lotionen empfehlenswert.
- Nach der 4. Woche sind rückfettende Salben besser geeignet, beispielsweise auf der Basis von Dexpanthenol, Polidocanol oder eine Pflegesalbe mit Mandelöl.
Sollte der Juckreiz trotzdem nicht nachlassen, können Ärzte auf Arzneimittel zum Einnehmen zurückgreifen.
Hand-Fuß-Syndrom

Bild: © Lucid Smog, Wikimedia Commons
Das Hand-Fuß-Syndrom ist eine Kombination von Hautbeschwerden an Händen und Füßen: Dabei röten sich Hände und Füße. Sie können auch schmerzen und anschwellen. Lebensbedrohlich ist das Hand-Fuß-Syndrom nicht, es kann aber die Lebensqualität von Krebserkrankten erheblich beeinträchtigen.
Dass Hand-Fuß-Syndrom ist eine typische Nebenwirkung bestimmter Chemotherapien. Bekannt ist es beispielsweise bei 5-Fluorouracil (5-FU), Capecitabin, Docetaxel oder Doxorubicin.
Unter bestimmten zielgerichteten Therapien kann es ähnliche Beschwerden geben, etwa bei Einnahme sogenannter Multikinasehemmer wie Sorafenib, Sunitinib oder Axitinib. Dann sprechen Fachleute oft von einer Hand-Fuß-Reaktion.
Hand-Fuß-Syndrom vorbeugen
Die folgenden vorbeugenden Maßnahmen sind keine evidenzbasierten Empfehlungen. Das bedeutet, ihr Nutzen ist nicht durch klinische Studien bewiesen. Sie haben sich aber in der Praxis oftmals als hilfreich erwiesen.
- Lassen Sie Vorerkrankungen vor der Therapie behandeln: Fußpilz oder Hautwunden sollen Sie vor Beginn der Krebstherapie vom Arzt untersuchen und behandeln lassen.
- Vermeiden Sie möglichst Reibungen und Druck auf Hände und Füße: Heben und tragen Sie nur leichte Lasten, machen Sie nur kurze Spaziergänge und tragen Sie weite, bequeme Schuhe. Ihre Füße können Sie entlasten, indem Sie Ihre Beine ab und zu hochlegen.
- Schützen Sie die Füße und Hände vor Hitze, Feuchtigkeit und Verletzungen: Tupfen Sie Ihre Haut nur vorsichtig mit einem Handtuch ab. Verwenden Sie eher lauwarmes und kein heißes Wasser zum Waschen und benutzen Sie milde, pH-neutrale und rückfettende Waschlotionen.
- Vermeiden Sie den Kontakt mit scharfen Reinigungs- oder Desinfektionsmitteln: Beim Geschirrspülen können Sie Ihre Hände beispielsweise schützen, indem Sie Baumwollhandschuhe und darüber wasserfeste Schutzhandschuhe tragen.
- Cremen Sie täglich Hände und Füße ein: Pflegen Sie Ihre Hände und Füße mehrfach täglich mit Cremes, die 5 – 10 Prozent Harnstoff (Urea) enthalten. Dies kann manchmal verhindern, dass starke Beschwerden auftreten. Sprechen Sie mit Ihrem Ärzteteam ab, welche Pflegeprodukte für Sie geeignet sind.
Wichtig zu wissen
Vorbeugende Maßnahmen vor der Therapie können spätere Symptome lindern, unter Umständen sogar verhindern.
So äußert sich das Hand-Fuß-Syndrom
Beim Hand-Fuß-Syndrom haben Betroffene schmerzhafte Rötungen, Schwellungen und Schwielen an den Innenflächen der Hände und auf den Fußsohlen. Dies kann sich am Anfang durch Gefühlsstörungen äußern, beispielsweise können die Hände und/oder Füße kribbeln, brennen oder sich taub anfühlen. Bei ausgeprägten Beschwerden treten zusätzlich feuchte Schuppen, Blasen und Schmerzen auf.
Welche Schweregrade gibt es? Experten unterteilen das Hand-Fuß-Syndrom in 4 Schweregrade, nach denen sich die Behandlung richtet. Ausschlaggebend dafür ist,
- wie stark die Beschwerden sind und mit welchen Symptomen sie sich an der Haut äußern. Beispielsweise, ob es Blasen, Blutungen oder offene Entzündungen gibt.
- ob die Betroffenen Schmerzen haben.
- wie stark die Beschwerden die alltäglichen Aktivitäten einschränken.
So lässt sich das Hand-Fuß-Syndrom lindern
Wenn ein Krebspatient oder eine Krebspatientin ein Hand-Fuß-Syndrom hat: Dann empfehlen Experten auch während der Behandlung, die oben genannten vorbeugenden Maßnahmen fortzuführen. Darüber hinaus gibt es folgende Behandlungsmöglichkeiten:
- Hände und Füße zu kühlen, kann die Beschwerden lindern.
- Bei starken Beschwerden sollten kortisonhaltige Salben auf die betroffenen Stellen aufgetragen werden.
- Bei Hauteinrissen an den Fußsohlen kann eine feuchte Wundbehandlung (mit Hydrokolloidverband) hilfreich sein.
Je nachdem, wie stark die Beschwerden sind, kann das Ärzteteam erwägen, die Dosis der Krebsbehandlung zu senken, die Therapie kurz zu unterbrechen oder ganz abzubrechen.
Wichtig zu wissen
Sprechen Sie schon bei leichten Symptomen mit Ihrer Ärztin oder Ihrem Arzt: Eine frühzeitige Behandlung kann unter Umständen starke Beschwerden verhindern.
Nebenwirkungen an den Nägeln
Veränderungen der Finger- oder Fußnägel sind am häufigsten, wenn Krebspatienten Chemotherapie-Medikamente wie Taxane, insbesondere Docetaxel oder Capecitabin, erhalten. Aber auch zielgerichtete Therapien – sogenannte EGFR-Hemmer wie beispielsweise Sorafenib – können die Finger- oder Fußnägel verändern.
Veränderungen an Nägeln vorbeugen
Ist für eine Patientin oder einen Patienten eine Therapie mit Präparaten geplant, für die ernste Beschwerden an den Fuß- oder Fingernägeln bekannt sind? Dann sind vorbeugende Maßnahmen besonders wichtig: Das kann spätere Symptome lindern und unter Umständen sogar ganz verhindern.
Die folgenden vorbeugenden Maßnahmen sind keine evidenzbasierten Empfehlungen. Das bedeutet, ihr Nutzen ist nicht durch klinische Studien bewiesen. Sie haben sich aber in der Praxis oftmals als hilfreich erwiesen:
- Vermeiden Sie Reibung oder Druck an den Nägeln: beispielsweise durch übermäßige Maniküre, künstliche Nägel, Nägelkauen oder Entfernen der Nagelhaut.
- Tragen Sie möglichst bequeme Schuhe und Baumwollsocken.
- Vermeiden Sie den Kontakt mit Nagellackentferner, Nagelhärter oder scharfen Reinigungsmitteln.
- Ziehen Sie bei längerem Kontakt mit Wasser Baumwollhandschuhe und darüber wasserfeste Handschuhe an.
- Pflegen Sie die Haut um die Nägel.
- Schneiden Sie Ihre Nägel gerade und nicht zu kurz. Die Ecken sollten Sie vorsichtig mit einer Nagelfeile abrunden.
- Lassen Sie bereits bestehende Infektionen, beispielsweise eine Nagelpilz-Infektion, vor der Krebstherapie behandeln.
Kühlen der Nägel bei der Behandlung mit Docetaxel: Laut einer kleinen Studie konnte das Kühlen der Hände vor Nagelveränderungen schützen. Aus diesem Grund empfehlen manche Fachgesellschaften diese vorbeugende Maßnahme während der Chemotherapie. Zum Kühlen eignen sich Kühlkissen auf Händen und Füßen besonders gut. Empfehlungen zur Kühlung bei anderen Medikamenten gibt es bislang nicht.
So können sich die Nägel unter einer Krebstherapie verändern
Wichtig zu wissen
Veränderungen an Finger- und Fußnägeln sind unangenehm, aber meist zeitlich begrenzt: Nach Ende der Therapie gehen die Beschwerden in der Regel wieder zurück.
Bei Chemotherapie: Die Nägel können sich verfärben (schwarz, weiß oder orange), brüchig werden und Furchen oder Rollen bilden. Solche Nagelveränderungen sind meist schmerzlos. Lösen sich die Nägel jedoch vom Nagelbett ab (Oncholyse) oder kommt es zu Entzündungen und Einblutungen im Nagelbett, kann das schmerzen.
Bei zielgerichteten Therapien bekommen Betroffene oftmals Nagelbett-Entzündungen, die eitrige, knotige Verdickungen bilden. Auch das kann unter Umständen sehr schmerzhaft sein.
Wenn unter der Krebstherapie die Nägel beginnen, sich zu verändern, sollten Krebspatientinnen oder Krebspatienten auch während der Behandlung die oben genannten vorbeugenden Maßnahmen weiter fortführen.
Zusätzlich können äußerliche Therapien und Medikamente hilfreich sein. Ihr Einsatz hängt von dem Ausmaß der Beschwerden ab:
- Hat sich die Haut um die Nägel entzündet, können die Betroffenen desinfizierende Salben oder Lösungen auf die betroffenen Stellen auftragen.
- Auch ein Fuß- oder Handbad mit entzündungshemmenden (antiseptischen) Zusätzen kann die Entzündung lindern.
- Helfen Mittel in Form von Salben oder Cremes nicht, können die Ärzte Mittel gegen Bakterien (Antibiotika) oder gegen Pilze (Antimykotika) auch als Tabletten oder Infusionen verabreichen.
- Sind die Nagelveränderungen sehr schmerzhaft, ist unter Umständen ein Schmerzmittel erforderlich.
Hautentzündung bei Bestrahlung
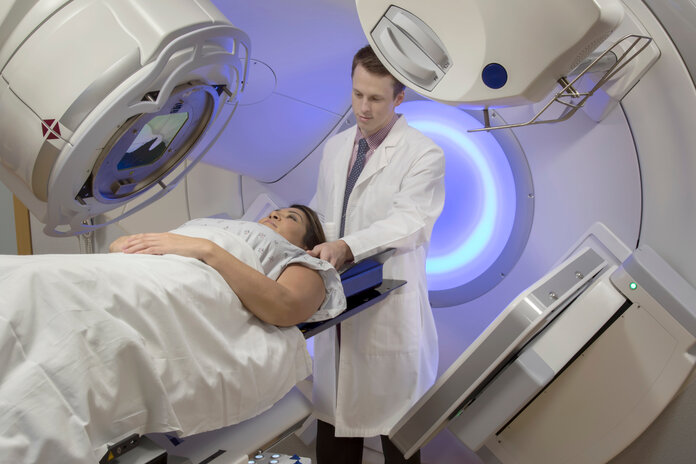
Bild: © Mark_Kostich, Shutterstock
Hautstellen, die durch eine Strahlentherapie betroffenen sind, können wie bei einem Sonnenbrand reagieren: Die Haut ist rot und warm, kann jucken oder brennen. Manchmal schält sich die Haut im entzündeten Bereich. Die betroffenen Stellen können auch anschwellen.
Bei den meisten Patientinnen und Patienten bleiben die im Bestrahlungsfeld liegenden Hautstellen auch nach der Strahlentherapie empfindlicher gegenüber Belastungen und Reizungen. Die Haut ist dann oft anfälliger für Verletzungen und Infektionen.
Schwere dauerhafte Schäden sind jedoch eher selten, da sich die Haut meist schnell erholt. Nach Beendigung der Therapie klingen die Beschwerden meist innerhalb von 3 bis 4 Wochen ab. Bei einigen Patienten können aber geplatzte Äderchen, Pigmentflecken, hellere oder trockene Hautstellen zurückbleiben.
Strahlendermatitis vorbeugen
Fachleute empfehlen
Besprechen Sie die Hautpflege während der Bestrahlung mit Ihrem Behandlungsteam und vermeiden Sie Experimente.
Ganz allgemein gilt: Sie dürfen in dem Zeitraum der Strahlentherapie die gewohnte Haut- und Haarpflege fortführen. Es ist auch erlaubt, kurz zu duschen – insbesondere, wenn Sie geschwitzt haben. Auch Deodorants, Cremes und Lotionen können Sie verwenden.
Wichtig: Wenn Sie duschen, waschen Sie nicht die Farbmarkierungen ab, die das Ärzteteam aufgetragen hat, um das Bestrahlungsgerät auszurichten.
Außerdem haben sich in der Praxis verschiedene Maßnahmen oftmals als hilfreich erwiesen, auch wenn sie nicht durch aussagekräftige Studien unterstützt werden:
- Verwenden Sie zum Waschen pH-neutrale Seifen und harnstoffhaltige Cremes ohne Duftstoffe.
- Duschen oder baden Sie nur kurz und nicht zu heiß, um die Haut nicht auszutrocknen. Trocknen Sie Ihre Haut danach vorsichtig ab und vermeiden Sie starkes Rubbeln.
- Vermeiden Sie, die Haut im Bestrahlungsbereich zusätzlich zu reizen: etwa mit Hautpflastern, zu enger oder scheuernder Kleidung oder Sonnenbrand.
Helfen Silber-, Calendula- oder Kortison-haltige Cremes? Es ist noch unklar, ob solche Cremes einer Strahlendermatitis wirksam vorbeugen können. Ergebnisse aus klinischen Studien sind dazu noch widersprüchlich.
Was ist mit entzündungshemmendem Puder, wie Babypuder? Es spricht nichts dagegen, vor der täglichen Bestrahlung dünn Puder aufzutragen. Einer Strahlendermatitis kann man damit jedoch nicht vorbeugen.
So lässt sich eine Radiodermatitis lindern
Wichtig zu wissen
Teilen Sie Ihrem Arzt oder Ihrer Ärztin mit, wenn sich nach der Bestrahlung Ihre Haut auffällig verändert.
Ganz allgemein können Sie die oben genannten Tipps zur Vorbeugung weiter beherzigen. In Absprache mit Ihrem Ärzteteam können Sie die betroffenen Hautstellen, die jucken, schmerzen oder rot sind, mit feuchten, kühlenden Umschlägen, desinfizierenden Lösungen oder Kortison-haltigen Cremes behandeln.
Dauerhafte Hautveränderungen: Selten kann es nach einer Strahlentherapie auf der bestrahlten Haut zu nicht heilenden Wunden kommen. Dauerhafte Hautgeschwüre behandelt das Ärzteteam gezielt mit einer speziellen Wundversorgung. Bei Entzündungen sind manchmal auch Antibiotika oder Schmerzmittel notwendig. Bei starken Hautproblemen sprechen sich die behandelnden Ärzte in der Regel mit einem Facharzt oder einer Fachärztin für Hautkrankheiten und/oder spezialisierten Pflegeexperten ab.
Wunden und Narben nach der Krebs-OP
Bis nach einer Krebsoperation Wunden abgeheilt sind, dauert es etwa 6 – 8 Wochen. Wundverschlüsse wie Fäden oder Klammern entfernen die Ärzte oft schon nach 1 – 2 Wochen.
Hautschutz und -pflege direkt nach der OP
Zum Weiterlesen
Mehr zur Wundpflege nach Operationen finden Sie in dem Text Operation – Ein Überblick für Krebspatienten.
Den Bereich rund um die Wunde darf man meist vorsichtig mit Wasser und Seife oder einer milden Waschlösung waschen: solange kein Wasser an die Wunde oder den Verband kommt und die Zugänge von Infusionen, Drainagen oder sonstige kleine Wunden nicht nass werden. Daher sollten Patientinnen und Patienten mit einer OP-Wunde nicht duschen oder baden.
Die sonst übliche Körperpflege können Patienten nach einer OP meist wie gewohnt durchführen. Aus hygienischen Gründen ist das Waschen im Krankenhaus mit Einmal-Waschlappen ratsam.
Wichtig zu wissen
Fragen Sie das behandelnde Ärzteteam und die Pflegefachleute: Sie wissen am besten, was Sie nach einer OP konkret tun dürfen.
Beim Verbandswechsel kann das Pflegeteam den Betroffenen zeigen, worauf zu achten ist. Sie helfen auch, wenn sich Patientinnen oder Patienten das selbstständige Waschen nicht zutrauen oder körperlich dazu nicht in der Lage sind.
Bei stark geschwächtem Immunsystem: Immungeschwächte Patienten müssen besonders strenge Hygiene-Vorschriften berücksichtigen. Sie sollten besonders darauf achten, dass über Handtücher oder andere Waschutensilien keine Keime in den Körper gelangen.
Hautschutz und -pflege in den ersten Wochen nach einer OP
Als Faustregel gilt: Ungefähr 2 Wochen nach einer OP dürfen Patientinnen und Patienten wieder duschen und baden – bei kleineren Wunden auch früher, bei sehr tiefen Wunden später.
Wann es wieder möglich ist, sollten Betroffene mit der Chirurgin oder dem Chirurgen abklären. Das hängt davon ab, wie groß die Wunde ist und wie gut die Wunde bisher abgeheilt ist. Nach dem "Fädenziehen" ist in der Regel die gewohnte Körperhygiene wieder erlaubt.
Bis 4 Wochen nach der OP: Ein starkes Aufweichen der Haut oder sonstige Reizungen sollte man aber noch weitere 1 – 2 Wochen vermeiden.
Narbenpflege
Ob und wie Krebspatientinnen oder Krebspatienten nach einer OP ihre Narben pflegen sollen, erklärt das Ärzteteam. Das hängt insbesondere davon ab, ob noch eine Bestrahlung des operierten Gebietes geplant ist.
Generell gilt: Das Narbengewebe mit einer geeigneten Salbe oder Creme regelmäßig einzumassieren, schützt die empfindliche Haut davor auszutrocknen. Fragen Sie Ihr Behandlungsteam, welche Produkte sich dafür eignen. Bis sich der Wundbereich endgültig stabilisiert hat und nicht mehr empfindlich ist, kann es einige Wochen und Monate dauern.
Wann brauchen Narben besondere Pflege? Nach einer Operation ist besonders wichtig Narben zu pflegen, wenn Form und Funktion der jeweiligen Körperregion wiederhergestellt werden müssen. Besonders anspruchsvoll ist die Wundpflege, wenn das Risiko einer dauerhaften Verformung besteht oder wenn sich der operierte Bereich verhärten oder verziehen könnte.
Typische Beispiele:
- Das Brustgewebe nach brusterhaltender Operation oder Mastektomie bei Frauen mit Brustkrebs.
- Patientinnen und Patienten mit einem Stoma, einem künstlichen Darmausgang oder künstlicher Harnableitung.
Die Ärzte entscheiden je nach betroffener Körperregion über die weitere Pflege: bei größeren Wunden sind zum Beispiel formende Verbände oder elastische Kompressionskleidung möglich. Auch Lymphdrainage, fachgerechte Massage und Bewegung des Wundbereichs durch Physiotherapeuten können helfen.
Schminken und Kosmetik während einer Krebstherapie
Schminken
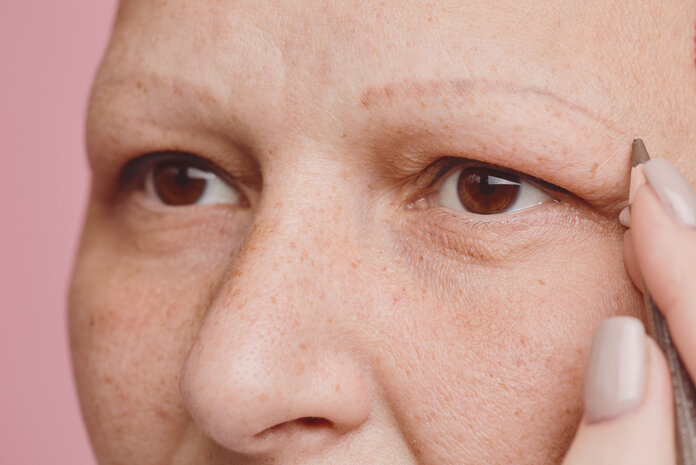
Bild: © SeventyFour, Shutterstock.com
Für das Selbstbild und Wohlbefinden einer Krebspatientin oder eines Krebspatienten kann es wichtig sein, sich zu schminken. Manche Betroffene möchten damit beispielsweise Rötungen, Blässe oder Augenringe abdecken. Schminke birgt allerdings auch das Risiko von zusätzlichen Hautreizungen oder Allergien durch Inhaltsstoffe der verwendeten Produkte. Betroffene sollten Schminke daher eher sparsam verwenden.
- Die richtigen Kosmetika verwenden: Fragen Sie Ihre Ärztin, Ihren Arzt oder in der Apotheke, welche Produkte für Sie geeignet sind.
- Kosmetikseminare für Betroffene: Es gibt Kurse speziell für Krebspatientinnen und Krebspatienten mit Schmink- und Stylingberatung. Termine können Sie bei Selbsthilfegruppen oder Krebsberatungsstellen erfragen oder im Internet suchen.
Nagellack
Vorsicht bei Nagellack
Im Krankenhaus ist Nagellack meist nicht gern gesehen – unlackierte Nägel verraten wichtige Informationen über den Gesundheitszustand, zum Beispiel über die Durchblutung.
Schäden am Nagel sollten Krebserkrankte nicht mit Lack überdecken, ohne vorher die Ärzte zu fragen. Denn: Die Nägel können auf einige Krebsmedikamente reagieren, beispielsweise weißliche Streifen und andere Verfärbungen zeigen. Nagellack kann die Symptome verdecken und die Diagnose für die Ärzte erschweren.
Ist das Immunsystem geschwächt, müssen Betroffene vorsichtig bei der Hand- und Fußpflege sein. Leiden Krebspatientinnen oder Krebspatienten beispielsweise an Nagelbettentzündungen, kann Nagellack solche Infektionen noch verschlimmern.
Medizinische Kosmetik
Wann auf Kosmetik verzichten?
Diese Bereiche der Haut sollten Sie nicht überschminken:
- frisch bestrahlte Hautareale,
- noch nicht abgeheilte OP-Narben,
- entzündete Hautpartien,
- Infektionen mit Herpesviren
- jede Form von neu diagnostizierten Hauttumoren oder Hautmetastasen
Narben, Pigmentflecken oder auch geplatzte Äderchen können Betroffene mit einer wasserfesten Spezialkosmetik weitgehend abdecken. Diese ist dem Hautton angepasst und hält einen ganzen Tag. Betroffene können sich durch Kosmetik-Fachleute schulen lassen, wie sie solche Produkte einsetzen können.
- Fragen Sie Ihren Arzt oder Ihre Ärztin, ab wann abdeckende Kosmetik möglich ist und welche Kosmetikstudios sie anbieten.
- Unterstützung, Anleitungen und Kurse bietet auch die bundesweite Organisation DKMS Life.
Dauerhafte Kosmetik – Permanent Make-up
Wichtig zu wissen
Wer Permanent Make-up möchte, sollte das beim behandelnde Ärzteteam ansprechen. Sie planen das weitere Vorgehen gemeinsam mit Hautärzten und Fachkräften für medizinische Kosmetik. Auch Fachärzte für plastische Chirurgie wissen meist Rat.
Bei Permanent Make-up werden durch Fachkräfte für medizinische Kosmetik Farbstoffe in die oberen Hautschichten eingebracht. Es ist im Grunde eine kosmetische Tätowierung, oftmals im Gesicht, wie etwa:
- Nachstricheln fehlender Augenbrauen
- ein Lidstrich, um ausgefallende Wimpern zu kaschieren
Wie lange hält Permanent Make-up? Permanent Make-up im Gesicht hält einige Zeit, aber nicht auf Dauer. Es gibt aber auch dauerhafte kosmetische Tätowierungen. Ein Beispiel ist das Nachzeichnen einer Brustwarze, wenn diese bei Patientinnen mit Brustkrebs nicht erhalten bleiben konnte.
Wann ist der richtige Zeitpunkt? Patientinnen und Patienten sollten mit einem Permanent Make-up warten, bis wirklich sicher ist, dass eine Hautveränderung lange anhalten wird oder dauerhaft ist. Die Farbstoffe können sonst während einer Therapie und auch danach Reizungen verursachen.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Leitlinien und systematische Reviews
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Supportive Therapie bei onkologischen PatientInnen (Kapitel 8: Tumortherapie induzierte Hauttoxizität), Langversion 1.3, 2020, AWMF-Registernummer 032/054OL. Stand 02/2020, aufgerufen am 23.01.2022
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Patientenleitlinie Supportive Therapie zur Vorbeugung und Behandlung von Nebenwirkungen einer Krebsbehandlung. (Kapitel 6 Hautprobleme und Haarausfall), Stand 02/2018, aufgerufen am 23.01.2022
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Merkblatt Hand-Fuß-Syndrom, Stand 04/2017, aufgerufen am 23.01.2022
Toon CD, Sinha S, Davidson BR, Gurusamy K. Early versus delayed post-operative bathing or showering to prevent wound complications. Cochrane Database of Systematic Reviews 2015, Issue 7. Art. No.: CD010075. doi: 10.1002/14651858.CD010075.pub3
Fachartikel
Cubero DIG, Abdalla BMZ, Schoueri J, Lopes FI, Turke KC, Guzman J, Del Giglio A, Filho CDSM, Salzano V, Fabra DG. Cutaneous side effects of molecularly targeted therapies for the treatment of solid tumors. Drugs Context. 2018 Jul 17;7:212516. doi: 10.7573/dic.212516.
Cury-Martins J, Eris APM, Abdalla CMZ, Silva GB, Moura VPT, Sanches JA. Management of dermatologic adverse events from cancer therapies: recommendations of an expert panel. An Bras Dermatol. 2020 Mar-Apr;95(2):221-237. doi: 10.1016/j.abd.2020.01.001.
Gaisser A. R1 und R2 gegen Strahlendermatitis? best practice onkologie. 2016 Nov; 11(6): 59. doi: 10.1007/s11654-016-5287-2
Suh Oh HJ, Flórez Menéndez Á, Sacristán Santos V, Fernández Ribeiro F, Vilanova-Trillo L, Constenla Figueiras M, Pereiro Ferreiros M. Cutaneous adverse events and quality of life in outpatients receiving anticancer agents: results from an observational, cross-sectional study. Drugs Context. 2020 Aug 5;9:2020-6-6. doi: 10.7573/dic.2020-6-6.



