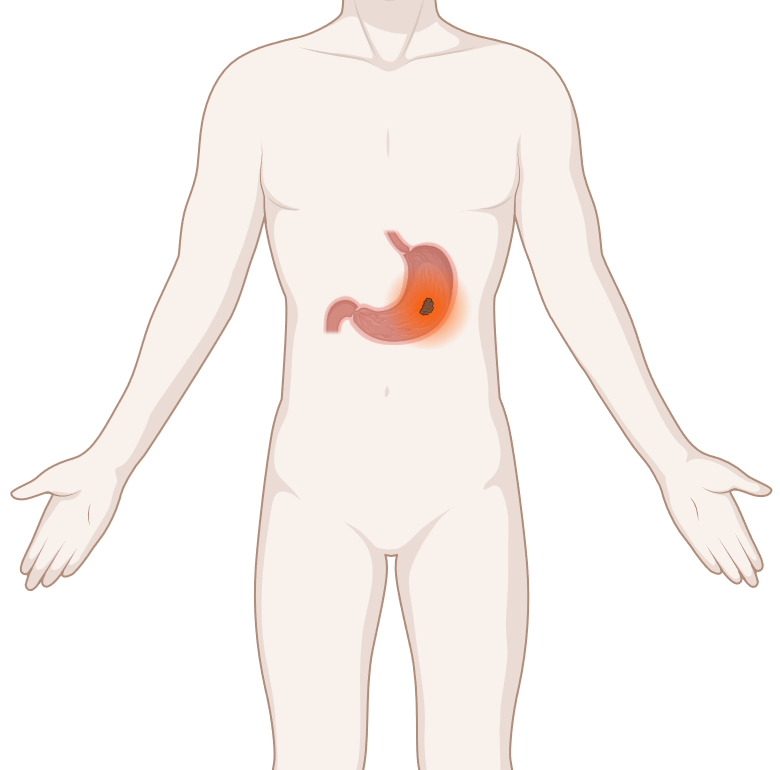
- Für viele Patientinnen und Patienten mit Magenkrebs ist eine Operation der wichtigste Behandlungsschritt.
- Ist eine Operation nicht möglich, versuchen die Ärzte, das Krebswachstum mit Medikamenten einzudämmen.
- Neben einer Chemotherapie kommen für manche Betroffene auch zielgerichtete Medikamente oder eine Immuntherapie infrage.
Wichtig
Informationen zu Stromatumoren des Magens finden Sie unter
GIST (Gastrointestinaler Stromatumor).
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Therapiemöglichkeiten bei Magenkrebs: Überblick

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Für Patientinnen und Patienten mit Magenkrebs gibt es verschiedene Behandlungsmöglichkeiten. Welche Therapie infrage kommt, hängt von mehreren Faktoren ab: vom Stadium der Erkrankung, der Lage und den feingeweblichen Eigenschaften des Tumors, aber auch von den individuellen Symptomen und dem Allgemeinzustand der oder des Betroffenen.
Zertifizierte Krebszentren
Für die Behandlung von Magenkrebs gibt es zertifizierte Zentren. Betroffene können auf der Internetseite OncoMAP nach einem solchen Zentrum suchen, wenn sie in der Suchmaske "Magen" auswählen.
Mehr über die Arzt- und Kliniksuche erfahren Sie unter
Örtlich begrenzter Tumor
Einen sehr kleinen, oberflächlichen Tumor im Magen können die Ärzte unter Umständen über ein Endoskop entfernen, das sie durch den Mund und die Speiseröhre in den Magen einführen.
Örtlich fortgeschrittener Tumor
Patientinnen und Patienten mit einem größeren Tumor müssen mit einer Operation rechnen. Je nach Größe und Ausbreitung entfernen die Ärzte dabei entweder einen Teil des Magens oder den ganzen Magen.
Vielen Patientinnen und Patienten empfehlen die Ärzte zusätzlich eine Chemotherapie, die vor der Operation begonnen und nach der Operation fortgesetzt wird.
Metastasen
Hat der Tumor bereits Metastasen gebildet, versuchen die Ärzte, das Tumorwachstum mit Medikamenten zu bremsen. Dafür kommen eine Chemotherapie, zielgerichtete Medikamente oder eine Immuntherapie infrage.
Eine Strahlentherapie erhalten nur sehr wenige Patientinnen und Patienten mit Magenkrebs, da Magenkrebszellen in der Regel nur schlecht auf eine Bestrahlung ansprechen.
Zum Weiterlesen
- Teilnahme an klinischen Studien
Informationsblatt Klinische Studien: Was muss ich wissen? (PDF) - Pflege und Betreuung
Informationsblatt Fortgeschrittene Krebserkrankung: Behandlung, Pflege und Betreuung (PDF)
Rückfall
Das Rückfallrisiko nach einer Magenkrebs-Operation ist hoch: Bei 20 bis 25 von 100 Patientinnen und Patienten kommt es zu einem örtlichen Rückfall. Bei etwa 25 bis 30 von 100 Patientinnen und Patienten entstehen Fernmetastasen, meist innerhalb der ersten 2 Jahre.
Wie die Ärzte Patientinnen und Patienten bei einem Rückfall behandeln, hängt von der individuellen Situation ab. Manche Betroffene können erneut operiert werden. Andere erhalten eine medikamentöse Therapie, um das Tumorwachstum zu bremsen.
Ohne Behandlung
Was passiert, wenn Betroffene sich gegen eine Behandlung ihrer Magenkrebserkrankung entscheiden? Eine Heilung ist dann unwahrscheinlich - Spontanheilungen sind bei Krebs sehr selten. Hintergründe bietet der Text Spontanheilung: Gibt es die unerwartete Genesung?. Selbst für Patientinnen und Patienten, bei denen eine Heilung durch die Therapie nicht erzielt werden kann, gilt: Statistisch gesehen würde ihre Erkrankung ohne Therapie schneller fortschreiten, als wenn sie behandelt wird.
Den genauen Verlauf bei einem einzelnen Menschen kann aber niemand vorhersagen. Jeder Magenkrebspatient und jede Magenkrebspatientin sollten daher für sich ganz persönlich mit den Ärzten klären:
- Welchen Nutzen kann ich von der Therapie erwarten?
- Welche Nebenwirkungen treten auf, welche will ich in Kauf nehmen?
- Womit muss ich rechnen, wenn ich mich gegen die Behandlung entscheide?
- Gibt es Behandlungsalternativen, die mir einen ähnlichen Nutzen bringen?
Fragen Sie uns!
Im Folgenden geben wir einen Überblick über die einzelnen Behandlungsmöglichkeiten bei Magenkrebs. Brauchen Sie mehr Details oder Hintergrundinformationen für ihre individuelle Situation? Dann helfen Ihnen unsere Ärztinnen und Ärzte gerne weiter:
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per E-Mail an krebsinformationsdienst@dkfz.de oder über ein datensicheres Kontaktformular.
Endoskopische Entfernung des Magentumors
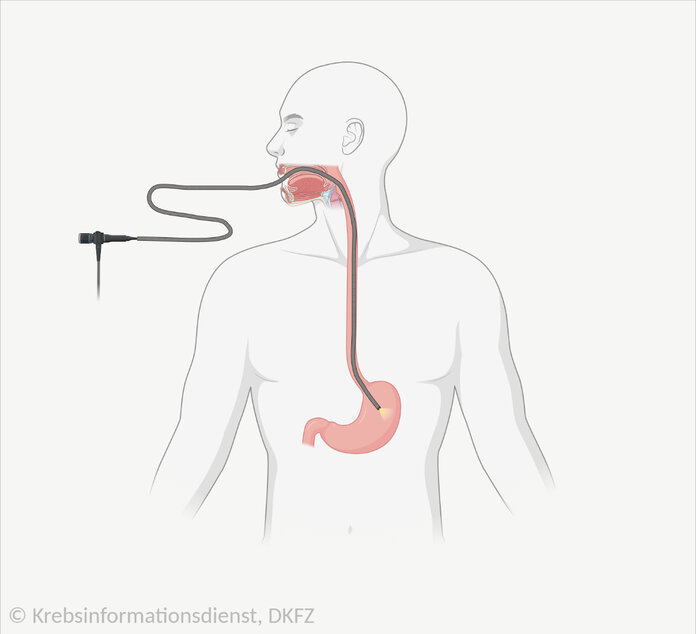
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Ist der Tumor noch klein und auf die Magenschleimhaut begrenzt, dann können die Ärzte ihn unter Umständen mittels Endoskop entfernen. Das bedeutet: Es ist keine große Operation notwendig, bei der die Bauchdecke geöffnet werden muss.
An den Tumor gelangen die Ärzte über Mund und Speiseröhre – der Eingriff ähnelt einer Magenspiegelung. Anders als diese kann der Eingriff aber nicht ambulant durchgeführt werden, Patientinnen und Patienten müssen also stationär ins Krankenhaus aufgenommen werden. Sie bekommen außerdem eine leichte Narkose: Die für die Magenspiegelung üblichen Beruhigungsmittel reichen nicht aus.
So läuft der endoskopische Eingriff ab
Der Arzt oder die Ärztin führt einen biegsamen Schlauch – das Endoskop – durch Mund und Speiseröhre in den Magen ein. Am vorderen Ende befindet sich eine Kamera, und durch den Schlauch können weitere Instrumente in den Magen eingeführt werden.
Der Arzt oder die Ärztin entfernt den Tumor möglichst im Ganzen. Stellt sich während des Eingriffs heraus, dass sich das Karzinom mit den endoskopischen Instrumenten nicht vollständig entfernen lässt, dann müssen Betroffene unter Umständen doch offen operiert werden.
Eine mikroskopische Untersuchung des entnommenen Gewebes zeigt nach dem Eingriff, ob der Tumor komplett entfernt wurde.
Zum Weiterlesen
Welche Nebenwirkungen können auftreten?
Bei der Endoskopie kann es zu Komplikationen kommen, auch wenn der Eingriff weniger belastend ist als eine große Bauchoperation. Am häufigsten sind Blutungen im Magen. Sie kommen bei 2 bis 23 von 100 Patientinnen und Patienten vor. Die Angaben dazu in der wissenschaftlichen Literatur schwanken.
Seltener wird bei der Endoskopie versehentlich die Magenwand durchstochen. Je mehr Erfahrung ein Ärzte-Team mit der endoskopischen Behandlung hat, desto seltener sind Komplikationen.
Magenkrebs-Operation
Lexikon
Resektion: operative Entfernung eines Organanteils oder Gewebes
Magenresektion: operative Entfernung mehr oder weniger großer Magenanteile
Gastrektomie: vollständige Magenentfernung
Wenn der Magentumor nicht mehr auf die oberste Schicht der Magenschleimhaut begrenzt ist, werden Patientinnen und Patienten, wenn möglich, operiert. Voraussetzung ist, dass ihr Tumor nicht zu weit in benachbarte Organe eingewachsen ist und noch nicht in entfernt liegende Organe gestreut hat.
So läuft die Operation ab
Für die Operation ist eine stationäre Aufnahme in eine Klinik notwendig. Der Eingriff findet unter Vollnarkose statt. Wie lange die Operation dauert, hängt von der Ausdehnung des Tumors und dem Operationsverfahren ab.
Die Ärzte können über einen großen Bauchschnitt operieren. Bei vielen Patientinnen und Patienten ist aber eine Operation mittels Bauchspiegelung (Laparoskopie) möglich. Dabei führt die Ärztin oder der Arzt ein Endoskop mit Kamera und Instrumenten durch kleine Schnitte in der Bauchdecke in den Bauchraum ein. Diese "Schlüsselloch-OP" ist für Patientinnen und Patienten weniger belastend, die Operation dauert allerdings länger und ist technisch schwieriger.
Bei Tumoren im Bereich des Mageneingangs ist manchmal ein sogenannter Zweihöhleneingriff notwendig: Dabei werden sowohl der Bauchraum als auch die Brusthöhle geöffnet, um auch an die Speiseröhre zu gelangen.
Unabhängig von der Operationsmethode entfernen die Ärzte nach dem Öffnen der Bauchdecke die befallenen Gewebe und Strukturen möglichst vollständig. Sie achten dabei darauf, einen Sicherheitsabstand von mehreren Zentimetern zum sichtbaren Tumor einzuhalten. Die Ränder des entfernten Gewebes werden unter dem Mikroskop daraufhin untersucht, ob sie auch wirklich kein Tumorgewebe enthalten.
Welche Nebenwirkungen können auftreten?
Die Entfernung des Magens oder großer Teile davon ist belastend, die Operation gilt als vergleichsweise schwerer Eingriff. Patientinnen und Patienten brauchen Zeit, um sich davon zu erholen.
Wie lange sie im Krankenhaus bleiben müssen, hängt von ihrem Allgemeinzustand und von möglichen Komplikationen ab. Diese lassen sich nicht immer vermeiden. So kann es bei manchen Betroffenen zu Blutungen und Schwellungen im Operationsgebiet oder zu Störungen der Wundheilung kommen. Auch können die Nähte zwischen Darm und Speiseröhre oder Restmagen undicht werden oder sich lösen. Unter Umständen ist dann eine Nachoperation notwendig.
Infektionen und Entzündungen lassen sich ebenfalls nicht immer vermeiden. Zwar erhalten Magenkrebserkrankte vor der Operation vorbeugend Antibiotika. Steril ist der Verdauungstrakt jedoch nie, und so können bei der Eröffnung des Magens Keime in die Bauchhöhle austreten.
Das Risiko für Komplikationen steigt, wenn der Allgemeinzustand der oder des Betroffenen schlecht und das Gewicht schon vor dem Eingriff niedrig war.
Ernährung nach der Operation
Trinken ist den meisten Betroffenen schon bald nach der Operation erlaubt. Bis zur Entlassung aus der Klinik können Patientinnen und Patienten nach und nach wieder Nahrung durch den Mund aufnehmen. Auch eine erste Ernährungsberatung findet meist noch in der Klinik statt.
Falls Patientinnen und Patienten in der ersten Zeit nach der Operation noch keine oder nicht genug Nahrung zu sich nehmen können, werden sie zunächst künstlich ernährt:
- Entweder über eine Vene direkt ins Blut. Der Fachbegriff dafür lautet "parenterale Ernährung".
- Oder sie erhalten Nahrung über eine Sonde direkt in den Darm, damit dieser die Nährstoffaufnahme nicht "verlernt". Diese Sonde können Ärzte schon während der Operation über die Nase bis in den Dünndarm schieben.
Nach Hause dürfen Patientinnen und Patienten aber je nach Situation schon, wenn sie noch zusätzlich Nährstoffe über die Sonde erhalten.
- Pflegedienste weisen Betroffene und ihre Angehörigen während des Krankenhausaufenthaltes oder zu Hause ein, wie sie eine solche Sonde handhaben müssen. Wie es mit der Ernährung langfristig weitergeht, welche Probleme auftreten können und welche Abhilfen möglich sind, erfahren Sie unter Magenkrebs: Gewicht und Ernährung.
Chemotherapie bei Magenkrebs
Mithilfe einer Chemotherapie kann man Krebszellen abtöten – auch solche, die sich vom Ursprungstumor gelöst und im Körper verbreitet haben.
Allerdings lässt sich eine Magenkrebserkrankung mit dieser Behandlung allein nur bei den wenigsten Betroffenen heilen. Die Chemotherapie ist daher für viele Patientinnen und Patienten eine ergänzende Behandlung zur Operation, um die Heilungsaussichten zu verbessern. Oder sie erhalten sie palliativ, also wenn die Erkrankung nicht mehr heilbar ist, um das Tumorwachstum zu verlangsamen und Beschwerden zu lindern.
Wann ist eine Chemotherapie sinnvoll?
- Vor einer Operation, neoadjuvant genannt: um den Tumor möglichst so zu verkleinern, dass die Ärzte ihn vollständig entfernen können. Gleichzeitig wirkt die Behandlung auch gegen einzelne Tumorzellen, die sich möglicherweise bereits im Körper ausgebreitet haben.
- Nach einer Operation, adjuvant genannt: um möglicherweise im Körper noch vorhandene Tumorzellen abzutöten.
- Bei Patientinnen und Patienten, die vor und nach der Operation eine Chemotherapie erhalten, ist auch die Bezeichnung perioperative Chemotherapie üblich.
- Magenkrebserkrankte mit fortschreitender Tumorerkrankung in der palliativen Situation können eine Chemotherapie erhalten: Sie soll das Tumorwachstum verlangsamen oder zeitweilig stoppen und tumorbedingte Beschwerden vermindern.
Weitere Informationen zur Chemotherapie
Wie eine Chemotherapie abläuft und welche Nebenwirkungen auftreten können, können Sie unter Chemotherapie: Mit Zytostatika gegen Krebs nachlesen.
Strahlentherapie bei Magenkrebs
Eine Strahlentherapie schädigt Tumorzellen mit energiereicher Strahlung so stark, dass sie sich nicht mehr teilen können und nach einiger Zeit absterben. Gegen Magenkrebs wirkt eine Bestrahlung allerdings nur eingeschränkt. Deshalb erhalten vergleichsweise wenige Magenkrebserkrankte eine solche Therapie. Wenn Betroffene sie bekommen, dann meist zusammen mit einer Chemotherapie, um ihre Wirkung zu verstärken.
Alleinige Strahlentherapie
Die alleinige Strahlentherapie kommt in der Regel nur für Patientinnen und Patienten in Betracht, deren Erkrankung fortgeschritten ist und die deshalb nicht operiert werden: Bei ihnen soll die Bestrahlung belastende Symptome lindern – etwa bei leichten, aber andauernden Magenblutungen oder wenn der Tumor den Verdauungstrakte verengt.
Strahlenchemotherapie vor der Operation
Liegt der Tumor am Übergang zwischen Magen und Speiseröhre und ist bereits örtlich fortgeschritten, dann kommt vor der Operation eine Kombination aus Bestrahlung und Chemotherapie infrage. Diese Behandlung bietet dieselben Heilungschancen wie eine perioperative Chemotherapie.
Strahlenchemotherapie nach der Operation
Hat eine Patientin oder ein Patient vor der Operation keine Chemotherapie bekommen? Dann kommt nach der Operation eine Strahlenchemotherapie infrage. Das kann nach einer Notoperation wegen einer Magenblutung sein. Oder weil sich erst bei der Operation zeigt, dass der Tumor sich weiter ausgebreitet hat, als es in den Voruntersuchungen zu erkennen war.
Bei diesen Betroffenen ist nach der Operation eine Strahlenchemotherapie sinnvoll, wenn sie ein erhöhtes Rückfallrisiko haben – zum Beispiel, weil die Ärzte den Tumor bei der Operation nicht vollständig herausoperieren oder nicht alle wichtigen Lymphknoten entfernen konnten.
Alleinige Strahlenchemotherapie
Eine weitere Situation, bei der die Kombinationstherapie infrage kommt: Patientinnen und Patienten in sehr schlechtem Allgemeinzustand oder mit großen Tumoren können unter Umständen gar nicht operiert werden, obwohl sich noch keine Tumorabsiedlungen in entfernten Organen gebildet haben. Ist ihnen eine Strahlenchemotherapie noch zuzumuten, kann das das Fortschreiten der Erkrankung verlangsamen.
Weitere Informationen zur Strahlentherapie
Wie eine Strahlentherapie abläuft und welche Nebenwirkungen auftreten können, können Sie unter Strahlentherapie: Anwendungsbeispiele und mögliche Nebenwirkungen nachlesen.
Fortgeschrittener Magenkrebs: Zielgerichtete Medikamente und Immuntherapie
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Ist die Krebserkrankung weiter fortgeschritten, können manche Patientinnen und Patienten von modernen Krebsmedikamenten mit Antikörpern profitieren.
Zum einen gibt es die sogenannten zielgerichteten Medikamente. Sie richten sich gegen bestimmte Angriffspunkte im Tumor, die für sein Wachstum wichtig sind. Zum anderen kommt bei manchen Tumoren eine Immuntherapie infrage. Diese Medikamente aktivieren das körpereigene Immunsystem, um Krebs zu bekämpfen.
Was lässt sich erreichen? Patientinnen und Patienten mit inoperablem oder metastasiertem Magenkrebs können durch die Behandlung mit Antikörpern nicht dauerhaft geheilt werden. Die Therapie gibt ihnen aber die Chance, länger mit der Erkrankung zu leben. Sie kann so lange fortgesetzt werden, wie sie wirksam bleibt.
So läuft die Behandlung ab: Die Therapie findet ambulant statt. Die Medikamente erhalten Betroffene als Infusion in eine Vene, regelmäßig im Abstand von mehreren Wochen.
Zielgerichtete Therapie mit Trastuzumab
Der Antikörper Trastuzumab wirkt bei Patientinnen und Patienten, deren Krebszellen den Biomarker HER-2 haben (HER-2-positiv).
Den Biomarker können die Ärzte in einer Gewebeprobe untersuchen, die mit einer Biopsie entnommen wird. Diese Untersuchung erhalten in der Regel alle Patientinnen und Patienten mit metastasiertem Magenkrebs, mehr dazu unter Magenkrebs Diagnostik.
Mögliche Nebenwirkungen von Trastuzumab: HER-2 ist auch auf normalen Zellen vorhanden, wenn auch in geringerer Menge als im Tumorgewebe. Deshalb ist die Trastuzumab-Behandlung nicht nebenwirkungsfrei.
Kurzfristige Nebenwirkungen sind am häufigsten:
- Schüttelfrost, Fieber oder andere grippeähnliche Symptome treten häufig schon während der Infusion auf.
Weitere Nebenwirkungen können später noch auftreten:
- Sehr häufig berichten Patientinnen und Patienten von Durchfall, Übelkeit, Schwächegefühl, Schwindel oder Hautausschlag.
- Auch Schmerzen im Brustkorb sowie Kopf-, Bauch-, Gelenk- oder Muskelschmerzen kommen oft vor.
- HER-2-Rezeptoren finden sich unter anderem auch im Gewebe des Herzens. Deshalb sind kurz- wie langfristig Herzprobleme und Blutdruckschwankungen möglich.
Zielgerichtete Therapie mit Ramucirumab
Der Wirkstoff Ramucirumab hemmt die Bildung neuer Blutgefäße im Tumorgewebe. Der Antikörper ist zugelassen für Patientinnen und Patienten mit fortgeschrittenem Magenkrebs, die vorher bereits andere Therapien erhalten haben.
Mögliche Nebenwirkungen von Ramucirumab: Da Ramucirumab in die Bildung von Blutzellen und Blutgefäßen eingreift, kann die Behandlung vor allem Nebenwirkungen auf den Blutkreislauf haben:
- Manche Patientinnen und Patienten leiden zum Beispiel unter Bluthochdruck oder häufigem Nasenbluten.
- Verringert sich die Anzahl der Immunzellen (weiße Blutkörperchen) im Blut, dann ist die Neigung zu Infektionen erhöht.
- Manche Betroffene berichten außerdem während der Behandlung über Durchfall oder Bauchschmerzen.
Immuntherapie mit Nivolumab oder Pembrolizumab
Bei der Immuntherapie mit sogenannten Immun-Checkpoint-Hemmern sorgen die Antikörper dafür, dass das Immunsystem den Tumor verstärkt angreift.
Für wen kommt eine Immuntherapie mit Nivolumab oder Pembrolizumab infrage? Manche Patientinnen und Patienten mit metastasiertem Magenkrebs können statt einer Chemotherapie Pembrolizumab erhalten. Für andere kommt Nivolumab als zusätzliche Therapie zu einer Chemotherapie infrage.
Voraussetzung für die Behandlung mit Nivolumab ist, dass der Tumor einen bestimmten Biomarker aufweist, das sogenannte PD-L1-Protein. Fachleute bezeichnen den Tumor dann als PD-L1-positiv. Außerdem darf der Tumor nicht über den Biomarker HER2 verfügen, muss also HER2-negativ sein.
Für eine Therapie mit Pembrolizumab muss der Tumor eine sogenannte hochfrequente Mikrosatelliten-Instabilität (MSI-H) oder Mismatch-Reparatur-Defizienz (dMMR) aufweisen.
Über welche Merkmale der Tumor verfügt, können die Ärztinnen und Ärzte im Rahmen der Magenkrebs Diagnostik feststellen.
Mögliche Nebenwirkungen der Immuntherapie: Beschwerden durch die Immuntherapie beruhen vor allem auf überschießenden Immunreaktionen: Dazu gehören Fieber, Ausschläge und Juckreiz an der Haut, aber auch Entzündungen des Darms, der Leber, der Nieren oder der Lunge.
Komplementäre oder alternative Verfahren bei Magenkrebs
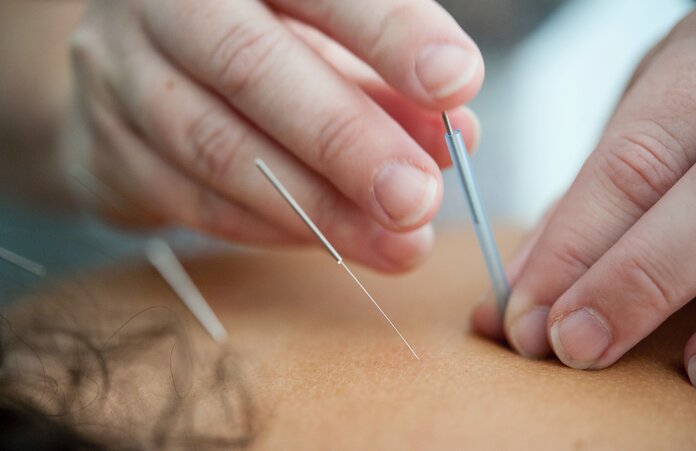
Bild: © Katherine Hanlon, Unsplash
Krebspatientinnen und -patienten hoffen nicht selten auf den Nutzen alternativer oder komplementärer Behandlungsmethoden: Sie möchten damit Nebenwirkungen der Therapien mildern, ihre Lebensqualität verbessern, manche hoffen sogar auf eine Heilung durch solche Verfahren. Die Bandbreite der angebotenen Methoden ist sehr groß.
Die ärztliche Leitlinie zur Behandlung von Magenkrebs bewertet einiger dieser Verfahren:
- Mistelpräparate verlängerten in bisherigen Studien das Leben von Krebspatienten nicht. Allerdings gibt es Hinweise darauf, dass sie die Lebensqualität verbessern können.
- Einen Nutzen sehen die Fachleute der Leitlinie in einer unterstützenden probiotischen Therapie während einer Chemotherapie: Als probiotisch bezeichnet man Lebensmittel oder Medikamente, die Mikroorganismen enthalten. Eine Kombination aus Lactobacillus und Ballaststoffen – in Tablettenform – kann Patientinnen und Patienten gegen Durchfall helfen. Diese unterstützende Behandlung ersetzt allerdings nicht die übliche Vorbeugung und Behandlung von Durchfällen während der Chemotherapie.
- Weitere Methoden aus der Komplementärmedizin, wie Akupunktur oder die Mind-Body-Medizin (achtsamkeitsbasierte Verfahren), können unter Umständen helfen, die Lebensqualität zu verbessern oder tumorbedingte Schmerzen zu lindern.
Sinn und Unsinn von Nahrungsergänzungsmitteln
Viele Produkte, die Krebserkrankten gegen Nebenwirkungen oder zur Stärkung angeboten werden, sind gar keine Arzneimittel, sondern sogenannte Nahrungsergänzungsmittel. Dazu gehören viele Pflanzenextrakte, Sojapräparate und auch viele Vitaminprodukte. Bisher fehlen Belege dafür, dass Nahrungsergänzungsmittel gegen Krebs helfen.
Wichtig
Vitamine, Mineralstoffe und wichtige Pflanzenstoffe sollten Sie auch während und nach einer Krebserkrankung möglichst über die normale Ernährung aufnehmen.
Bei Patientinnen und Patienten mit Magenkrebs kann eine Nahrungsergänzung aber auch wichtig sein: Nach einer Magenentfernung können Betroffene Vitamin B12 nicht mehr über die normale Ernährung aufnehmen. Wegen der oft eingeschränkten Fettverdauung ist auch die Aufnahme anderer Vitamine eingeschränkt. Dagegen helfen allerdings keine frei verkäuflichen Vitaminpräparate. Eine mögliche Mangelversorgung sollte immer von einer Ärztin oder einem Arzt untersucht werden. Sie oder er verordnet dann auch ein entsprechendes Medikament dagegen. Mehr dazu finden Interessierte im Text Magenkrebs: Gewicht und Ernährung.
Quellen und Links für Interessierte und Fachkreise
Der Krebsinformationsdienst hat zur Erstellung des Textes im Wesentlichen auf die S3-Behandlungsleitlinie deutscher Fachgesellschaften zurückgegriffen. Weitere Informationen zu den für die Erstellung des Textes genutzten Quellen sowie nützliche Links, zum Beispiel zur Patientenleitlinie, sind in der Themenübersicht zu Magenkrebs aufgeführt.
Fachartikel (Auswahl)
Berlth F, Knospe L, Jansen-Winkeln B et al. Stellenwert der minimal-invasiven Gastrektomie: Aktuelle Weiterentwicklungen: Robotik und intraoperatives Imaging beim Magenkarzinom [Status of minimally invasive gastrectomy: Current advancements: robotic surgery and intraoperative imaging for gastric cancer]. Chirurg. 2021 Jun;92(6):528-534. Epub 2021 Mar 24. doi: 10.1007/s00104-021-01391-z.
Chicago Consensus Working Group. The Chicago Consensus on Peritoneal Surface Malignancies: Management of Gastric Metastases. Ann Surg Oncol. 2020 Jun;27(6):1768-1773. Epub 2020 Apr 13. doi: 10.1245/s10434-020-08320-0.
Diaz Del Arco C, Ortega Medina L, Estrada Munoz L et al. Is there still a place for conventional histopathology in the age of molecular medicine? Laurén classification, inflammatory infiltration and other current topics in gastric cancer diagnosis and prognosis. Histol Histopathol. 2021 Jun;36(6):587-613. Epub 2021 Feb 10. doi: 10.14670/HH-18-309.
Gockel I, Lordick F. Neoadjuvante Chemotherapie beim Magenkarzinom. Vielfach eine Übertherapie oder ein sinnvolles Konzept? Chirurg. 2020 May;91(5):384-390. Published: 28 February 2020. doi: 10.1007/s00104-020-01141-7.
Lutz MP, Zalcberg JR, Ducreux M et al. The 4th St. Gallen EORTC Gastrointestinal Cancer Conference: Controversial issues in the multimodal primary treatment of gastric, junctional and oesophageal adenocarcinoma. Eur J Cancer. 2019 Mar 14 [Epub ahead of print];112:1-8. doi: 10.1016/j.ejca.2019.01.106.
Ma LX, Panov ED, Allen MJ et al. Preoperative and Postoperative Approaches to Gastroesophageal Cancer: What is All the Fuss About. J Natl Compr Canc Netw. 2022 Feb;20(2):193-202. doi: 10.6004/jnccn.2021.7118.
Masetti M, Lorenzen S. Innovative Behandlungsansätze: Therapie von Tumoren des Magens und des Ösophagus – aktueller Stand. InFo Hämatologie + Onkologie, 22.03.2021; 24(32):39-48. doi: 10.1007/s15004-021-8575-0.
Smyth EC, Moehler M. Pembrolizumab in First-line Gastric Cancer: Win, Lose, or Draw? JAMA Oncol. 2020 Sep 3(epub ahead of print). doi: 10.1001/jamaoncol.2020.2436.