- Ob eine Frau in ihrem Leben einmal an Brustkrebs erkranken wird oder nicht, kann niemand genau vorhersagen. Es sind jedoch Risiken bekannt, die das Brustkrebsrisiko erhöhen.
- Ein höheres Alter, dichtes oder verändertes Brustgewebe, bestimmte Vorerkrankungen und Vortherapien, erbliche Veranlagungen, hormonelle Risikofaktoren sowie gewisse Lebensgewohnheiten erhöhen das Risiko für Brustkrebs.
- Welche Risikofaktoren diskutieren Forschende außerdem, welche gelten als widerlegt? Und was kann Frau tun, um ihr persönliches Brustkrebsrisiko zu senken? Antworten liefert der folgende Text.
Hinweis
Sie möchten wissen, wie Sie Ihr persönliches Brustkrebsrisiko senken können? Lesen Sie direkt im Abschnitt Vorbeugung.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Brustkrebsrisiken: Wichtiges in Kürze
Lexikon
Risikofaktor: körperliche Eigenschaft, genetische Veranlagung oder Umwelteinfluss, die/der das persönliche Risiko erhöht, dass sich eine Krankheit entwickelt – zum Beispiel Krebs
Wie hoch das individuelle Brustkrebsrisiko einer Frau ist, lässt sich häufig nur schwer einschätzen. Ob eine Frau einmal an Brustkrebs erkranken wird, kann also niemand vorhersagen. Denn: Brustkrebs entsteht bei den meisten Menschen ohne erkennbaren Auslöser.
Es gibt jedoch Faktoren, die das Brustkrebsrisiko steigern. Fachleute vermuten, dass mehrere solcher Risikofaktoren zusammenwirken können, damit Brustkrebs entsteht – und nicht alle sind beinflussbar.
Nicht beeinflussbare Risikofaktoren sind:
- höheres Alter
- erbliche Veranlagungen
- dichtes Brustgewebe
- bestimmte Veränderungen des Brustdrüsengewebes
- eine frühere Strahlentherapie des Brustkorbs
- Diabetes mellitus Typ 2
- hormonelle Faktoren
Beeinflussbare Risikofaktoren sind:
- Alkoholkonsum
- Rauchen
- Bewegungsmangel
- ungesunde Ernährung
- keine oder kurze Stillzeiten
- hormonelle Verhütungsmittel (Pille und Spirale)
- Übergewicht nach den Wechseljahren
- Hormonersatztherapie nach den Wechseljahren
Darüber hinaus gibt es Risikofaktoren, die Frauen nur teilweise beeinflussen können oder vielleicht möchten. Außerdem gibt es eine Reihe von Faktoren, die immer wieder – mitunter medienwirksam – im Gespräch sind, das Brustkrebsrisiko zu erhöhen. Dies ist jedoch meist nicht oder ungenügend belegt. Mehr dazu lesen Sie im Abschnitt Angebliche Risiken für Brustkrebs.
Brustkrebs vorbeugen: Was kann ich tun?
Achtung
Auch Frauen, die gesund leben und beeinflussbare Risikofaktoren meiden, können an Brustkrebs erkranken.
Wenn Frauen gesund leben, können sie statistisch betrachtet ihr Risiko für Brustkrebs senken – aber eben nur senken. Denn an der Krebsentstehung sind mehrere Faktoren beteiligt, von denen sich viele nicht oder nur bedingt durch einen gesunden Lebensstil beeinflussen lassen. Veränderungen im Erbgut der Zellen entstehen oft rein zufällig. Frauen können Brustkrebs also nicht sicher verhindern.
- Mehr zu diesem Thema lesen Sie unter Was ist Krebs? oder unter Was ist Brustkrebs?
Gut zu wissen: Fachleute schätzen, dass wahrscheinlich auch Frauen mit erblichem Risiko für Brustkrebs ihr persönliches Gesamtrisiko durch einen gesunden Lebensstil senken können. Mehr zu weiteren Maßnahmen lesen Sie unter Erblicher Brustkrebs: Vorbeugung und Früherkennung.
Brustkrebs vorbeugen: So senken Sie ihr Risiko
Dieses und weitere Videos gibt es auch auf YouTube.
Beeinflussbare Risikofaktoren meiden

Bild: © TeroVesalainen, Pixabay
Fachgesellschaften empfehlen verschiedene Maßnahmen, um das persönliche Brustkrebsrisiko zu senken. Auch wenn es für viele dieser Maßnahmen keine eindeutigen und hochwertigen wissenschaftlichen Nachweise gibt: Fachleute gehen davon aus, dass sich damit in der westlichen Welt bei etwa 1 von 3 Frauen der Brustkrebs nach den Wechseljahren vermeiden lassen könnte.
Die Arbeitsgemeinschaft Gynäkologische Onkologie (AGO) empfiehlt folgende Maßnahmen um ihr Brustkrebsrisiko zu senken:
- ausreichend Bewegung – etwa 3 bis 5 Stunden schnelles Spazierengehen pro Woche oder eine vergleichbar anstrengende körperliche Betätigung
- Normalgewicht anzustreben und/oder zu halten, insbesondere nach den Wechseljahren
- keinen oder nur wenig Alkohol zu trinken
- nicht zu rauchen
- wenn möglich eine Hormonersatztherapie zu vermeiden
- Diabetes mellitus Typ 2 durch gesunde Ernährung und Gewichtskontrolle zu vermeiden oder eine bestehende Erkrankung entsprechend zu behandeln
- sich ausgewogen zu ernähren – viel Obst, Gemüse und Ballaststoffe zu essen und wenig Fett und Fleisch
Darüber hinaus empfiehlt die Weltgesundheitsorganisation (WHO) Frauen zur Krebsvorbeugung, wenn möglich, ihre Kinder zu stillen. Fast alle dieser Aspekte sind auch im Europäischen Kodex zur Krebsbekämpfung der WHO festgehalten.
Hilfe beim Rauchstopp
Die Internetseite www.rauchfrei-info.de der Bundeszentrale für gesundheitliche Aufklärung (BZgA) unterstützt.
Gesundes Körpergewicht: Auch wenn die AGO zu einem gesunden Körpergewicht rät, belegt die wissenschaftliche Datenlage nicht, dass dies das generelle Brustkrebsrisiko einer Frau senkt. Profitieren können vor allem Frauen nach den Wechseljahren. Denn: Im Fettgewebe werden Östrogene gebildet. Wenn diese nach den Wechseljahren weiterhin auf die Zellen der Brust wirken, kann dies das Risiko für hormonabhängigen Brustkrebs erhöhen.
Der Europäische Kodex zur Krebsbekämpfung empfiehlt ein gesundes Körpergewicht jedoch auch dazu, das allgemeine Krebsrisiko zu senken. Darüber hinaus hat es viele weitere gesundheitliche Vorteile.
- Mehr zum Thema lesen Sie unter Sport und Bewegung zur Krebsvorbeugung.
Ausgewogene Ernährung: Die AGO empfiehlt, sich gesund, ballaststoffreich und fettarm zu ernähren – im Sinne der Empfehlungen der Deutschen Gesellschaft für Ernährung. Denn Fachleute gehen davon aus, dass eine gesunde Ernährung das Brustkrebsrisiko senken kann, indem sie zu einem normalen Körpergewicht beiträgt. Zudem kann sie dabei helfen, der Zuckerkrankheit (Diabetes mellitus Typ 2) vorzubeugen.
- Mehr zum Thema lesen Sie unter Ernährung und Krebsvorbeugung.
Kein Alkohol und Nichtrauchen: Zu den vielen gesundheitlichen Risiken von Alkohol und Rauchen gehört für Frauen auch ein erhöhtes Brustkrebsrisiko. Darüber hinaus steigt auch für weitere Tumorarten das Krebsrisiko. Nicht zuletzt daher empfiehlt es sich, langfristig mit dem Rauchen aufzuhören und so wenig Alkohol wie möglich zu trinken.
Geburten und Stillzeiten: Wenn Frauen ihre Kinder stillen, haben sie statistisch betrachtet ein geringeres Brustkrebsrisiko als Frauen, die nicht stillen. Dies gilt besonders für östrogenunabhängigen Brustkrebs, aber auch für eine hormonabhängige Erkrankung. Dabei gilt: Je länger die gesamte Stillzeit, desto größer ist der Schutzeffekt.
Zudem haben Frauen, die viele Kinder bekommen, ein statistisch geringeres Risiko, nach den Wechseljahren an hormonabhängigem Brustkrebs zu erkranken. Auch wenn Frauen früh Kinder bekommen, sinkt ihr Risiko für diese Art Brustkrebs. Das persönliche Krebsrisiko zu senken wird für viele Frauen jedoch vermutlich nicht ausschlaggebend dafür sein, wann und wie viele Kinder sie bekommen – oder gar für einen generellen Kinderwunsch.
Persönliches Brustkrebsrisiko
Wichtig zu wissen
Wie hoch Ihr persönliches Brustkrebsrisiko ist, lässt sich pauschal kaum abschätzen. Sprechen Sie Ihre Ärzte darauf an – sie kennen Ihre Situation und können Sie beraten.
Bei den meisten Frauen lässt sich das Brustkrebsrisiko schlecht einschätzen. Denn bis auf ein höheres Lebensalter oder eine erbliche Veranlagung kann Brustkrebs häufig nicht mit bestimmten Risikofaktoren in Zusammenhang gebracht werden.
Darüber hinaus beeinflussen verschiedene Faktoren das Brustkrebsrisiko einer Frau. Neben den Risikofaktoren gibt es auch schützende Faktoren. Es muss also stets die individuelle Gesamtsituation einer Frau berücksichtigt werden. Und auch Fachleute können nicht genau bestimmen, wie sich verschiedene, gleichzeitig vorliegende Risikofaktoren auf das persönliche Risiko einer Frau auswirken.
Um das individuelle Brustkrebsrisiko einer Frau aber zumindest abzuschätzen, können Fachleute auf Rechenmodelle zurückgreifen. Damit sie eine zuverlässige Aussage treffen können, müssen sie jedoch ein passendes Modell auswählen. Kein Modell ist allgemein einsetzbar – individuelle Risikofaktoren müssen auch bei der Auswahl des Rechenmodells berücksichtigt werden.
Für Frauen mit einem erhöhten Brustkrebsrisiko, wie etwa einer krebsfördernden Genveränderung kann eine Einschätzung des persönlichen Risikos hilfreich sein – zum Beispiel um zu entscheiden, ob sie an der intensivierten Brustkrebs-Früherkennung teilnehmen möchten.
Höheres Alter – ein Brustkrebsrisiko
Wichtig zu wissen
Mit zunehmendem Alter steigt das Risiko für Brustkrebs.
Ein höheres Lebensalter ist der Hauptrisikofaktor für Brustkrebs. Das bedeutet: Je älter eine Frau ist, umso höher ist ihr Risiko, an Brustkrebs zu erkranken. Statistisch betrachtet steigt das Brustkrebsrisiko ab dem 45. Lebensjahr. Frauen, die die Diagnose Brustkrebs bekommen, sind im Mittel etwa 65 Jahre alt.

Bild: © Krebsinformationsdienst, DKFZ; erstellt mit Biorender.com
Die meisten Frauen erkranken also in höherem Alter an Brustkrebs. Doch auch wenn Brustkrebs bei jüngeren Frauen seltener ist, können sie daran erkranken.
Brustkrebsrisiko innerhalb der nächsten 10 Jahre einer Frau mit
- 35 Jahren: Etwa 1 von 99 Frauen erkrankt.
- 45 Jahren: Etwa 1 von 45 Frauen erkrankt.
- 55 Jahren: Etwa 1 von 35 Frauen erkrankt.
- 65 Jahren: Etwa 1 von 29 Frauen erkrankt.
- 75 Jahren: Etwa 1 von 28 Frauen erkrankt.
Diese und weitere Angaben sind abrufbar auf der Internetseite des Zentrums für Krebsregisterdaten zu Brustkrebs.
Hintergrund: Teilen sich Zellen im Körper, kann es zu Schäden am Erbmaterial kommen. Viele dieser Veränderungen repariert die Zelle oder sie stirbt ab. Teilt sich eine Zelle jedoch trotz Schaden, kann Krebs entstehen. Je länger ein Mensch lebt, desto wahrscheinlicher und häufiger treten zufällige und bleibende Fehler im Erbgut auf. Daher steigt mit zunehmendem Lebensalter das Krebsrisiko.
- Mehr dazu lesen Sie unter Wie entsteht Krebs?
Lebensstil und Brustkrebsrisiko
Bestimmte Lebensgewohnheiten können das Brustkrebsrisiko einer Frau beeinflussen – besonders nach den Wechseljahren.
Folgenden Faktoren steigern das Brustkrebsrisiko:
- Übergewicht und Bewegungsmangel nach den Wechseljahren
- Alkoholkonsum
- Rauchen
Für diese Lebensstilfaktoren gilt als bewiesen, dass sie mit einem erhöhten Risiko für Brustkrebs einhergehen – für viele weitere ist die Datenlage weniger eindeutig.
Übergewicht und Bewegungsmangel
Wichtig zu wissen
Ein erhöhtes Körpergewicht gilt nach den Wechseljahren als Risikofaktor für östrogenabhängigen Brustkrebs.
Bewegungsmangel und Übergewicht nach den Wechseljahren gelten als Risikofaktoren für einen hormonabhängigen Brustkrebs. Fachleute vermuten, dass dies unter anderem daran liegt, dass der Körper Östrogene auch im Fettgewebe bildet. Bei einem erhöhten Körpergewicht wirken diese zusätzlichen Hormone auf die Zellen der Brustdrüse, die Andockstellen (Rezeptoren) für Östrogene haben. Dies regt sie dazu an, zu wachsen – und kann so das Krebsrisiko erhöhen.
Darüber hinaus gibt es noch weitere Botenstoffe, die möglicherweise Brustkrebs fördern können und ebenfalls mit einem hohen Körpergewicht zusammenhängen. Ein Beispiel ist das Stoffwechselhormon Insulin bei Patientinnen mit einem Typ-2-Diabetes.
Die genauen Zusammenhänge von Übergewicht und einem erhöhten Krebsrisiko sind jedoch sehr komplex und bisher nicht vollständig verstanden.
Zum Weiterlesen
Mehr dazu wie Stoffwechselprozesse das generelle Krebsrisiko beeinflussen, lesen Sie im gleichnamigen Abschnitt unter Starkes Übergewicht vermeiden – Krebs vorbeugen.
Alkoholkonsum

Bild: © monkeybusinessimages, Thinkstock
Alkohol erhöht das Risiko einer Frau, an Brustkrebs zu erkranken. Wie stark, hängt davon ab, wie viel Alkohol Frauen zu sich nehmen: Je mehr Alkohol eine Frau trinkt, desto stärker erhöht sich ihr Brustkrebsrisiko. Aber auch Frauen, die regelmäßig wenig Alkohol trinken, steigern ihr Risiko, im Laufe des Lebens an Brustkrebs zu erkranken.
In Deutschland erkranken möglicherweise rund 7 von 100 Brustkrebspatientinnen aufgrund von übermäßigem Alkoholkonsum.
Was bewirkt Alkohol im Körper? Alkohol erhöht unter anderem die Menge von Östrogenen im Blut und die Zahl der Östrogenrezeptoren auf den Zellen der Brustdrüse. Alkohol wird im Körper außerdem zu krebserregenden Substanzen wie zum Beispiel Acetaldehyd abgebaut. Diese können das Erbgut schädigen.
Zum Weiterlesen
Rauchen

Bild: © Robert Kneschke, Fotolia
Die internationale Krebsforschungsagentur (IARC) schätzt, dass Rauchen das Brustkrebsrisiko wahrscheinlich leicht erhöht. Wie genau es sich darauf auswirkt, dass Brustkrebs entsteht, ist jedoch noch nicht vollständig verstanden. Wie auch bei Alkohol steigt das Risiko vermutlich dosisabhängig – sprich je länger eine Frau raucht und je mehr Zigaretten sie raucht, desto mehr steigt ihr Risiko für Brustkrebs.
Rauchen zwischen der ersten jemals auftretenden Monatsblutung und der ersten ausgetragenen Schwangerschaft wirkt sich besonders stark auf das Brustkrebsrisiko aus. Denn: Erst die erste Schwangerschaft führt dazu, dass die Brustdrüse vollständig ausreift. Vorher scheint das Brustgewebe besonders empfindlich gegenüber den krebserregenden Substanzen im Zigarettenrauch zu sein.
Was ist mit Passivrauch? Es wird diskutiert, ob Passivrauchen ebenfalls das Risiko für Brustkrebs erhöht. Ergebnisse einer großen Studie zeigen: Das Brustkrebsrisiko von Frauen, die zuhause Zigarettenrauch ausgesetzt waren, war höher als bei Frauen, die nicht passiv rauchten und in etwa vergleichbar mit dem Risiko von Raucherinnen.
Zum Weiterlesen
Hormone: Risikofaktoren für Brustkrebs
Lexikon
Östrogen: weibliches Geschlechtshormon, das Frauen in den Eierstöcken und im Fettgewebe bilden und das unter anderem die Zellen der Brustdrüse dazu anregt, sich zu teilen
Jede Frau produziert im Körper weibliche Geschlechtshormone (unter anderem Östrogene). Fachleute vermuten: Wenn Östrogene in erhöhter Menge und über einen langen Zeitraum auf die Zellen der Brustdrüse einwirken, steigt das Risiko für einen hormonabhängigen, sogenannten hormonrezeptorpositiven Brustkrebs. Maßgeblich für das Brustkrebsrisiko ist dabei der lebenslange Hormonspiegel.
Risikofaktoren für hormonabhängigen Brustkrebs nach den Wechseljahren sind:
- eine frühe erste Regelblutung (Menarche)
- eine späte letzte Regelblutung (Menopause)
- wenn eine Frau keine oder wenige Kinder bekommt
- wenn eine Frau nur kurz oder gar nicht stillt
- ein höheres Alter bei der Geburt des ersten Kindes
- eine Hormonersatztherapie nach den Wechseljahren
- hormonelle Verhütungsmittel wie die "Pille" oder eine Hormonspirale steigern das Risiko langfristig nur geringfügig
Manche dieser hormonellen Risikofaktoren, wie etwa die Regelblutung oder die Fruchtbarkeit, können Frauen nicht beeinflussen. Andere Faktoren möchten sie vielleicht nicht von Brustkrebsrisiko abhängig machen, zum Beispiel wann und wie viele Kinder sie bekommen. Nicht zuletzt gibt es Frauen, die gar keinen Kinderwunsch haben oder sich nach ärztlicher Absprache bewusst für eine hormonelle Verhütung oder eine Hormonersatztherapie entscheiden.
Was Sie jedoch tun können, um beeinflussbare hormonelle Risiken für Brustkrebs zu senken, lesen Sie im Abschnitt Brustkrebs vorbeugen: Was kann ich tun?.
Zum Weiterlesen
Mehr zu hormonrezeptorpositivem Brustkrebs lesen Sie im Abschnitt "Rolle von Hormonen bei der Entstehung von Brustkrebs" unter Brustkrebs: Anatomie, Tumorbiologie, Prognose.
Hormontherapie nach den Wechseljahren
In den Wechseljahren hört der Körper auf Östrogene zu bilden. Dies führt bei vielen Frauen zu Wechseljahresbeschwerden. Um diese zu lindern, können Medikamente eingesetzt werden, die Hormone enthalten. So wirken auch nach den Wechseljahren weiterhin Hormone auf die Zellen der Brustdrüse ein.
Brustkrebsrisiko: Laut Fachleuten kann eine Hormonersatztherapie, die beide weiblichen Geschlechtshormone Östrogen und Gestagen kombiniert, nach den Wechseljahren das Brustkrebsrisiko einer Frau erhöhen. In geringerem Maße gilt dies möglicherweise auch für eine Hormontherapie mit Östrogen allein – neuere Langzeitauswertungen deuten jedoch an, dass das Risiko für Brustkrebs durch eine alleinige Östrogen-Therapie sogar gesenkt werden könnte. Sobald man die Hormonersatztherapie wieder absetzt, sinkt das Krebsrisiko langsam wieder.
Zum Weiterlesen
Wechseljahre: Krebsrisiko durch Hormone? Mehr dazu lesen Sie in unserem Text Krebserregende Arzneimittel? Verdacht und Risiko.
Sie erwägen eine Hormonersatztherapie? Frauen, die über eine Hormontherapie nachdenken, um Wechseljahresbeschwerden zu lindern, sollten mit ihrem behandelnden Arzt oder ihrer behandelnden Ärztin den Nutzen und die Risiken individuell besprechen.
Brustkrebsrisiko durch Pille und Spirale
Frauen, die hormonell verhüten, fragen sich mitunter, ob sich dies auf ihr Brustkrebsrisiko auswirkt. Sowohl die "Pille" als auch eine Hormonspirale erhöhen das Risiko geringfügig.
Antibabypille: Wenn Frauen über einen längeren Zeitraum die "Pille" einnehmen, haben sie ein etwas höheres Brustkrebsrisiko als Frauen, die nicht hormonell verhüten. Dies gilt besonders vor der Geburt des ersten Kindes. Da das Risiko, an Brustkrebs zu erkranken, bei jungen Frauen ohne weitere Risikofaktoren insgesamt jedoch sehr niedrig ist, steigt es durch die Pille nicht wesentlich. Die Weltgesundheitsorganisation (WHO) schätzt, dass dies auch für Frauen mit familiärem oder genetischem Risiko gilt.
Nachdem eine Frau die Pille wieder absetzt, gleicht sich ihr Brustkrebsrisiko wieder dem Risiko an, das ihrem jeweiligen Lebensalter entspricht. Spätestens nach 10 Jahren stimmt es bei den meisten Frauen wieder mit dem Risiko gleichaltriger Frauen überein.
- Mehr zum Brustkrebsrisiko der "Pille" lesen Sie im Abschnitt "Hormone mit Krebsrisiko" unter Krebserregende Arzneimittel? Verdacht und Risiko.
Hormonspirale: Auch Frauen, die mit einer Hormonspirale verhüten, haben ein etwas höheres Brustkrebsrisiko als Frauen, die keine hormonellen Verhütungsmittel nutzen. Hormonspiralen enthalten das Hormon Levonorgestrel, das stetig in geringen Mengen freigesetzt wird. Obwohl es überwiegend örtlich auf die Gebärmutterschleimhaut wirkt, gelangt ein kleiner Teil auch ins Blut. So kann es im gesamten Körper wirken, auch auf die Zellen in der Brust.
Brustkrebsrisiko: dichtes oder verändertes Brustgewebe
Wie die Brust einer Frau beschaffen ist, zum Beispiel wie dicht das Gewebe der Brustdrüse ist und welche Eigenschaften es hat, kann sich auf das Brustkrebsrisiko auswirken. Sehr dichtes Brustdrüsengewebe und bestimmte gutartige Veränderungen der Brust gehen mit einem erhöhten Risiko für Brustkrebs einher.
Dichtes Brustgewebe: ein Brustkrebsrisiko
Hintergrund
Die weibliche Brust besteht vor allem aus Drüsengewebe, Bindegewebe und Fettgewebe.
Je größer der Anteil an Drüsen- und Bindegewebe einer Brust ist, desto dichter ist sie. Bei einem höheren Drüsenanteil gibt es mehr Zellen, die entarten können. Deshalb erhöht dichtes Brustgewebe das Brustkrebsrisiko einer Frau. Darüber hinaus ist es möglich, dass Brustkrebsvorstufen in dichtem Drüsengewebe nicht rechtzeitig erkannt und damit frühzeitig behandelt werden.
Etwa 4 bis 5 von 10 Frauen haben ein dichtes Brustgewebe und rund 1 von 10 Frauen hat Brüste mit sehr dichtem Brustdrüsengewebe. Sie haben ein höheres Brustkrebsrisiko als Frauen mit sonst gleichen Risikofaktoren und einer Brust, die weniger dicht ist.
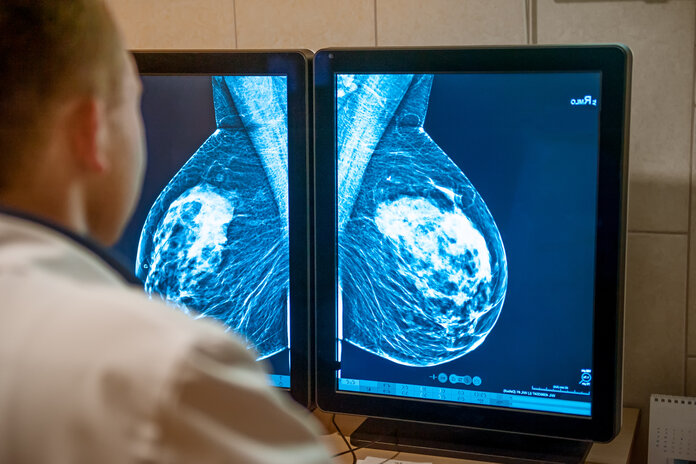
Bild: © Okrasiuk, Shutterstock
Mammographische Dichte: Wie dicht das Gewebe der Brustdrüse ist, lässt sich beispielsweise mit einer Mammographie feststellen. Fachleute können durch die Untersuchung die sogenannte mammographische Dichte bestimmen. Da Drüsen- und Bindegewebe Röntgenstrahlen stärker absorbieren, erscheinen sie auf den Bildern der Untersuchung hell. Fettgewebe hingegen ist für Röntgenstrahlen durchlässiger und erscheint dunkel.
Gut zu wissen
Die Dichte der Brust ist nicht gleichzusetzen mit der Größe. Das bedeutet: Frauen mit großen Brüsten haben nicht allein deshalb ein höheres Brustkrebsrisiko.
Wie kommt es zu dichtem Brustdrüsengewebe? Wie dicht die Brüste einer Frau sind, bestimmen größtenteils genetische Faktoren – aber auch das Körpergewicht, das Alter oder die Einnahme von Medikamenten wie etwa Tamoxifen oder eine Hormonersatztherapie.
Bestimmte Veränderungen der Brust erhöhen das Krebsrisiko
Es kann vorkommen, dass sich die Brüste einer Frau verändern. Viele solcher Veränderungen, wie zum Beispiel einfache Zysten, sind gutartig und gehen nicht mit einem Risiko für Brustkrebs einher. Es gibt aber auch Veränderungen des Brustdrüsengewebes, die sich zu Brustkrebs entwickeln können.
Bei den folgenden Veränderungen haben Frauen ein erhöhtes Brustkrebsrisiko:
- atypische duktale Hyperplasie (ADH) – eine gutartige Veränderung, bei der sich Zellen der Milchgänge vermehren. Sie sind zwar bereits verändert, aber noch nicht zu Krebs entartet.
- duktales Carcinoma in situ (DCIS) – eine mögliche Vorstufe von Brustkrebs, bei der Zellen der Milchgänge bösartig verändert sind. Das DCIS wächst – anders als Brustkrebs – nicht zerstörend (invasiv) in umliegendes Gewebe und bildet keine Tochtergeschwülste (Metastasen). Unbehandelt entwickelt sich ein DICS jedoch bei etwa 30 bis 50 von 100 Frauen innerhalb der nächsten 10 Jahren zu einem invasiven Brustkrebs.
- lobuläre (intraepitheliale) Neoplasie (LN/LIN) – dieser Begriff fasst die atypische lobuläre Hyperplasie (ALH) und das lobuläre Carcinoma in situ (LCIS) zusammen. Dabei sind Zellen der Drüsenläppchen unterschiedlich stark verändert. Bestimmte Veränderungen gelten als Vorstufen für Brustkrebs. Die Autorinnen und Autoren der aktuellen S3-Leitlinie gehen davon aus, dass von 100 Frauen mit einer LN etwa 30 bis 40 in ihrem Leben einmal an Brustkrebs erkranken.
Nach der Diagnose einer ADH empfehlen Ärztinnen und Ärzte den meisten betroffenen Frauen, einmal im Jahr zur Mammographie zu gehen, um einen Brustkrebs möglichst frühzeitig zu erkennen. Bei einem DCIS raten Ärzte in der Regel zu einer Operation und bei einer LIN können unterschiedliche Maßnahmen notwendig sein – von regelmäßigen Kontrolluntersuchungen bis hin zu einer Operation.
Brustkrebsrisiko: Vorerkrankungen und Vortherapien
Nicht nur bestimmte Veränderungen der Brustdrüse, sondern auch die bisherige Krankengeschichte einer Frau kann sich auf ihr Brustkrebsrisiko auswirken. Das Risiko an Brustkrebs zu erkranken steigt beispielsweise nach einer Brustkrebserkrankung, einer Strahlentherapie des Brustkorbs im Jugend- oder jungen Erwachsenenalter oder wenn der Zuckerstoffwechsel gestört ist (Diabetes mellitus Typ 2).
Vorheriger Brustkrebs
Wichtig zu wissen
Ein früherer Brustkrebs erhöht das Risiko für eine zweite Erkrankung.
Frauen, die bereits an Brustkrebs erkrankt waren, haben ein höheres Risiko, erneut zu erkranken. Eine zweite Erkrankung kann in der anderen Brust (kontralateral) oder auch in der bereits operierten Brust auftreten, wenn diese bei der Operation erhalten wurde. Fachleute schätzen, dass sich bei 4 bis 7 von 100 Brustkrebspatientinnen innerhalb von 10 Jahren ein kontralateraler Brustkrebs entwickelt.
Erbliches Risiko: Das Risiko für einen zweiten Brustkrebs ist für Patientinnen mit einer geerbten Genveränderung in den BRCA-Genen höher – besonders, wenn sie bei der ersten Erkrankung sehr jung waren. Falls die gesunde Brust nicht vorbeugend entfernt wurde und/oder die erkrankte Brust brusterhaltend operiert wurde, empfehlen Fachleute gegebenenfalls das intensivierte Früherkennungsprogramm wahrzunehmen.
Frühere Bestrahlung
Wenn bei Frauen im Kindes-, Jugend- oder frühen Erwachsenenalter aufgrund einer Krebserkrankung der Brustraum bestrahlt wurde, haben sie ein höheres Risiko, an Brustkrebs zu erkranken. Denn: Die ionisierenden Strahlen können das Erbgut in Zellen der Brustdrüse schädigen. Das Brustkrebsrisiko ist besonders hoch, wenn die Strahlentherapie stattfand, während sich die Brustdrüse noch entwickelte – also etwa zwischen dem 9. und dem 18. Lebensjahr.
Hintergrund
Das Brustgewebe ist bei jüngeren Frauen deutlich empfindlicher gegenüber einer Strahlentherapie.
Wie stark das Brustkrebsrisiko durch eine Bestrahlung steigt, hängt von folgenden Faktoren ab:
- dem Alter zum Zeitpunkt der Bestrahlung
- der gesamten Strahlendosis
- der Größe und Lage des bestrahlten Bereichs
- der Bestrahlungstechnik
Das Brustkrebsrisiko einer Frau steigt ab dem 8. Jahr nach der Strahlentherapie stetig an. Ein Brustkrebs, der durch die Bestrahlung entsteht, tritt in der Regel 15 bis 20 Jahre nach der Strahlentherapie auf. Das Risiko im Laufe des Lebens an Brustkrebs zu erkranken ist umso größer, je höher die Strahlendosis war und je mehr Brustdrüsengewebe bestrahlt wurde.
Gut zu wissen
Die Arbeitsgemeinschaft Gynäkologische Onkologie (AGO) empfiehlt Frauen, deren Brustbereich wegen Krebs im Kindesalter bestrahlt wurde, an einer intensivierten Brustkrebs-Früherkennung teilzunehmen. Diese bieten unter anderem die Zentren für familiären Brust- und Eierstockkrebs an.
Ehemalige Lymphom-Patientinnen: Frauen, die beispielsweise wegen eines Hodgkin-Lymphoms in ihrer Jugend im Brustbereich mit einer hohen Strahlendosis bestrahlt wurden, haben ein erhöhtes Brustkrebsrisiko. Diese Art der Strahlentherapie setzen Ärzte heute beim Hodgkin-Lymphom zwar nicht mehr ein, aber auch niedrigere Strahlendosen steigern nachweislich das Brustkrebsrisiko.
Langzeitüberlebende von Krebs im Kindes- oder Jugendalter haben auch ohne Strahlentherapie ein erhöhtes Brustkrebsrisiko – vermutlich durch bestimmte Wirkstoffe der Chemotherapie.
Exkurs: Radiologische Untersuchungen
Auch Untersuchungen, die Röntgenstrahlung verwenden, erhöhen das Brustkrebsrisiko. Bei Frauen unter 40 Jahren steigt es durch solche Untersuchungen deutlich stärker als bei älteren Frauen. Daher wägen Ärztinnen und Ärzte stets sorgfältig ab, ob Untersuchungen, die mit einer Strahlenbelastung einhergehen, notwendig sind.
Diabetes mellitus Typ 2
Menschen mit der Zuckerkrankheit Diabetes mellitus Typ 2 haben für einige Krebsarten ein höheres Risiko – darunter auch Brustkrebs. Die Gründe für dieses erhöhte Krebsrisiko waren lange unklar. Mittlerweile gehen Fachleute davon aus, dass Stoffwechselstörungen wahrscheinlich die Ursache sind.
Bei Diabetes mellitus Typ 2 werden die Körperzellen unempfindlich gegen das Hormon Insulin. Dadurch erhöhen sich der Blutzuckerspiegel und der Insulinspiegel im Blut. Da Insulin auch das Wachstum von Zellen fördert, gehen Fachleute davon aus, dass sich dies vermutlich auf das Brustkrebsrisiko auswirkt.
Neben Übergewicht kann auch eine fett- und kohlenhydratreiche Ernährung begünstigen, dass Menschen einen Diabetes mellitus Typ 2 entwickeln.
Erbliches Risiko für Brustkrebs
Bei den meisten Frauen entsteht Brustkrebs durch zufällige Veränderungen am Erbmaterial, die sich anhäufen. Nur bei wenigen Frauen ist Brustkrebs durch krebsfördernde Genveränderungen bedingt, die sie von ihren Eltern geerbt haben.
Wie erkennt man eine erbliche Veranlagung für Brustkrebs? Es gibt Anzeichen, die darauf hinweisen, dass Frauen möglicherweise eine erbliche Veranlagung für Brustkrebs tragen:
- die Familiengeschichte – wenn in einer Familie mehrere Angehörige an Brustkrebs erkrankt sind, oft auch Eierstockkrebs
- ein junges Erkrankungsalter – wenn der Brustkrebs in vergleichsweise jungen Jahren auftritt
- der Tumortyp – wenn bestimmte biologische Tumoreigenschaften oder Wachstumsmuster vorliegen
Bei etwa 30 von 100 Patientinnen mit Brust- oder Eierstockkrebs sind bereits mehrere Familienangehörige betroffen. Man spricht von einer familiären Häufung. Dies kann bedeuten, dass der Krebs erblich ist. Die Erkrankungen können aber auch rein zufällig gehäuft auftreten oder durch andere gemeinsame Risikofaktoren bedingt sein.
Je nachdem, wie viele Familienangehörige betroffen und in welchem Alter sie erkrankt sind, ist eine erbliche Veranlagung in der Familie mehr oder weniger wahrscheinlich. Welche genauen Kriterien auf erblichen Brustkrebs hindeuten, lesen Sie auf der Internetseite des Deutschen Konsortiums für familiären Brust- und Eierstockkrebs.
Besteht der Verdacht auf eine erbliche Veranlagung, können sich Brustkrebspatientinnen und noch nicht erkrankte Personen humangenetisch beraten lassen. Gegebenenfalls ist ein Gentest sinnvoll. Er untersucht, ob eine krebsfördernde und vererbbare Veränderung in einem sogenannten Risikogen vorliegt. So lässt sich feststellen, ob es in der Familie tatsächlich eine erbliche Krebsbelastung gibt.
Wichtig zu wissen
Nicht jede Frau mit einer erblichen Veranlagung erkrankt automatisch an Brustkrebs. Ihr Risiko ist jedoch deutlich erhöht.
Wie hoch ist das Brustkrebsrisiko? Trotz höherem Risiko erkranken nicht alle Frauen mit einer erblichen Veranlagung auch zwangsläufig an Brustkrebs. Frauen mit einer erblichen Veranlagung sind jedoch anfälliger für die Erkrankung. Wie hoch das geerbte Brustkrebsrisiko einer Frau ist, hängt davon ab, welches Gen betroffen und wie genau es verändert ist. Ein Gen ist ein bestimmter Abschnitt der Erbinformation, der als Bauplan für bestimmte Produkte der Zellen dient.
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit Biorender.com
Risikogene: Dauerhafte Veränderungen im oder am Erbmaterial (Mutationen) bestimmter Gene erhöhen das Brustkrebsrisiko einer Frau. Solche Gene bezeichnen Fachleute als Brustkrebs-Risikogene. Mittlerweise sind verschiedene Risikogene bekannt, die mit einem unterschiedlichen Krebsrisiko verbunden sind.
- Hochrisikogene: Bei Veränderungen in den sogenannten Hochrisikogenen ist das Brustkrebsrisiko sehr stark erhöht: Etwa 40 bis 70 von 100 Frauen mit einer solchen Genveränderung erkranken in ihrem Leben an Brustkrebs.
- Moderate Risikogene: Sie erhöhen das Risiko für Brustkrebs nicht so stark wie Hochrisikogene, aber dennoch deutlich.
- Niedrigrisikogene: Diese Risikogene erhöhen das Bruskrebsrisiko einer Frau nur wenig. Wenn jedoch mehrere dieser Genveränderungen vorliegen, kann das Risiko höher sein.
Fachleute gehen davon aus, dass in Deutschland etwa 1 von 160 Personen eine Genveränderung in einem Brustkrebs-Hochrisikogen trägt. Am häufigsten – und auch am bekanntesten – sind Veränderungen der sogenannten BRCA-Gene.
BRCA: Die "Brustkrebsgene"

Bild: © Krebsinformationsdienst, DKFZ; erstellt mit Biorender.com
Die am häufigsten veränderten Hochrisikogene für Brustkrebs sind die Gene BRCA1 und BRCA2. Die Abkürzung "BRCA" steht dabei für den englischen Begriff "BReast CAncer", also Brustkrebs. Die Genprodukte der BRCA-Gene reparieren beschädigte Erbinformationen. So schützen sie davor, dass eine Zelle Genveränderungen anhäuft.
Jeder Mensch hat jedes Gen zweimal. Bei Menschen, die eine Veränderung in einem BRCA-Gen erben, ist eine der beiden Genkopien in jeder Körperzelle verändert – also auch im Brustgewebe.
Dies erhöht das Brustkrebsrisiko. Denn: Wenn bereits eine Genkopie ausgefallen ist, passiert es häufiger, dass durch eine weitere zufällige Veränderung im 2. Gen beide BRCA-Gene gleichzeitig ausfallen. Dann kann die Zelle Schäden im Erbmaterial nicht mehr richtig reparieren, sodass sich noch weitere Fehler anhäufen. Diese Fehler können letztlich dazu führen, dass Brustkrebs entsteht.
Lexikon
BRCA1: Brustkrebsgen 1
BRCA2: Brustkrebsgen 2
Wie hoch ist das Brustkrebsrisiko für Menschen mit einer BRCA-Genveränderung? Wie hoch das Risiko ist, dass jemand mit einer BRCA-Mutation an Brustkrebs erkrankt, hängt von folgenden Faktoren ab:
- dem Geschlecht – Frauen haben ein deutlich höheres Risiko
- weiteren Risikofaktoren – wie etwa dem Alter
- der Art der Veränderung – welches Gen an welcher Stelle verändert ist
Von 100 Frauen mit einer Veränderung im BRCA1- oder BRCA2-Gen erkranken etwa 70 im Laufe ihres Lebens an Brustkrebs. Zum Vergleich: In der Allgemeinbevölkerung erkranken rund 12 von 100 Frauen einmal an Brustkrebs.
Wichtig zu wissen: Sowohl Männer als auch Frauen können ein verändertes BRCA-Gen tragen und es mit einer Wahrscheinlichkeit von 50 Prozent an ihre Nachkommen weitergeben. Das bedeutet: Durchschnittlich 1 von 2 Kindern erbt die Genveränderung.
Wichtig zu wissen
Frauen mit einer BRCA-Mutation haben auch ein erhöhtes Risiko für Eierstockkrebs.
Was bedeutet eine BRCA-Genveränderung für Anlageträgerinnen? Für Frauen kann es mitunter sehr belastend sein, zu wissen, dass sie eine Genveränderung tragen, die häufig zu Brustkrebs führt. Das Wissen kann Betroffenen aber auch helfen. Um die Erkrankung in einem möglichst frühen Stadium zu erkennen, können sie eine intensivierte Brustkrebs-Früherkennung wahrnehmen. Darüber hinaus haben sie die Möglichkeit zu einer vorbeugenden Operation – auch in Bezug auf Eierstockkrebs.
- Mehr dazu lesen Sie im Abschnitt Vorbeugung und Früherkennung bei erblichem Risiko.
Weitere Risikogene für Brustkrebs

Bild: © Arek Socha, Pixabay
Neben den BRCA-Genen sind noch weitere Gene bekannt, bei denen Veränderungen das Brustkrebsrisiko der Trägerinnen deutlich oder teilweise erhöhen können. Andere Brustkrebs-fördernde Genveränderungen sind jedoch deutlich seltener als die BRCA-Mutationen.
Veränderungen in folgenden Genen gehen mit einem moderaten bis deutlich erhöhten Brustkrebsrisiko einher:
- PTEN
- TP53
- PALB2
- CDH1
- ATM
- BARD1
- BRIP1
- RAD51C und RAD51D
- CHEK2
Darüber hinaus sind weitere Genveränderungen in Niedrigrisikogenen bekannt, die das Brustkrebsrisiko nur geringfügig steigern. Frauen, die mehrere solcher Genveränderungen haben, können jedoch ein deutlich erhöhtes Krebsrisiko haben.
Wichtig zu wissen: Je nach verändertem Gen kann auch das Risiko für andere Krebsarten erhöht sein.
Erblicher Brustkrebs: Vorbeugung und Früherkennung
Gut zu wissen
Fachleute schätzen, dass auch Frauen mit erblichem Risiko für Brustkrebs ihr Gesamtrisiko durch einen gesunden Lebensstil senken können.
Gesunde Frauen mit einer Genveränderung, die das Brustkrebsrisiko steigert, haben 2 Möglichkeiten, um ihr Risiko zu senken, an Brustkrebs zu erkranken und/oder zu sterben:
- eine intensive Früherkennung und
- vorbeugende Maßnahmen.
Anlageträgerinnen können sich stets frei entscheiden, ob sie am Früherkennungsprogramm teilnehmen und/oder vorbeugende Maßnahmen ergreifen möchten.
Zum Weiterlesen
Mehr zur Früherkennung von Brustkrebs lesen Sie unter Brustkrebs-Früherkennung.
Früherkennung: Frauen mit erblichem Risiko können verschiedene regelmäßige Untersuchungen wahrnehmen, um Brustkrebs möglichst früh zu entdecken. Dazu gehören zum Beispiel:
- das Abtasten der Brüste
- ein Ultraschall
- eine Mammographie oder
- eine Magnetresonanztomographie
Welche Maßnahmen sinnvoll sind, hängt vom persönlichen Risiko der betroffenen Frau ab. Wie häufig welche Untersuchung sinnvoll ist – also wie genau die Früherkennung ablaufen kann – klären Interessierte deshalb am besten mit den Fachleuten der spezialisierten Zentren. Wenn eine intensivierte Früherkennung außerhalb dieser Zentren durchgeführt wird, sollten Frauen vorher abklären, ob ihre Krankenkasse die Kosten übernimmt.
Wichtig zu wissen
Frauen mit einer Genveränderung der BRCA-Gene können auch Eierstockkrebs durch eine weitere Operation vorbeugen.
Vorbeugung: Frauen mit einer Genveränderung der BRCA-Gene können bestimmte Maßnahmen in Anspruch nehmen, um Brustkrebs vorzubeugen. Dazu werden alle Interessierten zunächst ausführlich beraten. Bei Frauen, die eine Genveränderung in anderen Hochrisikogenen haben, entscheiden Ärztinnen und Ärzte gemeinsam mit der Patientin individuell, welche Maßnahmen sinnvoll sind.
- Brustentfernung: Wenn Frauen sich die Brüste entfernen lassen, reduziert dies ihr Brustkrebsrisiko deutlich. Fachleute empfehlen jedoch, sich zunächst umfangreich beraten zu lassen. Denn es handelt sich um einen tiefgreifenden Eingriff, dessen Für und Wider man gut abwägen sollte. Trotz des Wissens um ein erbliches Risiko besteht kein Zeitdruck bei der Entscheidung, sodass man ausreichend Bedenkzeit hat.
Da auch das Alter bei der Risikoabschätzung eine Rolle spielt, kann dies für die Entscheidung für oder gegen vorbeugende Maßnahmen relevant sein. Das Risiko einer unter 30-jährigen Frau, in den nächsten 10 Jahren an Brustkrebs zu erkranken, ist geringer als das Risiko einer 40-jährigen.
Vorbeugende Operation
Die Operation, bei der die Ärztinnen und Ärzte die Brüste vorbeugend entfernen, verläuft wie die Mastektomie zur Therapie bei Frauen mit Brustkrebs. Bei einer vorbeugenden Operation können die Brusthaut und die Brustwarzen jedoch meist erhalten werden. Außerdem verzichten Ärztinnen und Ärzte darauf, Lymphknoten zu entnehmen.
Alle Brust-nachbildenden Methoden sind auch für Frauen geeignet, die sich für eine vorbeugende Operation entscheiden. Mehr dazu lesen Sie unter Operation bei Brustkrebs.
Ansprechpartner bei familiärem Brustkrebs
In Deutschland haben die Zentren des deutschen Konsortiums für familiären Brust- und Eierstockkrebs die meiste Erfahrung damit, Familien mit erblichem Brustkrebs zu betreuen und zu beraten.
Spezialisierte Zentren finden
Die Zentren für familiären Brust- und Eierstockkrebs finden Sie auf der Internetseite des Konsortiums.
Zentren für familiären Brust- und Eierstockkrebs: Diese spezialisierten Zentren beraten und betreuen Menschen medizinisch, die bei sich eine brustkrebsfördernde Genveränderung vermuten. Zum Beispiel bieten sie einen Gentest, eine intensivierte Früherkennung bei Hochrisikopatientinnen und vorbeugende Operationen an.
Die Zentren haben einen Vertrag mit vielen gesetzlichen Krankenkassen und klären in der Regel darüber auf, welche Leistungen die Kassen übernehmen. Auch wenn eine Krankenkasse keinen Vertrag mit dem Zentrum hat, können die Kosten möglicherweise im Rahmen einer ambulanten spezialfachärztlichen Versorgung übernommen werden.
Für privat Versicherte gelten die Regelungen in Ihrem Vertrag – sprechen Sie im Zweifel mit Ihrer Krankenversicherung.
Lexikon
ambulante spezialfachärztliche Versorgung: gemeinsame Betreuung und Behandlung durch ein interdisziplinäres Ärzteteam in Praxen und Krankenhäusern
Humangenetische Beratungsstellen: Neben den spezialisierten Zentren des Konsortiums sind auch allgemeine humangenetische Beratungsstellen Anlaufstellen für Fragen zu erblichem Brustkrebs. Hier empfiehlt es sich, im Vorfeld abzuklären, ob die Krankenkasse die Kosten übernimmt.
BRCA-Netzwerk: Das BRCA-Netzwerk ist eine bundesweite Selbsthilfeorganisation, die eng mit den Zentren des Konsortiums für familiären Brust- und Eierstockkrebs zusammenarbeitet. Sie kann Kontakt zu anderen Betroffenen vermitteln und organisiert Informationsveranstaltungen zu familiärem Brust- und Eierstockkrebs. Weitere Informationen bietet die Internetseite des BRCA-Netzwerks.
Zum Weiterlesen
Mehr zu einem erhöhtem Krebsrisiko in der Familie lesen Sie unter Erblicher Krebs.
Eine Übersicht zu erblichem Brust- und Eierstockkrebs bietet das Informationsblatt "Familiärer Brust- und Eierstockkrebs" (PDF).
Angebliche Risiken für Brustkrebs
Für viele Faktoren, die vermeintlich Brustkrebs begünstigen, ist wissenschaftlich nicht belegt, dass sie das Brustkrebsrisiko tatsächlich steigern.
Zu kleine BHs: Kein Risiko für Brustkrebs

Bild: © Castorly Stock, Pexels
Zu kleine Büstenhalter (BHs) lösen Brustkrebs aus – immer wieder flammt dieser Krebsmythos auf. Doch bisher gibt es keinen wissenschaftlichen Beleg dafür, dass BHs das Risiko für Brustkrebs beeinflussen.
- Mehr dazu lesen Sie auch im Abschnitt "Büstenhalter: Sollte Frau auf BHs besser verzichten?" unter Krebsmythen.
Aluminiumsalze in Deos
Mittlerweile wohl der bekannteste Krebsmythos rund um Brustkrebs – und nicht minder umstritten. Ein mögliches Krebsrisiko von Aluminium-haltigen Deodorantien (Deos) und Antitranspirantien wird immer wieder diskutiert. Bisher wurde jedoch nicht nachgewiesen, dass Frauen, die diese Produkte regelmäßig benutzen, häufiger an Brustkrebs erkranken. Auch das Bundesinstitut für Risikobewertung (BfR) stuft Aluminium nicht als krebserregend ein.
Nachtschichtarbeit
Die internationale Krebsforschungsagentur (IARC) stuft Nachtschichtarbeit als wahrscheinlich krebserregend ein. Denn es gibt Hinweise darauf, dass Nacht- und Schichtarbeit das Brustkrebsrisiko steigern könnten. Doch die bisherige Datenlage ist widersprüchlich, sodass nicht abschließend geklärt ist, ob und wie sehr Nachtschichtarbeit das Brustkrebsrisiko steigert.
Haarfärbemittel
Es gibt Studien, die darauf hindeuten, dass sich bei Frauen, die sich regelmäßig die Haare färben, das Brustkrebsrisiko erhöhen könnte. Ein eindeutiger Zusammenhang ist wissenschaftlich aber nicht belegt.
Der internationalen Krebsforschungsagentur (IARC) der Weltgesundheitsorganisation (WHO) beispielsweise reichen die bisher vorliegenden Daten nicht aus, um das allgemeine Krebsrisiko von Haarfärbemitteln abschließend zu beurteilen. Für Friseurinnen und Friseure, die beruflich mit Haarfarbe umgehen, stuft die IARC Haarfärbemittel jedoch als 'wahrscheinlich krebserregend' ein.
Das Bundesinstitut für Risikobewertung (BfR) geht aktuell nicht davon aus, dass für Verbraucherinnen und Verbraucher von modernen Haarfarben ein generelles Krebsrisiko ausgeht.
Zum Weiterlesen
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an Informationen und Quellen, die für die Erstellung des Textes genutzt wurden. Weitere Quellen zu Brustkrebs sowie nützliche Links finden Sie in der Übersicht zum Thema Brustkrebs.
Leitlinien und Fachempfehlungen
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Interdisziplinäre S3-Leitlinie für die Früherkennung, Diagnostik, Therapie und Nachsorge des Mammakarzinoms, Version 4.4, 2021, AWMF Registernummer:032-045OL. Aufgerufen am: 17.01.2022.
Leitlinien der Europäischen Gesellschaft für medizinische Onkologie (European Society for Medical Oncology, ESMO). Fachempfehlungen zu Brustkrebs in englischer Sprache. ESMO Clinical Practice Guidelines: Breast Cancer. Aufgerufen am 17.01.2022.
Leitlinie der Deutschen Gesellschaft für Hämatologie und Medizinische Onkologie e. V. (DGHO). Mammakarzinom der Frau, Stand Januar 2018. Aufgerufen am 17.01.2022.
Tumorzentrum München. Manual Mammakarzinome. Empfehlungen zur Diagnostik, Therapie und Nachsorge. Bauerfeind I (Hrsg.). 17. Auflage. Zuckschwerdt Verlag München.
Fachgesellschaften und Fachorganisationen
Arbeitsgemeinschaft Gynäkologische Onkologie (AGO): Innerhalb der AGO beschäftigt sich die Kommission Mamma mit Brustkrebs. Sie gibt unter anderem Empfehlungen zu Optionen der primären Prävention (PDF) oder zum Brustkrebsrisiko und Prävention (PDF).
Weltgesundheitsorganisation (WHO): Die Internationale Agentur für Krebsforschung (IARC) der WHO empfiehlt im Europäischem Kodex zur Krebsbekämpfung für Frauen, dass sie falls möglich ihr Kind stillen und Hormonersatztherapien möglichst wenig in Anspruch nehmen. Er umfasst auch weitere Aspekte wie etwa nicht zu rauchen und eine gesunde Ernährung.
Die IARC informiert in englischsprachigen Monografien unter anderem über krebserregende Risiken, Nachschichtarbeit oder das Brustkrebs-Screening (in Kapitel 1.3 zu Risikofaktoren).
Auch die WHO hat Veröffentlichungen in englischer Sprache, darunter beispielsweise Empfehlungen zum Einsatz oraler Kontrazeptiva. Sie informiert auch zur prospektiven europäischen Studie über Zusammenhänge zwischen Ernährung und Krebs, der EPIC-Studie.
Deutsches Konsortium für familiären Brust- und Eierstockkrebs: Das Konsortium ist ein deutschlandweiter Verbund von universitären Zentren mit dem Ziel Ratsuchende und Patientinnen mit erblichem Risiko für Brustkrebs und Eierstockkrebs optimal zu betreuen. Die Zentren des Konsortiums finden Sie über die Internetseite des Konsortiums. Informationen zu den einzelnen Risikogenen finden Sie in den Konsensusempfehlungen des Konsortiums. Aufgerufen am: 17.01.2022.
Kooperationsgemeinschaft Mammographie: Die Kooperationsgemeinschaft informiert in einem Blogbeitrag vom 27.01.2017 über den Risikofaktor Brustdichte. Aufgerufen am: 17.01.2022.
Bundesinstitut für Risikobewertung (BfR): Das BfR kommt in einer Stellungnahme vom 20. Juli 2020 zu dem Schluss, dass gesundheitliche Beeinträchtigungen durch Aluminium-Aufnahme über die Haut unwahrscheinlich sind. Mehr dazu lesen Sie in der Stellungnahme 030/2020 (PDF). Fragen und Antworten zu Aluminium in Lebensmitteln und verbrauchernahen Produkten bietet der am 20.07.2020 aktualisierte FAQ des BfR. Aufgerufen am 17.01.2022.
American Cancer Society (ACS): Die amerikanische Krebsgesellschaft greift in Ihrem englischen Faktenblatt Breast Cancer Facts & Figures 2019-2020 (PDF) auch Risikofaktoren für Brustkrebs auf. Aufgerufen am: 17.01.2022.
Epidemiologie
Aktuelle statistische Daten bietet das Zentrum für Krebsregisterdaten (ZfKD) des Robert Koch-Instituts (RKI). Eine Zusammenfassung bietet die Broschüre "Krebs in Deutschland" des Deutschen Krebsregister e.V. (DKR; vormals Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V., GEKID) und des Zentrums für Krebsregisterdaten (ZfKD). Das Kapitel zu Brustkrebs (Mammakarzinom) beinhaltet auch Informationen zu Risikofaktoren.
Fachartikel (Auswahl)
Allam MF. Breast Cancer and Deodorants/Antiperspirants: a Systematic Review. Cent Eur J Public Health. 2016;24:245-247. doi: 10.21101/cejph.a4475.
Breast Cancer Association Consortium, Dorling L et al. Breast Cancer Risk Genes - Association Analysis in More than 113,000 Women. N Engl J Med. 2021;384:428-439. doi: 10.1056/NEJMoa1913948.
Chlebowski RT et al. Association of Menopausal Hormone Therapy With Breast Cancer Incidence and Mortality During Long-term Follow-up of the Women's Health Initiative Randomized Clinical Trials. JAMA. 2020;324:369-380. doi: 10.1001/jama.2020.9482.
Collaborative Group on Hormonal Factors in Breast Cancer. Breast cancer and breastfeeding: collaborative reanalysis of individual data from 47 epidemiological studies in 30 countries, including 50302 women with breast cancer and 96973 women without the disease. Lancet. 2002;360:187-95. doi: 10.1016/S0140-6736(02)09454-0.
Collaborative Group on Hormonal Factors in Breast Cancer. Menarche, menopause, and breast cancer risk: individual participant meta-analysis, including 118 964 women with breast cancer from 117 epidemiological studies. Lancet Oncol. 2012;13:1141-51. doi: 10.1016/S1470-2045(12)70425-4.
Destounis SV, Santacroce A, Arieno A. Update on Breast Density, Risk Estimation, and Supplemental Screening. AJR Am J Roentgenol. 2020;214:296-305. doi: 10.2214/AJR.19.21994.
Del Pup L, Codacci-Pisanelli G, Peccatori F. Breast cancer risk of hormonal contraception: Counselling considering new evidence. Crit Rev Oncol Hematol. 2019;137:123-130. doi: 10.1016/j.critrevonc.2019.03.001.
Dossus L et al. Active and passive cigarette smoking and breast cancer risk: results from the EPIC cohort. Int J Cancer. 2014;134:1871-88. doi: 10.1002/ijc.28508.
Heath AK et al. Nutrient-wide association study of 92 foods and nutrients and breast cancer risk. Breast Cancer Res. 2020 13;22:5. doi: 10.1186/s13058-019-1244-7.
Henderson TO et al. Breast Cancer Risk in Childhood Cancer Survivors Without a History of Chest Radiotherapy: A Report From the Childhood Cancer Survivor Study. J Clin Oncol. 2016;34:910-8. doi: 10.1200/JCO.2015.62.3314.
Hu C et al. A Population-Based Study of Genes Previously Implicated in Breast Cancer. N Engl J Med. 2021;384:440-451. doi: 10.1056/NEJMoa2005936.
Kang C, LeRoith D, Gallagher EJ. Diabetes, Obesity, and Breast Cancer. Endocrinology. 2018;159:3801-3812. doi: 10.1210/en.2018-00574.
Kleibl Z, Kristensen VN. Women at high risk of breast cancer: Molecular characteristics, clinical presentation and management. Breast. 2016;28:136-44. doi: 10.1016/j.breast.2016.05.006.
Kuchenbaecker KB et al. Risks of Breast, Ovarian, and Contralateral Breast Cancer for BRCA1 and BRCA2 Mutation Carriers. JAMA. 2017;317:2402-2416. doi: 10.1001/jama.2017.7112.
Lambertini M, Santoro L, Del Mastro L, Nguyen B, Livraghi L, Ugolini D, Peccatori FA, Azim HA Jr. Reproductive behaviors and risk of developing breast cancer according to tumor subtype: A systematic review and meta-analysis of epidemiological studies. Cancer Treat Rev. 2016;49:65-76. doi: 10.1016/j.ctrv.2016.07.006.
Ligibel JA, Basen-Engquist K, Bea JW. Weight Management and Physical Activity for Breast Cancer Prevention and Control. Am Soc Clin Oncol Educ Book. 2019;39:e22-e33. doi: 10.1200/EDBK_237423.
Ludwig KK, Neuner J, Butler A, Geurts JL, Kong AL. Risk reduction and survival benefit of prophylactic surgery in BRCA mutation carriers, a systematic review. Am J Surg. 2016;212:660-669. doi: 10.1016/j.amjsurg.2016.06.010.
Maas P et al. Breast Cancer Risk From Modifiable and Nonmodifiable Risk Factors Among White Women in the United States. JAMA Oncol. 2016;2:1295-1302. doi: 10.1001/jamaoncol.2016.1025. Erratum in: JAMA Oncol. 2016;2:1374.
Masala G et al. Up to one-third of breast cancer cases in post-menopausal Mediterranean women might be avoided by modifying lifestyle habits: the EPIC Italy study. Breast Cancer Res Treat. 2017;161:311-320. doi: 10.1007/s10549-016-4047-x.
Moshina N, Sebuødegård S, Lee CI, Akslen LA, Tsuruda KM, Elmore JG, Hofvind S. Automated Volumetric Analysis of Mammographic Density in a Screening Setting: Worse Outcomes for Women with Dense Breasts. Radiology. 2018 Aug;288:343-352. doi: 10.1148/radiol.2018172972.
Möller S et al. The Heritability of Breast Cancer among Women in the Nordic Twin Study of Cancer. Cancer Epidemiol Biomarkers Prev. 2016;25:145-50. doi: 10.1158/1055-9965.EPI-15-0913.
Schütze M et al. Alcohol attributable burden of incidence of cancer in eight European countries based on results from prospective cohort study. BMJ. 2011;342:d1584. doi: 10.1136/bmj.d1584.
Shawky MS, Huo CW, Henderson MA, Redfern A, Britt K, Thompson EW. A review of the influence of mammographic density on breast cancer clinical and pathological phenotype. Breast Cancer Res Treat. 2019;177:251-276. doi: 10.1007/s10549-019-05300-1.
Teras LR et al. Sustained Weight Loss and Risk of Breast Cancer in Women 50 Years and Older: A Pooled Analysis of Prospective Data. J Natl Cancer Inst. 2020 Sep 1;112:929-937. doi: 10.1093/jnci/djz226.
"The 2022 Hormone Therapy Position Statement of The North American Menopause Society" Advisory Panel. The 2022 hormone therapy position statement of The North American Menopause Society. Menopause. 2022 Jul 1;29(7):767-794. doi: 10.1097/GME.0000000000002028.
Veiga LH et al. Association of Breast Cancer Risk After Childhood Cancer With Radiation Dose to the Breast and Anthracycline Use: A Report From the Childhood Cancer Survivor Study. JAMA Pediatr. 2019;173:1171-1179. doi: 10.1001/jamapediatrics.2019.3807.
Zhang Y, Birmann BM, Han J, Giovannucci EL, Speizer FE, Stampfer MJ, Rosner BA, Schernhammer ES. Personal use of permanent hair dyes and cancer risk and mortality in US women: prospective cohort study. BMJ. 2020 Sep 2;370:m2942. doi: 10.1136/bmj.m2942.