- Durch Krebs oder eine Krebstherapie mit ihren Nebenwirkungen können Patientinnen und Patienten Probleme mit ihrer Ernährung bekommen.
- Doch viele Ernährungsprobleme lassen sich durch Ernährungstherapien behandeln. Welche infrage kommt, hängt dabei immer von der individuellen Situation ab.
- In diesem Text geben wir Ihnen einen Überblick über Ernährungsprobleme bei Krebs. Außerdem lesen Sie, was Sie selbst tun können, wenn Sie durch Ihre Erkrankung unter Appetitlosigkeit leiden.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Ernährungsprobleme bei Krebs: Wichtiges in Kürze
Eine Krebserkrankung kann sich auf viele Bereiche des Lebens auswirken – ein entscheidender ist die Ernährung. Krebs selbst, aber auch die Krebstherapien sowie deren Nebenwirkungen können die Nahrungsaufnahme beeinträchtigen. So können zum Beispiel Tumoren im Kopf- und Halsbereich das Schlucken erschweren oder Nebenwirkungen wie Übelkeit appetitlos machen.
Wichtig zu wissen
Krebspatientinnen und Krebspatienten können verschiedene Ernährungsprobleme bekommen.
Besonders kritisch sind Untergewicht oder Mangelernährung. Dazu kommt es, wenn Patientinnen und Patienten nicht ausreichend Nährstoffe aufnehmen oder ihren Kalorienbedarf nicht mehr decken können. Welche Ernährungsprobleme auftreten, hängt ab von:
- der Krebsart,
- den erhaltenen Therapien,
- dem individuellen Gesundheitszustand sowie
- dem Alter von Patientinnen und Patienten.
Eine Mangelernährung ist nicht einfach zu erkennen. Deshalb ist wichtig, dass Betroffene von ihren Ärzten begleitet werden. Stellen die behandelnden Ärzte eine Mangelernährung fest oder sehen ein Risiko dafür, können sie beispielsweise eine Ernährungsberatung vorschlagen. Aber auch eine Ernährungstherapie ist möglich: Das ist zum Beispiel die Ernährung mit Zusatznahrung, über eine Magensonde oder durch Nährstoffinfusionen.
Ernährungsberatung oder Ernährungstherapie – was kommt infrage? Je nachdem, welche Ernährungsprobleme Betroffene haben, können sie eine Beratung oder eine Therapie erhalten. Ganz trennen lassen sich die Begriffe jedoch nicht. Denn: Eine Ernährungstherapie sollte in der Regel von einer Ernährungsberatung begleitet werden. Sie greifen also ineinander.
Wer zahlt für Maßnahmen? Die gesetzlichen Krankenkassen übernehmen häufig einen Teil der Kosten für die Ernährungsberatung und/oder für die Ernährungstherapien. Voraussetzung ist, dass der behandelnde Arzt oder die behandelnde Ärztin die Beratung oder Therapie verordnet.
Ernährungsberatung bei Krebs

Bild: Tobias Schwerdt © Krebsinformationsdienst, DKFZ
Eine Ernährungsberatung ist besonders sinnvoll, wenn eine Krebserkrankung wahrscheinlich die Ernährung beeinflussen wird. Denn dann können Fachleute Ernährungsprobleme möglichst frühzeitig feststellen. Das kann zum Beispiel der Fall sein, wenn
- Betroffene durch die Krebserkrankung selbst Untergewicht haben oder mangelernährt sind.
- Behandlungen das Essen oder die Verdauung erschweren. Das kann zum Beispiel nach einer Darmkrebs-Operation der Fall sein.
Wo bekommt man eine Ernährungsberatung? Patientinnen und Patienten bekommen eine Ernährungsberatung häufig angeboten, wenn sie stationär in einer Klinik aufgenommen sind. Stellen Betroffene zuhause fest, dass sie Probleme mit der Ernährung haben, sollten sie ihre behandelnden Ärztinnen und Ärzte ansprechen. Diese können eine Ernährungsberatung verordnen.
Was kann eine Ernährungsberatung leisten? Fachleute helfen Patientinnen und Patienten dabei, ihre Ernährung anzupassen, damit sie notwendige Nährstoffe aufnehmen können. Dafür sind auch die individuellen Beschwerden sowie die Krebsart und Behandlungen entscheidend: Für Patientinnen und Patienten, die durch einen Tumor im Kopf-Hals-Bereich Probleme beim Schlucken haben, kann zum Beispiel ein Schlucktraining unter Anleitung hilfreich sein.
- Mehr Informationen zum Einfluss der Krebsart auf die Ernährung lesen Sie unter Einfluss der Erkrankung: Wie kann man die Ernährung anpassen?
Kostenübernahme: Wer zahlt eine Ernährungsberatung bei Krebs?
Gesetzliche Krankenversicherungen übernehmen die Kosten für eine Ernährungsberatung häufig teilweise oder sogar vollständig. Voraussetzung dafür ist jedoch, dass ein Arzt oder eine Ärztin die Beratung verordnet hat. Darüber hinaus verlangen viele Krankenkassen, dass die Beratung bei einer Fachkraft mit entsprechender Qualifikation stattfindet. Das sind zum Beispiel Ernährungsberaterinnen und -berater, die auf Krebs spezialisiert sind.
Versicherte sollten außerdem klären,
- wie viele Termine die Krankenkasse übernimmt,
- welchen Betrag die Krankenkasse maximal übernimmt und
- welche Belege sie einreichen müssen.
Wer privat versichert ist, sollte mit der eigenen Krankenkasse vorab klären, ob sie eine Ernährungsberatung bezahlt.
Anlaufstellen für eine qualifizierte Ernährungsberatung finden
Wichtig zu wissen: Die Bezeichnung "Ernährungsberater" bzw. "Ernährungsberaterin" ist in Deutschland nicht geschützt. Verschiedene Berufsverbände haben daher eigene Zertifizierungen.
Auf den Internetseiten folgender Verbände können Sie nach qualifizierten Ernährungsberaterinnen und -beratern suchen:
- BerufsVerbandOecotrophologie e.V. (VDOE): Bei der VDOE-Expertensuche können Sie nach Beratungsangeboten in Ihrer Nähe suchen, aber auch gezielt nach Beraterinnen und Beratern mit bestimmten Qualifikationen.
- Deutsche Gesellschaft für Ernährung e.V. (DGE): Die DGE bietet eine Suche nach Postleitzahl.
- Bundesverband Deutscher Ernährungsmediziner e.V. (BDEM): Die Übersicht von Schwerpunktpraxen lässt sich zum Beispiel nach der Postleitzahl oder dem inhaltlichen Schwerpunkt filtern.
- Deutsche Gesellschaft der qualifizierten Ernährungstherapeuten und Ernährungsberater (QUETHEB e. V.): Unter "Experten suchen" können Sie über die Postleitzahl oder direkt über den Namen zertifizierte Fachkräfte finden.
- Verband der Diätassistenten (VDD): Der Verband bietet eine Suche nach Diätassistenten im Umkreis.
- Verband für Ernährung und Diätetik e.V. (VFED): Der Verband bietet ebenfalls eine Auflistung von Fachleuten nach Postleitzahl.
Mangelernährung und Gewichtsverlust bei Krebs
Fachleute sprechen von einer Mangelernährung, wenn eine Patientin oder ein Patient unterernährt ist und wichtige Nährstoffe fehlen. Häufig haben Betroffene bei einer Mangelernährung ungewollt Gewicht abgenommen. Die Mangelernährung ist jedoch nicht eindeutig definiert.
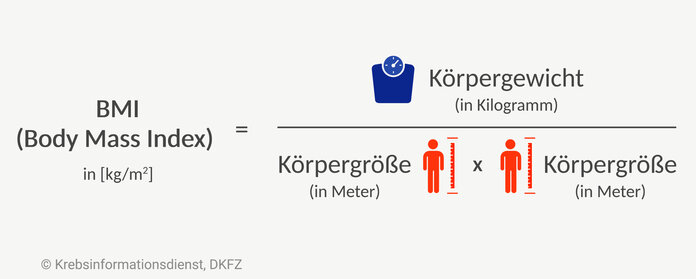
Bild: © Krebsinformationsdienst, DKFZ, erstellt mit BioRender.com
Nach der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) äußert sich eine Mangelernährung durch:
- einen BMI unter 18,5 kg/m2 oder
- einen ungewollten Gewichtsverlust von mehr als 10 Prozent der Körpermasse innerhalb von 3 bis 6 Monaten oder
- einen BMI unter 20 kg/m2 zusammen mit einem ungewollten Gewichtsverlust von mehr als 5 Prozent der Körpermasse in den letzten 3 bis 6 Monaten.
Darüber hinaus können auch weitere Kriterien auf eine mögliche Mangelernährung hindeuten. Zum Beispiel, ob zu erwarten ist, dass Patientinnen und Patienten vorübergehend nicht ausreichend essen können – etwa aufgrund einer belastende Therapie.
Wie hoch ist mein BMI?
Einen BMI-Rechner finden Sie beispielsweise auf der Homepage der Deutschen Adipositas Gesellschaft.
Gründe für eine Mangelernährung
Verschiedene Umstände können zu einer Mangelernährung bei Krebs führen:
- Die Krebserkrankung selbst kann zum Beispiel den Stoffwechsel stören oder das Immunsystem beeinträchtigen. Das kann zu Entzündungsreaktionen im Körper führen. Viele Betroffene nehmen in der Folge ungewollt Gewicht ab.
- Auch wo ein Tumor liegt und wie weit er sich ausgebreitet hat, kann sich auf die Ernährung auswirken. So kann es bei Krebsarten im Kopf-Hals-Bereich zu Kau- oder Schluckbeschwerden kommen, die die Nahrungsaufnahme erschweren.
- Nebenwirkungen der Krebstherapien können beispielsweise Durchfall, Übelkeit oder Erbrechen sein. Dann verlieren Betroffene Nährstoffe, aber auch unter Umständen viel Flüssigkeit und wichtige Mineralstoffe, sodass Mangelzustände entstehen können.
- Durch weitere Nebenwirkungen wie Appetitlosigkeit, Geschmacksveränderungen oder Geruchsempfindlichkeit kann es Betroffenen schwerfallen, genug zu essen.
Diagnose einer Mangelernährung
Oftmals fällt eine Mangelernährung den betroffenen Patientinnen und Patienten selbst zunächst gar nicht auf. Deshalb ist es wichtig, dass Ärztinnen und Ärzte, aber auch Krebskranke selbst regelmäßig überprüfen, ob sich Ihre Ernährungsgewohnheiten geändert haben oder sie ungewollt Gewicht verloren haben.
Wichtig zu wissen
Auch bei übergewichtigen Personen kann es zu einer Mangelernährung kommen.
Normalerweise überprüfen Ärztinnen und Ärzte bereits bei Diagnose einer Krebserkrankung, ob ein Patient oder eine Patientin untergewichtig ist oder für eine Mangelernährung gefährdet ist. Das Risiko für eine Mangelernährung können sie mithilfe von standardisierten Fragebögen abschätzen.
Um eine Mangelernährung zu erkennen, fragen Ärztinnen und Ärzte zum Beispiel:
- nach dem Ernährungsverhalten, also was und wie viel Patientinnen und Patienten essen,
- nach dem Gewicht und dem BMI,
- nach der Krankengeschichte und
- nach den Medikamenten, die Betroffene einnehmen.
Neben dem Gewicht verlieren mangelernährte Patientinnen und Patienten oft auch an Muskelmasse. Deshalb ist es sinnvoll, bei Betroffenen die Muskelfunktion zu messen und ihre Muskelmasse zu bestimmen.
Tipp
Um den Überblick über Ihre Ernährung während einer Krebserkrankung zu behalten, können Sie ein Ernährungstagebuch führen.
Stellen Ärztinnen und Ärzte bei Ihnen eine Mangelernährung fest, kommen weitere Maßnahmen wie eine Ernährungsberatung und eine Ernährungstherapie infrage.
Wichtig zu wissen: Patientinnen und Patienten können auch erst später im Verlauf einer Krebserkrankung eine Mangelernährung entwickeln. Deshalb ist wichtig, die Ernährung auch über einen längeren Zeitraum zu beobachten, um Veränderungen festzustellen.
Weitere Probleme in Verbindung mit einer Mangelernährung
Neben einer Mangelernährung können Ernährungsprobleme bei Krebs durch weitere Merkmale gekennzeichnet sein. Zusammen mit oder als Folge von einer Mangelernährung können auftreten:
- ein stark ausgeprägter Gewichtsverlust – Wenn der Gewichtsverlust fortschreitet und durch Ernährung allein nicht aufgehalten werden kann, sprechen Fachleute auch von Kachexie. Patientinnen und Patienten mit Kachexie haben in der Regel weitere Symptome wie zum Beispiel Entzündungsreaktionen, eine starke Erschöpfung (Fatigue) und eine verringerte Muskelmasse und Muskelkraft.
- abnehmende Muskelmasse (Sarkopenie) – Sind Patientinnen und Patienten mangelernährt und in ihrer Bewegung eingeschränkt, verlieren sie häufig auch sehr stark an Muskelmasse. Das kann ihre körperliche Leistungsfähigkeit beeinträchtigen.
Wichtig zu wissen
Viele dieser Krankheitsbilder lassen sich durch eine Ernährungsumstellung allein nicht in den Griff bekommen. Dann sind spezielle Ernährungstherapien notwendig.
Diese Krankheitsbilder können oftmals auch in der palliativen Situation auftreten, wenn eine Krebserkrankung nicht mehr heilbar ist. Die Diagnose ist häufig komplex, und Betroffene sollten bei Ernährungsproblemen, Gewichtsverlust und körperlicher Schwäche mit ihren Ärzten sprechen.
Mangelernährung behandeln: Formen der Ernährungstherapie
Ist eine Patientin oder ein Patient mangelernährt, reicht eine normale Ernährung häufig nicht mehr aus. Doch es gibt verschiedene Therapiemöglichkeiten. Fachleute sprechen auch von künstlicher Ernährung. Dazu gehören:
Fachleute unterscheiden diese Möglichkeiten zur Ernährungstherapie nach Stufen. Welche Therapie infrage kommt, hängt vom Ernährungszustand und den Ernährungsproblemen der Betroffenen ab. Die verschiedenen Therapieformen können auch kombiniert werden.
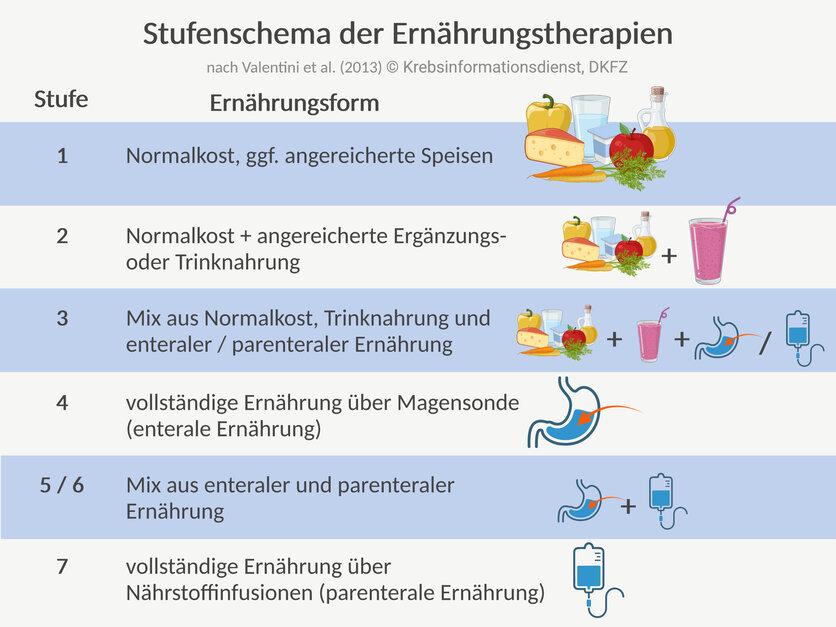
Bild: nach Valentini et al. (2013) © Krebsinformationsdienst, DKFZ; erstellt mit Biorender.com
Ziele einer Ernährungstherapie sind:
- einer Mangelernährung entgegenzuwirken,
- den Abbau von Muskelmasse zu verringern und
- die körperliche Leistungsfähigkeit und damit auch Beweglichkeit und Lebensqualität von Patientinnen und Patienten zu erhalten.
Gut zu wissen
Viele Betroffene profitieren davon, wenn sie ergänzend zu einer Ernährungstherapie eine Ernährungsberatung erhalten.
Ergänzungsnahrung und Trinknahrung
Ergänzungs- oder Trinknahrung wird auch als oral bilanzierte Diät (OBD) oder umgangssprachlich als "Astronautenkost" bezeichnet. Fachleute sprechen von oraler Nahrungssupplementation. Patientinnen und Patienten können die Ergänzungsnahrung zusätzlich zu normaler Nahrung einnehmen oder sich vollständig mit Trinknahrung ernähren.
Lexikon
vollbilanziert: Ergänzungsnahrung, die den gesamten Nährstoffbedarf deckt und daher zur alleinigen Ernährung geeignet ist.
teilbilanziert: Ergänzungsnahrung, die nur einen Teil der benötigten Nährstoffe enthält und daher nicht als einzige Nahrungsquelle eingesetzt werden darf.
Wann kommt Ergänzungsnahrung infrage? Ergänzende Nahrung kann sinnvoll sein, wenn Patientinnen und Patienten Nahrung ganz normal über den Mund aufnehmen können, ihren Nährstoffbedarf jedoch über die Ernährung nicht mehr decken können.
So läuft die Therapie mit Ergänzungsnahrung ab: Ergänzungsnahrung ist als Trinknahrung in unterschiedlichen Konsistenzen und Geschmackrichtungen verfügbar. Es gibt sie aber auch in fester Form, zum Beispiel als Pulver oder Riegel. Patientinnen und Patienten können ihr Essen gezielt mit der Ergänzungsnahrung anreichern, sie gemeinsam mit anderen Mahlzeiten oder zwischendurch zu sich nehmen.
Patientinnen und Patienten sollten ausprobieren, welche Produkte sie gut vertragen. Denn Ergänzungsnahrung kann Bestandteile wie etwa Milch oder Sojaeiweiß enthalten, die manche Menschen nicht vertragen.
Ernährung über eine Sonde
Die Ernährung über eine Sonde bezeichnen Fachleute als enterale Ernährung. Betroffenen wird dazu eine Sonde in den Magen oder Dünndarm eingesetzt, durch die die Nährstoffe direkt in den Verdauungstrakt gelangen.
Wann kommt die Therapie infrage? Betroffene können eine Ernährungssonde erhalten, wenn sie ihre Nahrung nicht mehr normal über den Mund zu sich nehmen können, ihre Verdauung aber normal funktioniert. Sie ist auch dann eine Option, wenn die Krebstherapie voraussichtlich die Nahrungsaufnahme eines Patienten oder einer Patientin erschweren wird.
So läuft die Therapie ab: Eine Ernährungssonde besteht aus einem Kunststoffschlauch, der meist in den Magen gelegt wird. Bei Magenproblemen kann er auch direkt in den Dünndarm gelegt werden. Die Sonde kann auf 2 Wegen in den Körper eingeführt werden:
- durch die Nase: Dabei wird der Schlauch durch Nase, Rachen und Speiseröhre in den Magen geführt.
- durch die Haut: Dabei wird der Schlauch durch die Bauchwand direkt in den Magen geführt.
Durch den Schlauch wird eine spezielle Nährstofflösung in den Magen oder Dünndarm geleitet. Sie wird auch als Sondennahrung bezeichnet.
Welche Nebenwirkungen sind möglich? Erhalten Patientinnen und Patienten eine Magensonde durch die Nase, kann das die Schleimhaut reizen und Nasenbluten auslösen. Liegt eine Sonde länger, kann es zu Entzündungen etwa der Nasennebenhöhlen kommen. Außerdem kann die Sonde verstopfen.
Bei einer Sonde durch die Bauchwand können Infektionen an der Einstichstelle auftreten. Darüber hinaus sind Verdauungsprobleme, etwa Übelkeit und Erbrechen, mögliche Nebenwirkungen.
Ernährung über Infusionen
Bei einer sogenannten parenteralen Ernährung erhalten Patientinnen und Patienten Infusionen aus Wasser und Nährstoffen direkt in die Blutbahn.
Wann kommt die Therapie infrage? Infusionen können Betroffene bekommen, wenn sie Nährstoffe weder über den Mund noch über den Magen oder den Darm aufnehmen können. Wenn eine ausreichende Ernährung über den Mund und/oder eine Ernährungssonde möglich ist, erhalten Patientinnen und Patienten in der Regel keine zusätzlichen Infusionen.
So läuft die Therapie ab: Die Nährstofflösungen werden Patientinnen und Patienten in eine Vene gespritzt. Ist absehbar, dass die Ernährungstherapie länger dauert, kann auch ein Dauerkatheter gelegt oder ein Port verwendet werden.
Welche Nebenwirkungen sind möglich? Bei dieser Ernährungsform kann ein erhöhtes Risiko für Infektionen bestehen – etwa, wenn Keime durch die Infusionsschläuche in den Körper eindringen. Außerdem kann sie den Stoffwechsel stören und die Funktion der Leber beeinträchtigen.
Kostenübernahme von Ernährungstherapien
Krankenkassen übernehmen in der Regel die Kosten für enterale und parenterale Ernährungstherapien und manchmal auch für Trinknahrung. Voraussetzung ist, dass die Therapie medizinisch notwendig ist, also der Nährstoffbedarf nicht mehr über die normale Ernährung gedeckt werden kann. Dann können Ärztinnen und Ärzte eine Ernährungstherapie verordnen.
Die Kosten für Nahrungsergänzungsmittel übernehmen die Krankenkassen meist nicht.
Patientinnen und Patienten sollten frühzeitig mit ihrer Ärztin oder ihrem Arzt besprechen, welche Therapieformen von ihrer Krankenkasse übernommen werden. Sie können sich dazu sowie zu Zuzahlungen auch direkt bei Ihrer Krankenkasse informieren.
Appetitlosigkeit: Was Sie selbst tun können

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Nebenwirkungen einer Krebstherapie wie Übelkeit oder Schmerzen beim Essen können den Appetit "verderben". Patientinnen und Patienten haben aber Möglichkeiten, selbst etwas bei Appetitlosigkeit zu tun.
Folgende Tipps können Sie bei Appetitlosigkeit ausprobieren:
- gehaltvoll essen: Haben Krebserkrankte nur wenig Appetit, können sie ihre Lebensmittel und Gerichte zum Beispiel mit Sahne, Butter, Öl, Zucker oder Honig anreichern. Kalorien- und eiweißreiche Kost sowie Trinknahrung als Ergänzung können helfen, selbst mit kleinen Portionen ausreichend Nährstoffe aufzunehmen.
- Essen attraktiv aufbereiten: Manchmal hilft es, Speisen hübsch anzurichten. Auch ein schönes Ambiente oder Gesellschaft können Ihnen helfen, wieder mehr Lust auf Essen zu bekommen.
- große Teller verwenden: Auf großen Tellern wirken Portionen überschaubar und leichter zu bewältigen.
- Ablenkung vom Essen: Manchen Betroffenen fällt es hingegen leichter, Nahrung zu sich zu nehmen, wenn das Essen nicht im Mittelpunkt steht. Dann kann es helfen, "nebenbei", etwa beim Fernsehen, kleine Portionen anzubieten. Darüber hinaus kann Lüften Essensgerüche vertreiben.
- Appetit anregen: Manchen Personen helfen schmackhafte Gerichte, wieder Appetit zu bekommen. Dazu können Sie kräftige Gemüse- oder Fleischbrühe, Kräuter oder intensive Gewürze wie Schnittlauch, Ingwer oder Zimt ausprobieren. Auch ein Spaziergang vor dem Essen kann appetitanregend wirken.
- flexible Essenszeiten: Essen Sie immer dann, wenn Sie Lust haben – unabhängig von üblichen Essenszeiten. Ist Ihr Hunger nur klein, können Sie auch viele kleine Portionen über den Tag verteilt zu sich nehmen.
- von Konventionen lösen: Wenn Sie morgens Lust auf warmes Essen haben und mittags nur Müsli mögen, ist das ok – auch wenn es erstmal unüblich oder ungewohnt ist.
Achtung
Haben Sie auffällig an Gewicht verloren? Oder bemerken Sie eine nachlassende Muskelkraft? Dann sollten Sie sich an Ihre Ärztin oder Ihren Arzt wenden. Denn: Probleme wie Mangelernährung bei Krebs können Sie nicht selbst therapieren.

Bild: © Klaus Nielsen, Pexels
Welche Maßnahmen hilfreich sind, ist von Patientin zu Patient verschieden. Manchmal braucht es auch etwas Zeit, herauszufinden, welche Tipps gut funktionieren. Dazu können Sie zum Beispiel mit verschiedenen Konsistenzen und Temperaturen von Speisen experimentieren.
Wichtig zu wissen: Solche Maßnahmen aus der Praxis sind Erfahrungswerte. Ihre Wirksamkeit ist nur unzureichend in wissenschaftlichen Studien untersucht. Welche der Tipps Ihnen persönlich weiterhelfen, lässt sich daher vorab nicht sicher sagen.
Weitere Unterstützung bekommen
Andere Betroffene können praktische Tipps geben, was ihnen geholfen hat, mit Appetitlosigkeit umzugehen. Viel Erfahrung liegt beispielsweise in Selbsthilfegruppen vor, die auf verschiedene Krebsarten spezialisiert sind.
Eine Zusammenstellung von Selbsthilfegruppen – auch aufgeteilt nach Krebsarten – finden Sie unter Krebs: Selbsthilfegruppen und Patientenverbände.
Viele Informationen und Tipps bietet auch die Internetseite www.was-essen-bei-krebs.de.
Detailwissen: Ernährung in der letzten Lebensphase
Wenn eine Krebserkrankung nicht mehr heilbar ist, können Erkrankte trotzdem weitere Behandlungen bekommen: etwa von Nebenwirkungen oder belastenden Symptomen. Fachleute sprechen auch von palliativen Therapien. Ziel ist dabei vor allem, die Lebensqualität von Betroffenen zu erhalten. Auch dazu kann gehören, die Ernährung weiter zu beobachten und bei Problemen möglicherweise eine Ernährungstherapie zu beginnen.
Persönliche Bedürfnisse berücksichtigen
Am Lebensende stehen die Wünsche eines Patienten oder einer Patientin im Mittelpunkt.
Wichtig zu wissen: In der Regel klären Ihre Ärztinnen und Ärzte Sie über die Möglichkeiten zur künstlichen Ernährung auf – Sie entscheiden jedoch selbst, wie Sie ernährt werden möchten. Für den Fall, dass Sie ihre Wünsche künftig möglicherweise nicht mehr äußern können, können Sie vorab eine Patientenverfügung ausfüllen.
Oft ist zum Beispiel eine Ernährungstherapie am Lebensende nicht mehr sinnvoll, sie kann Patientinnen und Patienten sogar eher belasten. Behandlungen orientieren sich daher am Willen und der Lebensqualität der Betroffenen.
Manche Patientinnen und Patienten verspüren am Lebensende fast gar keinen Hunger mehr und möchten nur noch sehr wenig essen und trinken. Diesen Wunsch zu respektieren kann auch für Angehörige eine schwierige Situation sein. Hilfe und Unterstützung in dieser Phase bieten zum Beispiel:
Zum Weiterlesen
Mehr über die Versorgung bei schwerer Krankheit lesen Sie im Text Palliative Versorgung: Organisation, Ansprechpartner, rechtliche Informationen. Im Abschnitt "Patientenverfügung, Vorsorgevollmacht, Betreuungsverfügung" erfahren Sie, wie Patientinnen und Patienten ihren Willen zu medizinischen Maßnahmen festhalten können – auch zum Thema künstliche Ernährung.
Weitere Informationen und Anlaufstellen finden Sie außerdem auf unseren Seiten zu Krankheitsverarbeitung bei Krebs: Hilfe für Betroffene und Angehörige.
Quellen und Links für Interessierte und Fachkreise
Informationen zu den für die Erstellung des Textes genutzten Quellen sowie nützliche Links, zum Beispiel zu Patientenleitlinien, sind in der Übersicht zur Ernährung bei Krebs aufgeführt. Im Folgenden findet sich eine Auswahl weiterer Quellen:
Leitlinien zur Ernährung
Volkert D, Bauer J. M, Frühwald T, Gehrke I, Lechleitner M, Lenzen-Großimlinghaus R, Wirth R, Sieber C. und das DGEM Steering Committee. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) in Zusammenarbeit mit der GESKES, der AKE und der DGG. Klinische Ernährung in der Geriatrie. Aktuel. Ernahrungsmed. 2013;38(03): e1–e48. doi: 10.1055/s-0033-1343169.
Valentini L et al. DGEM-Leitlinie Klinische Ernährung. Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM). DGEM-Terminologie in der Klinischen Ernährung. Aktuel. Ernahrungsmed. 2013 Apr;38(02):97–111. doi: 10.1055/s-0032-1332980.
Weimann A, Breitenstein S, Breuer J. P, Gabor S. E, Holland-Cunz S, Kemen M, Längle F, Rayes N, Reith B, Rittler P, Schwenk W, Senkal M. und das DGEM Steering Committee. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) in Zusammenarbeit mit der GESKES, der AKE, der DGCH, der DGAI und der DGAV. Klinische Ernährung in der Chirurgie. Aktuel. Ernahrungsmed. 2013;38: e155–e197. doi: 10.1055/s-0033-1359887.
Elke G et al. DGEM-Leitlinie: "Klinische Ernährung in der Intensivmedizin". Aktuel. Ernahrungsmed. 2018; 43: 341–408. doi: 10.1055/a-0713-8179.
Leitlinien zur palliativen Versorgung
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Palliativmedizin für Patienten mit einer nicht-heilbaren Krebserkrankung, Langversion, 2.2, 2020, AWMF-Registernummer: 128/001OL (Stand 09/2020, aufgerufen am 16.03.2023)
Deutsche Gesellschaft für Palliativmedizin, Sektion Pflege (2014): Pflegeleitlinie Ernährung und Flüssigkeit in der letzten Lebensphase (Stand 06/2014, aufgerufen am 16.03.2023)
Fachartikel (Auswahl)
Baiu I, Spain DA. Parenteral Nutrition. JAMA. 2019 Jun 4;321(21):2142. doi: 10.1001/jama.2019.4410.
Bozzetti F, Cozzaglio L, Biganzoli E, Chiavenna G, De Cicco M, Donati D, Gilli G, Percolla S, Pironi L. Quality of life and length of survival in advanced cancer patients on home parenteral nutrition. Clin Nutr. 2002 Aug;21(4):281-8. doi: 10.1054/clnu.2002.0560.
Erickson N, Hübner J, von Grundherr J. Mangelernährung in der Onkologie. Ursachen, Folgen und Bedeutung der Ernährungstherapie. ErnährungsUmschau. 12/2018: M686–M694. doi: 10.4455/eu.2018.049.
Flecks C, Wittenberg K. Kostenübernahme bei unterstützenden Maßnahmen in der Krebsbehandlung. Forum. 2019;34:445–451. doi: 10.1007/s12312-019-00665-2.
Gaser E, Meissner W. European Society for Clinical Nutrition and Metabolism. Ernährung und Flüssigkeitsmanagement in der Palliativmedizin. Anaesthesist. 2012 Jan;61(1):63-8. doi: 10.1007/s00101-011-1968-y.
Gliwska E, Guzek D, Przekop Z, Sobocki J, Głąbska D. Quality of Life of Cancer Patients Receiving Enteral Nutrition: A Systematic Review of Randomized Controlled Trials. Nutrients. 2021 Dec 19;13(12):4551. doi: 10.3390/nu13124551.
Lewis SR, Schofield-Robinson OJ, Alderson P, Smith AF. Enteral versus parenteral nutrition and enteral versus a combination of enteral and parenteral nutrition for adults in the intensive care unit. Cochrane Database Syst Rev. 2018 Jun 8;6(6):CD012276. doi: 10.1002/14651858.CD012276.pub2.
Sowerbutts AM, Lal S, Sremanakova J, Clamp A, Todd C, Jayson GC, Teubner A, Raftery AM, Sutton EJ, Hardy L, Burden S. Home parenteral nutrition for people with inoperable malignant bowel obstruction. Cochrane Database Syst Rev. 2018 Aug 10;8(8):CD012812. doi: 10.1002/14651858.CD012812.pub2.