- Patienten mit Darmkrebs stehen nach der ersten Therapie eine Reihe von Unterstützungsangeboten offen: Sie sollen helfen, Krankheits- oder Therapiefolgen zu mindern und mit Belastungen umzugehen.
- Dazu zählen medizinische Rehabilitationsmaßnahmen. Die "Reha" ist stationär in einer geeigneten Klinik oder ambulant von zu Hause aus möglich.
- Daran schließt sich die Phase der Nachsorge an, meist über mehrere Jahre. Sie dient dazu, eventuelle Spätfolgen zu behandeln und einen Rückfall oder ein Fortschreiten der Erkrankung zu erkennen.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Rehabilitation: Hilfe bei der Rückkehr in den Alltag
Zum Weiterlesen
Krebserkrankung und Therapie hinterlassen bei den meisten Betroffenen ihre Spuren: Viele Patientinnen und Patienten sind nach einer Operation noch körperlich eingeschränkt. Nicht wenige sind unsicher, was sie essen dürfen und was nicht, ausgewogene Ernährung ist für sie schwierig.
Andere Betroffene haben einen künstlichen Darmausgang - ein Stoma - bekommen und müssen den Umgang damit erst lernen. Auch seelische Belastungen können die Lebensqualität einschränken.
Um den gewohnten Alltag wieder meistern zu können, haben die meisten Krebspatientinnen und -patienten Anspruch auf Rehabilitationsmaßnahmen. Jüngeren Erkrankten soll eine Rehabilitation möglichst die Rückkehr in den Beruf erleichtern. Ältere sollen, soweit es geht, ihre Selbständigkeit bewahren oder wiedererlangen.
Was passiert bei einer Reha?

Bild: © Krebsinformationsdienst, DKFZ; Tobias Schwerdt
Zur "Reha" gehören deshalb Angebote wie Physiotherapie, Bewegungstraining oder eine auf die persönliche Situation zugeschnittene Ernährungsberatung. Eine psychologische Beratung kann helfen, die Erkrankung seelisch so gut wie möglich zu bewältigen. Auch der Kontakt zu anderen Betroffenen trägt dazu bei, sich auf die neue Situation einzustellen.
Während einer medizinischen Rehabilitation kann auch eine eventuell noch notwendige Therapie durchgeführt oder fortgeführt werden, zum Beispiel eine Chemotherapie.
Auch die Klärung sozialrechtlicher Fragen ist in dieser Zeit wichtig, spätestens aber dann, wenn absehbar ist, dass die "Krankschreibung" bald ausläuft. Hat die Erkrankung die Gesundheit stark beeinträchtigt? Stellt sich auch nach der Reha die Frage, wie man alleine zuhause zurechtkommen soll? Dann kann man gemeinsam mit den Ärzten und Fachleuten für Sozialrecht klären, welche Unterstützung möglich ist.
Ein weiteres Beispiel ist die Rückkehr in den Beruf. Ob und wann man nach einer Darmkrebserkrankung wieder arbeiten kann, hängt stark von der persönlichen Situation ab: zum Beispiel vom Ausmaß der Erkrankung und vom Beruf, den man ausübt. Mit den behandelnden Ärzten kann man sich beraten, wann man voraussichtlich wieder arbeiten kann, und welche Einschränkungen kurz- und langfristig bestehen könnten.
Zu den Themen gehören dann zum Beispiel Angebote, die den Wiedereinstieg ins Berufsleben erleichtern oder eine eventuell notwendige berufliche Umorientierung ermöglichen sollen. Ein Beispiel ist die sogenannte stufenweise Wiedereingliederung: Sie ermöglicht, dass man eine Zeitlang nur stundenweise arbeitet, statt gleich wieder voll einzusteigen. Oder es werden notwendige Hilfsmittel für den Arbeitsplatz bezuschusst. Auch die Anerkennung einer Schwerbehinderung ist bei Darmkrebspatientinnen und -patienten möglich.
Wann kann man eine "Reha" machen?
Für viele Patientinnen und Patienten folgt eine solche Maßnahme direkt auf die erste Behandlung, also zum Beispiel die Darmkrebsoperation, oder sie beginnt nach Bestrahlung oder Chemotherapie. Man bezeichnet sie deshalb auch als Anschlussrehabilitation oder Anschlussheilbehandlung. Ist eine Rehabilitation direkt nach der ersten Behandlung nicht möglich, kann man eine medizinische Reha auch später innerhalb des ersten Jahres nach Abschluss der Behandlung beginnen. Die berufliche Reha beginnt, wenn die körperliche und psychische Belastbarkeit dazu ausreicht.
Muss man eine solche Maßnahme wahrnehmen? Nein: Eine Pflicht zur Teilnahme besteht nicht. Bevor man sich dagegen entscheidet, sollte man aber mit den behandelnden Ärzten und der Kranken- oder Rentenversicherung über Vor- und Nachteile einer Rehabilitation sprechen, und darüber, welche Konsequenzen es haben kann, keine Reha in Anspruch zu nehmen.
Wo findet die Maßnahme statt?
Eine medizinische Rehabilitation kann entweder stationär erfolgen oder auch ambulant, also von zu Hause aus. Auf die stationäre Rehabilitation von Darmkrebserkrankten sind Kliniken und Reha-Zentren spezialisiert, die dafür eine besondere Zulassung besitzen. Daher ist man in der Wahl der Einrichtung nicht ganz frei, sondern erhält die Möglichkeiten von der Versicherung aufgezeigt.
Für die ambulante Reha gibt es bisher vergleichsweise wenige solcher Angebote in Deutschland. Ob eine ambulante Rehabilitation möglich ist, hängt von verschiedenen Faktoren ab: zum Beispiel vom Allgemeinzustand Betroffener und davon, ob sie die Versorgung zu Hause und die Wege zur Therapie voraussichtlich gut bewältigen können.
Für Patientinnen und Patienten in fortgeschrittenem Alter, die eventuell zusätzliche Begleiterkrankungen haben, muss die Rehabilitation individuell angepasst werden. Hier sind eine gute Beratung und die Auswahl einer geeigneten Einrichtung besonders wichtig, die bei Bedarf auch Pflegeleistungen übernehmen kann.
Wer finanziert die Reha?
Zum Laden und Ausdrucken
Die Kosten für medizinische Rehabilitationsmaßnahmen trägt je nach Situation die Krankenversicherung und/oder die Rentenversicherung. Für gesetzlich Versicherte ist einheitlich geregelt, welche Ansprüche bestehen und wer jeweils zuständig ist. Für Beihilfeberechtigte gibt es vergleichbare Regelungen. Bei privat Versicherten gilt dagegen allein der jeweils abgeschlossene Vertrag.
Wer hilft bei der Beantragung?
Welche Maßnahmen sinnvoll sind, welche Ansprüche bestehen und wo es geeignete Einrichtungen gibt, lässt sich meist schon während des Klinikaufenthaltes klären. Wichtige Ansprechpartner sind die behandelnden Ärzte. Sie können die Situation der oder des Betroffenen und den Umfang der notwendigen Unterstützung am besten einschätzen. Die Kliniksozialdienste stehen als Ansprechpartner für sozialrechtliche Fragen bereit und helfen bei Bedarf auch bei der Antragstellung.
Patientinnen und Patienten, die die stationäre Therapie schon beendet haben oder von vornherein außerhalb einer Klinik von niedergelassenen Ärzten betreut werden, wenden sich am besten an ihren Reha-Versicherungsträger, also zum Beispiel die Renten- oder Krankenversicherung. Formulare für einen Rehabilitationsantrag erhält man auch auf der Internetseite der Deutschen Rentenversicherung unter www.deutsche-rentenversicherung.de, der Antrag muss an den eigenen Versicherungsträger geschickt werden.
Beraten lassen können sich Betroffene und ihre Angehörigen zudem bei den regionalen Krebsberatungsstellen. Eine Liste der Angebote führt der Krebsinformationsdienst unter "Psychosoziale Krebsberatungsstellen". Die ergänzende unabhängige Teilhabeberatung (EUTB) (www.teilhabeberatung.de) kann ebenfalls als Ansprechpartner beratend hinzu gezogen werden.
- Weitere Informationen zur Rehabilitation bieten auch die Deutsche Rentenversicherung unter www.deutsche-rentenversicherung.de/DRV/DE/Reha/Medizinische-Reha/Onkologische-Reha/onkologische-reha.html und das Bundesministerium für Gesundheit unter www.bundesgesundheitsministerium.de/themen/krankenversicherung/leistungen/rehabilitation.html.
Nachsorge: Längerfristige medizinische Betreuung
Nachsorge - für jeden notwendig?
Fachleute empfehlen den meisten Darmkrebspatienten eine regelmäßige Nachsorge. Ob man das Angebot wahrnehmen möchte, entscheidet man selbst. Betroffene sollten Vor- und Nachteile mit ihren Ärzten besprechen.
Nach der Therapie gibt es für Darmkrebspatientinnen und -patienten das Angebot einer regelmäßigen medizinischen Betreuung. Dieses Nachsorgeprogramm soll helfen, eventuelle Folgen der Erkrankung oder der Therapie zu erkennen und zu behandeln. Für Betroffene, bei denen eine Heilung der Erkrankung wahrscheinlich ist, geht es auch darum, einen eventuellen Rückfall möglichst frühzeitig zu erkennen.
Neben medizinischen Aspekten spielen aber auch psychosoziale Themen eine Rolle, von der Krankheitsbewältigung bis hin zu Problemen im Alltag. Darüber hinaus erfahren Betroffene während der Arzttermine, was sie selbst tun können, um Beschwerden zu lindern und ihre Lebensqualität zu verbessern.
Bei Bedarf kann der Arzt Kontakt zu anderen Fachleuten herstellen, etwa Psychoonkologen, Ernährungsberatern, Stomaberatern oder Physiotherapeuten.
Wie sieht es bei Patientinnen und Patienten mit einer weiter fortgeschrittenen Darmkrebserkrankung aus? Sie werden in der Regel sowieso engmaschig medizinisch betreut, bei ihnen handelt es sich nicht um eine Nachsorge im eigentlichen Sinn. Feste Nachsorgepläne sind für sie ebenfalls nicht geeignet. Bei ihnen orientiert sich der Ablauf vielmehr ausschließlich an der individuellen Situation.
Wer führt die Nachsorge durch?
Zum Weiterlesen
Die Nachbetreuung kann zum Beispiel die Ambulanz der Klinik übernehmen, in der man behandelt wurde. Alternativ können niedergelassene Ärzte die Nachsorge durchführen, die auf das Fachgebiet Gastroenterologie und die Betreuung von Krebspatienten spezialisiert sind. Sie überweisen bei Bedarf zu weiteren Fachärzten.
Sind Klinik oder Facharzt nicht am Wohnort, ist es sinnvoll, zusätzlich Ansprechpartner in der näheren Umgebung mit einzubeziehen. Dafür kommt beispielsweise der Hausarzt in Frage. Er sollte dann aber entsprechende Informationen zur geplanten Nachsorge und Weiterbehandlung von den beteiligten Fachärzten erhalten.
Betroffene sollten am besten noch vor Ende der intensiven Erstbehandlung klären, welcher Arzt ihr erster Ansprechpartner ist und wo die Nachbetreuung stattfindet. Dann gibt es später keine Unsicherheiten, an wen man sich wenden kann.
Wie häufig finden Nachsorgeuntersuchungen statt?
Wichtig
Treten zwischen den Nachsorgeuntersuchungen Beschwerden auf, dann sollten Sie nicht bis zum nächsten Termin warten, sondern gleich zum Arzt gehen.
Wie häufig Patientinnen und Patienten zur Nachsorge gehen sollten und welche Untersuchungen dabei gemacht werden, hängt von verschiedenen Faktoren ab: Dazu gehören das Krankheitsstadium und damit das Rückfallrisiko. Auch, wie lange die Behandlung zurückliegt, spielt eine Rolle.
Patientinnen und Patienten mit frühen Tumoren, die sich noch nicht in die äußere Schicht der Darmwand oder in umliegende Lymphknoten ausgebreitet haben (UICC I), benötigen in der Regel keine intensive und umfängliche Nachsorge nach der Operation. Ihr Rückfallrisiko ist nur sehr gering. Fachleute empfehlen ihnen aber eine regelmäßige Darmspiegelung:
- anfangs nach 6 Monaten – falls sie vor der Operation nicht stattgefunden hat – oder nach 1 Jahr,
- dann im Abstand von 5 Jahren.
Der Grund für diese Empfehlung: Wenn man schon einmal Darmkrebs hatte, gilt das Risiko als erhöht, an einer anderen Stelle im Darm erneut einen Tumor zu entwickeln – also keinen Rückfall, sondern einen zweiten, unabhängig entstandenen Krebs.
Allen anderen Betroffenen nach einer Operation empfehlen Fachleute eine regelmäßige Nachsorge:
- In der ersten Zeit finden die Termine häufiger statt: alle 6 Monate in den ersten 2 Jahren,
- danach jährlich bis zum 5. Jahr.
Der Grund: Innerhalb der ersten beiden Jahre ist die Wahrscheinlichkeit eines Rückfalls statistisch gesehen am höchsten und sinkt dann langsam. Ein solches sogenanntes Rezidiv nach mehr als fünf Jahren ist nur selten. Nach dieser Zeit bleibt aber auch für diese Betroffenen die 5-jährliche Koloskopie zur Erkennung von eventuellen Zweittumoren wichtig.
Patientinnen und Patienten mit Rektumkarzinom, die sich nach der Vorbehandlung gegen eine Operation entscheiden, werden besonders engmaschig überwacht:
- Im 1. Jahr finden die Termine nach 4, 6, 8 und 12 Monaten statt,
- im 2. bis 5. Jahr alle 6 Monate.
Welche Untersuchungen macht der Arzt?

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Für alle Patientinnen und Patienten wichtig ist das Gespräch mit dem Arzt über Beschwerden und Probleme – egal, ob sie durch die Erkrankung oder die Therapie verursacht wurden und ob es sich um körperliche, psychische oder soziale Probleme handelt.
Die meisten medizinischen Tests, die der Arzt danach durchführt, kennen Betroffene schon aus der Früherkennung und der Zeit der Abklärung von Beschwerden.
Für alle Patientinnen und Patienten nach einer Operation gilt:
- Zum Nachsorgetermin gehört eine gründliche körperliche Untersuchung.
- Hinzu kommt die Bestimmung des Tumormarkers CEA (englisch: carcino-embryonic antigen) im Blut: Ein Anstieg des Markers kann einen Rückfall anzeigen. Allerdings geben nicht alle Darmtumoren CEA ins Blut ab - und der Marker kann auch durch andere Auslöser steigen. Eine Veränderung ist deshalb nur ein erster Hinweis und muss weiter untersucht werden. Die Bestimmung weiterer Blutwerte empfehlen Experten dagegen nicht, da andere Verfahren aussagekräftiger sind.
- Eine Ultraschalluntersuchung des Bauchraums soll zeigen, ob sich Lebermetastasen gebildet haben. Sie wird empfohlen, weil sie einfach durchzuführen ist und nicht belastet. Prinzipiell möglich wären auch andere bildgebende Verfahren, etwa eine Computertomographie. Fachleute empfehlen sie aber nicht, da sich in Studien keine messbaren Vorteile für Patienten zeigten, sie aber mit einer Strahlenbelastung verbunden ist.
- Das wichtigste Verfahren zur Erkennung eines Rückfalls oder eines Zweittumors im Darm bleibt die Darmspiegelung. Sie ist allerdings nicht bei jedem Nachsorgetermin notwendig. Die meisten Betroffenen haben bereits vor der Operation eine vollständige Koloskopie erhalten. War dies zum Beispiel wegen eines Darmverschlusses nicht möglich, sollte innerhalb von 6 Monaten nach dem Eingriff eine Darmspiegelung erfolgen – ansonsten nach einem Jahr. Danach kann die Untersuchung in größeren zeitlichen Abständen wiederholt werden. Als üblich gelten 5 Jahre, wenn keine weiteren Polypen, erneute Tumoren oder sonstige Hinweise auf eine Erkrankung auftreten.
Zum Weiterlesen
Für Patientinnen und Patienten mit Enddarmkrebs gilt zusätzlich:
- Bei Betroffenen mit einem sogenannten Rektumkarzinom sind auch Verfahren möglich, mit denen Ärzte nur die letzten Darmabschnitte einsehen können. Dazu gehören die Sigmoidoskopie und die starre Rektoskopie: Beide Methoden sind Spiegelungen des letzten Darmabschnittes. Sie bieten aber nicht die gleiche Sicherheit wie eine vollständige Koloskopie, da ein Restrisiko für erneute Tumoren auch in anderen Darmabschnitten besteht.
- Hinzukommen können für Betroffene mit Enddarmkrebs Röntgenaufnahmen des Brustkorbs. Sie werden einmal im Jahr angefertigt und dienen der Erkennung von eventuellen Metastasen in der Lunge.
- Besteht der Verdacht eines örtlichen Rückfalls, können die Ärzte auch eine sogenannte Endosonographie durchführen, eine Ultraschalluntersuchung "von innen" über den Darm.
Besondere Nachsorgeempfehlungen gelten für Patientinnen und Patienten mit erblichem Darmkrebs. Sie richten sich nach der Art ihrer Erkrankung und der Therapie, die sie erhalten haben. Betroffene sollten mit ihren Ärzten besprechen, was in ihrer Situation sinnvoll ist.
Für Patientinnen und Patienten mit Enddarmkrebs, die nicht operiert wurden, gilt:
- Neben der gründlichen körperlichen Untersuchung und einer Rekto-Sigmoidoskopie erhalten sie eine Kernspintomographie.
- Hinzu kommt eine Computertomographie von Bauch und Brust.
Für Betroffene mit Darmpolypen: Nachsorge auch nach Krebsvorstufen?
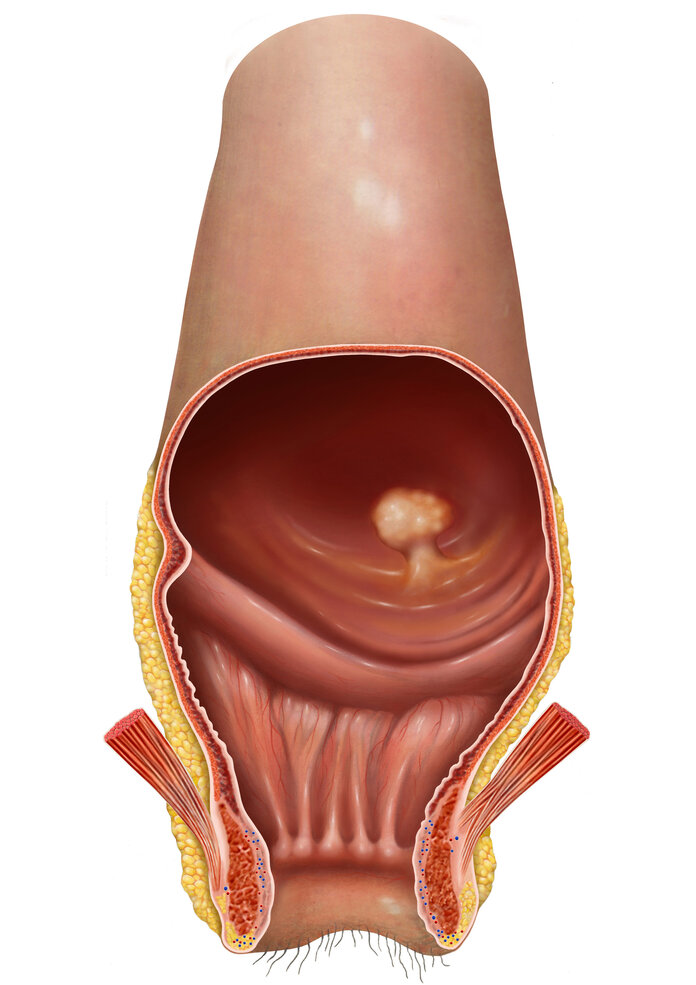
Bild: © MediDesign Frank Geisler
Was gilt für Betroffene, bei denen die Ärztin oder der Arzt während einer Darmspiegelung Polypen, mögliche Krebsvorstufen oder Frühformen von Krebs entdeckt und entfernt hat? Da es sich bei ihnen nicht um eine behandlungsbedürftige Krebserkrankung handelt, ergibt sich für sie kein Anspruch auf eine Rehabilitation. Fachleute empfehlen ihnen aber regelmäßige Kontroll-Untersuchungen, also eine Nachsorge.
Für sie spielt vor allem die erneute Darmspiegelung eine Rolle. In welchen Zeitabständen sie durchgeführt wird, hängt davon ab, wie groß die entfernten Polypen waren, wie viele gefunden wurden und wie weit sie sich als Krebsvorstufe bereits in Richtung eines bösartigen Tumors entwickelt hatten.
Die genauen Zeitabstände der Untersuchungen erfahren Betroffene vom Arzt: meist sind das drei bis fünf Jahre, je nach Risiko eventuell auch weniger. Finden sich bei der nächsten Kontrolluntersuchung keine weiteren Krebsvorstufen, dann kann der Zeitabstand der folgenden Untersuchungen individuell auch größer sein.
- Mehr zu den verschiedenen Polypenarten und ihrem Krebsrisiko lesen Interessierte im Text "Darmkrebs: Befunde verstehen" im Abschnitt "Darmpolypen".
Wie sieht es mit Veränderungen der Darmschleimhaut aus, die an der Grenze zum tatsächlichen Karzinom stehen? Hatte sich bei der feingeweblichen Untersuchung herausgestellt, dass der Darmpolyp nicht mehr gutartig war, sondern bereits ein frühes Karzinom enthielt (T1), dann sind engmaschigere Kontrollen notwendig: Fachleute empfehlen Betroffenen eine erneute Darmspiegelung nach einem halben Jahr und, wenn sich kein weiterer auffälliger Befund ergibt, wieder nach drei Jahren. Erst dann sollte der Abstand größer sein, so die aktuellen Leitlinien.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Leitlinien
Die medizinische S3-Leitline für die Früherkennung, Diagnostik, Therapie und Nachsorge des kolorektalen Karzinoms ist im Internet als PDF-Dokument abrufbar unter www.awmf.org/leitlinien/detail/ll/021-007OL.html. Sie wurde zuletzt im Januar 2019 überarbeitet. Sie wird verantwortet von der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten (DGVS) sowie weiteren Fachgesellschaften. In der Leitlinie wird auch eingegangen auf die Wichtigkeit von Rehabilitation und Nachsorge für Patienten mit kolorektalem Karzinom. Abrufbar sind eine Kurz- und eine Langfassung für Fachkreise sowie weitere Dokumente zum Thema.
Die Europäische Gesellschaft für medizinische Onkologie (European Society for Medical Oncology, ESMO, www.esmo.org) publiziert mehrere Leitlinien zum Thema Gastrointestinale Tumoren in englischer Sprache. Sie sind im Internet abrufbar unter www.esmo.org/Guidelines/Gastrointestinal-Cancers.
Sozialrechtliche Fragen
Die Deutsche Rentenversicherung bietet für Experten weitere Informationen zur Rehabilitation gesetzlich Versicherter und verwandten Fragen unter https://www.deutsche-rentenversicherung.de/Schwaben/DE/Presse-und-Fachinformationen/Experten/experten_node.html.
Die Deutsche Vereinigung für Soziale Arbeit im Gesundheitswesen bietet unter www.dvsg.org Hintergründe zu sozialrechtlichen Fragen.
Fachartikel
Die im Folgenden aufgeführten Artikel stellen eine Auswahl genutzter Quellen und Hintergrundinformationen dar. Fachveröffentlichungen liegen überwiegend in englischer Sprache vor, sie richten sich an vorinformierte Leser und sind meist nur über wissenschaftliche Bibliotheken oder kostenpflichtige Onlinedienste zugänglich.
Atkin W, Wooldrage K, Brenner A, Martin J, Shah U, Perera S, Lucas F, Brown JP, Kralj-Hans I, Greliak P, Pack K, Wood J, Thomson A, Veitch A, Duffy SW, Cross AJ. Adenoma surveillance and colorectal cancer incidence: a retrospective, multicentre, cohort study. Lancet Oncol. 2017 Apr 27. pii: S1470-2045(17)30187-0. doi: 10.1016/S1470-2045(17)30187-0. [Epub ahead of print]
Bouvier AM, Latournerie M, Jooste V, Lepage C, Cottet V, Faivre J. The lifelong risk of metachronous colorectal cancer justifies long-term colonoscopic follow-up. Eur J Cancer, 2008 Mar;44(4): p. 522-7. doi: 10.1016/j.ejca.2008.01.007.
Cooper GS, Kou TD, Reynolds HL Jr., Receipt of guideline-recommended follow-up in older colorectal cancer survivors : a population-based analysis. Cancer. 2008 Oct 15;113(8):2029-37. doi: 10.1002/cncr.23823.
Duffy MJ, van Dalen A, Haglund C, Hansson L, Klapdor R, Lamerz R, Nilsson O, Sturgeon C, Topolcan O. Clinical utility of biochemical markers in colorectal cancer: European Group on Tumour Markers (EGTM) guidelines. Eur J Cancer, 2003. 39(6): p. 718-27. doi:10.1016/S0959-8049(02)00811-0
Duineveld LA, van Asselt KM, Bemelman WA, Smits AB, Tanis PJ, van Weert HC, Wind J. Symptomatic and Asymptomatic Colon Cancer Recurrence: A Multicenter Cohort Study. Ann Fam Med. 2016 May;14(3):215-20. doi: 10.1370/afm.1919.
Jeffery M, Hickey BE, Hider PN, See AM. Follow-up strategies for patients treated for non-metastatic colorectal cancer. Cochrane Database Syst Rev. 2016 Nov 24;11:CD002200.
Laubert T, Bader FG, Oevermann E, Jungbluth T, Unger L, Roblick UJ, Bruch HP, Mirow L. Intensified surveillance after surgery for colorectal cancer significantly improves survival. Eur J Med Res, 2010 Jan 29;15(1):25-30. doi:10.1186/2047-783X-15-1-25
Mokhles S, Macbeth F, Farewell V, Fiorentino F, Williams NR, Younes RN, Takkenberg JJ, Treasure T. Meta-analysis of colorectal cancer follow-up after potentially curative resection. Br J Surg. 2016 Sep;103(10):1259-68. doi: 10.1002/bjs.10233.
Nicholson BD, Shinkins B, Pathiraja I, Roberts NW, James TJ, Mallett S, Perera R, Primrose JN, Mant D. Blood CEA levels for detecting recurrent colorectal cancer. Cochrane Database Syst Rev. 2015 Dec 10;12:CD011134. doi: 10.1002/14651858.CD011134.pub2.
Pita-Fernández S, Alhayek-Aí M, González-Martín C, López-Calviño B, Seoane-Pillado T, Pértega-Díaz S. Intensive follow-up strategies improve outcomes in nonmetastatic colorectal cancer patients after curative surgery: a systematic review and meta-analysis. Ann Oncol. 2015 Apr;26(4):644-656. Epub 2014 Nov 19.
Rex DK, Kahi CJ, Levin B, Smith RA, Bond JH, Brooks D, Burt RW, Byers T, Fletcher RH, Hyman N, Johnson D, Kirk L, Lieberman DA, Levin TR, O'Brien MJ, Simmang C, Thorson AG, Winawer SJ. Guidelines for colonoscopy surveillance after cancer resection: a consensus update by the American Cancer Society and the US Multi-Society Task Force on Colorectal Cancer. Gastroenterology, 2006.130(6): p. 1865-71.
Rutter CM, Johnson EA, Feuer EJ, Knudsen AB, Kuntz KM, Schrag D. Secular trends in colon and rectal cancer relative survival. J Natl Cancer Inst. 2013 Dec 4;105(23):1806-13. doi: 10.1093/jnci/djt299.
Shinkins B, Nicholson BD, James T, Pathiraja I, Pugh S, Perera R, Primrose J, Mant D. What carcinoembryonic antigen level should trigger further investigation during colorectal cancer follow-up? A systematic review and secondary analysis of a randomised controlled trial. Health Technol Assess. 2017 Apr;21(22):1-60. doi: 10.3310/hta21220.
Wille-Jørgensen P, Syk I, Smedh K, Laurberg S, Nielsen DT, Petersen SH, Renehan AG, Horváth-Puhó E, Påhlman L, Sørensen HT. COLOFOL Study Group. Effect of More vs Less Frequent Follow-up Testing on Overall and Colorectal Cancer-Specific Mortality in Patients With Stage II or III Colorectal Cancer: The COLOFOL Randomized Clinical Trial. JAMA. 2018 May 22;319(20):2095-2103. doi: 10.1001/jama.2018.5623.