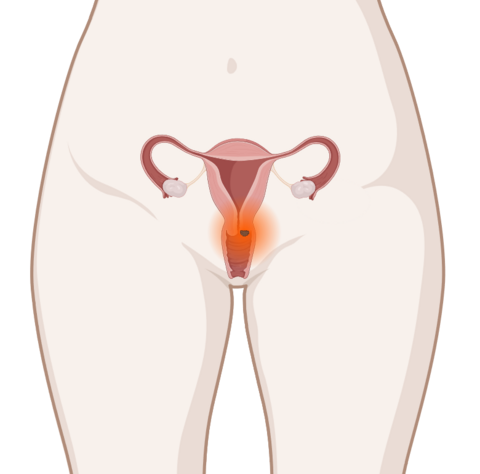
- Ein auffälliges Ergebnis beim Pap-Test kann bedeuten, dass Sie eine Krebsvorstufe haben. Es kann aber auch andere Ursachen haben, beispielsweise Entzündungen.
- Pap oder CIN: Wir erklären, was die verschiedenen Befunde bedeuten und wie es je nach Diagnose weitergeht.
- In diesem Text erfahren Sie auch, wie mögliche weiterführende Untersuchungen und Behandlungen ablaufen und welche Folgen sie haben. Dazu gehört zum Beispiel eine Scheidenspiegelung – die sogenannte Kolposkopie – oder eine Konisation.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Das Wichtigste zu "Pap" und "CIN" in Kürze
Für die Gebärmutterhalskrebs-Früherkennung untersuchen Frauenärztin oder Frauenarzt Zellen, die sie vom Gebärmutterhals abstreichen. Ist das Ergebnis dieses sogenannten Pap-Tests auffällig, dann bedeutet das, dass es Veränderungen am Gebärmutterhals gibt.
Wichtig: Ein auffälliges Ergebnis ist keine Krebsdiagnose! Für viele Veränderungen am Gebärmutterhals sind Entzündungen verantwortlich. Andere Befunde sind zunächst nur ein Hinweis darauf, dass das Risiko für Gebärmutterhalskrebs erhöht ist, weil Krebsvorstufen vorliegen. Was dahinter steckt, müssen Ärztinnen und Ärzte mit anderen Untersuchungen weiter abklären.
Bei Frauen über 35 Jahren kommt zum Pap-Test ein Test auf Humane Papillomviren (HPV-Test) hinzu. Das Ergebnis dieses Tests spielt ebenfalls eine Rolle dafür, wie es weitergeht.
Zum Weiterlesen
Gebärmutterhalskrebs: Früherkennungsuntersuchung
Zum Laden und Ausdrucken: Informationblatt "Gebärmutterhalskrebs-Früherkennung" (PDF)
Was bedeutet das Ergebnis des Pap-Tests?
Lexikon
Dysplasie: Zell- beziehungsweise Gewebeveränderung, die sich noch zurückbilden kann.
Ausgeprägte Dysplasien gelten als Krebsvorstufen.
Fachleute bezeichnen die Befunde mit römischen Ziffern von "Pap I" bis "Pap V".
- Pap I bedeutet "normale gesunde Zellen".
- Pap II sind leichte Zellveränderungen, aber kein Verdacht auf Krebsvorstufen oder Krebs.
- Pap III ist ein unklarer Befund, der weiter untersucht werden muss.
- Pap IIID bedeutet, dass Zellveränderungen vorliegen – sogenannte Dysplasien – aber kein Krebs.
- Pap IV bedeutet, dass Krebsvorstufen, Krebs im Frühstadium oder Krebs möglich sind. Die eigentliche Diagnose können Ärztinnen oder Ärzte erst nach weiteren Untersuchungen stellen.
- Pap V: Es wurden Zellen eines bösartigen Tumors nachgewiesen und eine Krebsdiagnose ist sehr wahrscheinlich.
Sind die Zellveränderungen nicht sehr ausgeprägt, bilden sie sich bei vielen Frauen von alleine zurück. Eine Behandlung ist zunächst nicht erforderlich. Wichtig sind dann aber weitere Kontrollen und gegebenenfalls ergänzende Tests. Dazu gehören zum Beispiel umfangreichere gynäkologische Untersuchungen als bei der normalen Früherkennung.
- Wie es je nach Befund weitergeht, lesen Sie im Abschnitt Abschnitt Pap-Befund: Bedeutung und Folgen.
CIN: Was bedeutet das?
CIN ist nicht gleich Krebs
Solche Veränderungen wachsen noch oberflächlich. Sie können von alleine ausheilen. Sie können aber auch weiter voranschreiten und zu Gebärmutterhalskrebs werden.
Wenn sich die Veränderungen nach einer angemessenen Wartefrist nicht zurückbilden oder die Zellen sehr stark verändert sind, dann entnehmen Ärztin oder Arzt eine Gewebeprobe aus dem verdächtigen Bereich. Im Unterschied zum Pap-Test werden dabei nicht einzelne Zellen untersucht, sondern ein Gewebestück. Damit lässt sich besser beurteilen, wie weit die Veränderungen fortgeschritten sind.
Die Probe entnehmen Ärztin oder Arzt bei einer Scheidenspiegelung (Kolposkopie). Sie wird anschließend im Labor untersucht. Es kann sein, dass die Diagnose dann "CIN" lautet. CIN bedeutet auf Deutsch "zervikale intraepitheliale Neoplasie".

Bild: Fernando Zhiminaicela, Pixabay
- CIN 1 steht für leichtere Zellveränderungen. Sie heilen relativ häufig von selbst wieder aus.
- CIN 2 sind mittelschwere Veränderungen. Auch hier sind noch spontane Heilungen ohne Behandlung möglich – wenn auch seltener.
- CIN 3 sind fortgeschrittene Krebsvorstufen. Es ist sehr wahrscheinlich, dass sich daraus ohne Behandlung Gebärmutterhalskrebs entwickelt. Eine spontane Rückbildung ist aber nicht ganz ausgeschlossen.
Wie es je nach Befund weitergeht, lesen Sie im Abschnitt CIN-Befund: Wie geht es weiter?
Handelt es sich nicht mehr um Vorstufen, sondern tatsächlich um Gebärmutterhalskrebs, der bereits in tiefere Gewebeschichten vorgedrungen ist? Dann stehen weitere Untersuchungen an, um abzuklären, wie weit sich der Krebs ausgebreitet hat und welche Behandlungsmöglichkeiten es gibt, mehr dazu in einem eigenen Text.
Fragen Sie uns!
Haben Sie Fragen zu Krebsvorstufen am Gebärmutterhals? Unsere Ärztinnen und Ärzte helfen Ihnen kostenlos weiter
- am Telefon täglich von 8 bis 20 Uhr unter 0800 420 30 40
- über ein datensicheres Kontaktformular oder per E-Mail an krebsinformationsdienst@dkfz.de
Pap-Befund: Bedeutung und Folgen
Die Abkürzung "Pap" steht für Test oder Befund nach George Papanicolaou. Dieser Arzt hatte die Untersuchung ursprünglich entwickelt. Hinzu kommen römische Ziffern von I bis V (gesprochen also zum Beispiel Pap 2 für Pap II).
Zusätzliche Buchstaben zeigen an, von welchem Gewebe die Veränderungen ausgehen:
- p steht dabei für Plattenepithelzellen der Schleimhaut,
- g für glandulär (Drüsenzellen),
- e für Endometriumzellen (aus dem Inneren der Gebärmutter) und
- x steht für "unklar".
Das bedeuten die Pap-Befunde im Einzelnen:
Pap 0: Test wiederholen
Das Ergebnis Pap 0 (Pap "Null") bedeutet, dass der Abstrich im Labor nicht beurteilbar war, in der Regel aus technischen Gründen.
- Der Abstrich sollte innerhalb von 3 Monaten bei einem neuen Untersuchungstermin wiederholt werden.
Pap I: Alles in Ordnung, Früherkennungsuntersuchung meist im normalen Intervall
Bei dem Ergebnis Pap I sehen die Zellen völlig gesund aus. Es handelt sich um einen unauffälligen, normalen Befund.
- Zur nächsten Krebsfrüherkennungsuntersuchung auf Gebärmutterhalskrebs muss man erst im normalen Intervall gehen. Das heißt: Frauen unter 35 nach 1 Jahr, Frauen ab 35 nach 3 Jahren.
Ausnahme: Ist der HPV-Test bei Frauen über 35 Jahren positiv, hat er also humane Papillomviren nachgewiesen? Dann sollten sich die betroffenen Frauen schon nach 12 Monaten kontrollieren lassen.
Pap II-a: Alles in Ordnung, gegebenenfalls Kontrolle wegen Auffälligkeiten in der Vorgeschichte
Der Befund Pap II-a bedeutet: Der aktuelle Befund ist zwar unauffällig. Allerdings war in der Vergangenheit schon einmal ein Befund auffällig.
- In diesem Fall entscheidet der Arzt oder die Ärztin individuell, wann die nächste Abstrichuntersuchung oder der nächste HPV-Test stattfinden sollte. Das hängt zum Beispiel davon ab, wie die Befunde in der Vergangenheit genau aussahen.
Pap II: Normalbefund trotz leichter Auffälligkeiten
Bei Pap II liegen einzelne, leicht auffällige, aber nicht stark veränderte Zellen vor. Es besteht kein Verdacht auf Krebs oder eine andere schwerwiegende Gewebeveränderung. Pap II gilt noch als "Normalbefund".
Fachleute können den Befund weiter unterteilen, je nachdem, von welchen Zellen die Auffälligkeit ausgeht: Pap II-p, Pap II-g oder Pap II-e.
Abhängig davon, wie alt die Frauen sind, wie stark die Zellen verändert sind und wie – bei über 35-Jährigen – das Ergebnis des HPV-Tests im Rahmen des Screenings ausgefallen ist, wird unterschiedlich vorgegangen.
- Der Arzt oder die Ärztin können Kontrollen im Routineintervall vorschlagen. Das bedeutet beispielsweise für Frauen ab 35 Jahren und negativem HPV-Test, dass die nächste Kontrolle nach 3 Jahren ansteht.
- Es kann aber auch sein, dass die Ärztin oder der Arzt zu kurzfristigeren Kontrollen rät. Das bedeutet dann, dass im Abstand von 6 oder 12 Monaten PAP-Abstriche und/oder HPV-Tests notwendig werden oder eine Scheidenspiegelung (Kolposkopie) innerhalb von 3 Monaten.
Wichtig zu wissen: Die Zellveränderungen können auch andere Ursachen haben.
- Besteht anhand des Zellbildes der Verdacht auf eine Entzündung oder einen Hormonmangel? Dann kann die Ärztin oder der Arzt bei Bedarf eine entsprechende Behandlung einleiten.
Fragen Sie uns!
Insbesondere bei den verschiedenen PAP-II-Befunden kann sich die Vorgehensweise je nach individueller Situation der Frau unterscheiden. Gerne informieren unsere Ärztinnen und Ärzte Sie dazu kostenfrei:
- telefonisch täglich von 8 bis 20 Uhr, unter 0800 420 30 40
- über ein datensicheres Kontaktformular oder per E-Mail an krebsinformationsdienst@dkfz.de
Pap IIID: Deutliche Zellveränderungen, aber kein Krebs
Es liegen leichte bis mittelschwere Veränderungen der Schleimhautzellen vor, also eindeutige Dysplasien. Daher ist der Befund mit dem Buchstaben D gekennzeichnet.
Pap IIID heißt aber auch: Noch liegt keine Krebserkrankung vor, die Zellveränderungen können sich immer noch von alleine zurückbilden. Es bleibt aber ein Risiko, dass sich die Vorstufen zu einem bösartigen Tumor entwickeln.
Pap IIID wird noch einmal untergliedert in Pap IIID1 und Pap IIID2, abhängig von der Schwere der Veränderungen.
Pap IIID1: Abhängig davon, wie alt die Frauen sind, wie stark die Zellen verändert sind und wie – bei über 35-Jährigen – das Ergebnis des HPV-Tests im Rahmen des Screenings ausgefallen ist, wird unterschiedlich vorgegangen.
- Möglich sind kurzfristigere Kontrollen im Abstand von 6 bis 12 Monaten mit PAP-Abstrichen und/oder HPV-Tests oder eine Scheidenspiegelung (Kolposkopie) innerhalb von 3 Monaten.
Pap IIID2: Die Zellveränderungen sind bereits etwas schwerer ausgeprägt.
- Zur Abklärung sollte – unabhängig von Ergebnis des HPV-Tests – innerhalb von 3 Monaten eine Scheidenspiegelung durchgeführt werden. Zur Kolposkopie überweisen viele Frauenärzte in eine spezialisierte Dysplasiesprechstunde, Dysplasieeinheit oder ein Dysplasiezentrum.
Fragen Sie uns!
Insbesondere bei einem PAP-IIID1-Befund kann sich die Vorgehensweise je nach individueller Situation der Frau unterscheiden. Gerne informieren unsere Ärztinnen und Ärzte Sie dazu kostenfrei:
- telefonisch täglich von 8 bis 20 Uhr, unter 0800 420 30 40
- über ein datensicheres Kontaktformular oder per E-Mail an krebsinformationsdienst@dkfz.de
Pap III: Unklare Veränderungen
Pap III: Wie aussagekräftig ist der Befund?
Bei Pap III ist nicht sicher, was sich hinter dem auffälligen Befund tatsächlich verbirgt.
Bei Pap III handelt es sich um einen unklaren Befund, dessen Ursache erst durch weitere Untersuchungen festgestellt werden kann. Die Zellen sind deutlich auffällig und stärker verändert als bei einem Pap II. Es kann aber auch sein, dass nur das Probenmaterial ungewöhnlich schlecht erhalten ist.
Daher können die Untersucher im Labor nicht beurteilen, ob eine einfache Zellveränderung oder Dysplasie, eine Krebsvorstufe oder bereits Krebs im Frühstadium vorliegt. Selbst ein bösartiger Tumor, der bereits in umliegende Gewebe eingewachsen ist, ist nicht sicher auszuschließen.
- Um dies zeitnah zu klären, wird eine Scheidenspiegelung (Kolposkopie) innerhalb von 3 Monaten empfohlen.
Pap IV: Krebsvorstufen, Krebs im Frühstadium oder invasives Karzinom sind möglich
Die Wahrscheinlichkeit ist – unabhängig von Ergebnis des HPV-Tests – hoch, dass es sich um unmittelbare Vorstufen von Gebärmutterhalskrebs handelt, und es ist nicht auszuschließen, dass schon ein Karzinom vorliegt.
Den Befund Pap IV unterteilen Fachleute weiter in Pap IVa und Pap IVb. Außerdem ergänzen sie, aus welchem Gewebe die Zellen entstanden sind.
Pap IVa bedeutet, dass der Verdacht auf eine schwere Gewebeveränderung oder auf Krebs im Frühstadium (In-situ-Karzinom) besteht.
Pap IVb bedeutet, dass sich die Krebszellen eventuell schon ausgebreitet haben, auch wenn der Befund ebenfalls auf eine Krebsvorstufe oder ein Karzinom im Frühstadium hinweist.
- Um die Diagnose abzusichern, ist die Untersuchung einer größeren Gewebeprobe wichtig. Sie lässt sich bei einer sofortigen Scheidenspiegelung (Kolposkopie) gewinnen. Bei Pap IV überweisen viele Frauenärzte in eine Dysplasiesprechstunde oder die Ambulanz einer spezialisierten Frauenklinik.
Pap V: Krebsdiagnose sehr wahrscheinlich
Bei Pap V sind Zellen eines bösartigen Tumors nachweisbar. Die Wahrscheinlichkeit ist sehr hoch, dass dieser Tumor nicht mehr auf die oberflächliche Schleimhaut des Gebärmutterhalses begrenzt ist.
Dennoch gilt: Der Befund der Abstrichuntersuchung allein ist keine Krebsdiagnose. Das gilt auch, wenn sich bei betroffenen Frauen schon bei der gynäkologischen Untersuchung erkennen lässt, dass es deutliche Veränderungen am Gebärmutterhals gibt.
- Deshalb folgt auf einen Pap V-Befund zunächst die Untersuchung einer größeren Gewebeprobe. Ärzte entnehmen sie bei einer sofortigen Scheidenspiegelung (Kolposkopie). Auch bei diesem Befund können Frauen zur weiteren Abklärung in eine Dysplasiesprechstunde gehen.
Befund abklären: Dysplasiesprechstunde, -einheit, -zentrum

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Nach der Früherkennungsuntersuchung informieren Frauenärztin oder Frauenarzt in der Regel nur über das Ergebnis, wenn etwas auffällig war. Dann erläutern sie auch, wie es weitergeht. Je nach Befund können Arzt oder Ärztin an eine sogenannte Dysplasiesprechstunde, Dysplasieeinheit oder ein Dysplasiezentrum überweisen.
Diese befinden sich in Frauenkliniken der Universitäten und anderen größeren Frauenkliniken. In vielen Städten gibt es zudem spezialisierte Frauenarztpraxen mit Dysplasiesprechstunden.
In einem solchen Zentrum arbeiten Ärzte mit viel Erfahrung darin, Abstriche oder Gewebeproben zu entnehmen sowie Veränderungen am Gebärmutterhals zu beurteilen und zu behandeln.
Dysplasiesprechstunden, -zentren und -einheiten
- Unter www.dysplasieportal.de finden sich Zentren mit besonderer Spezialisierung auf die Untersuchung und Behandlung von Krebsvorstufen am Gebärmutterhals. Die Listen sind für Dysplasiesprechstunden und Dysplasieeinheiten getrennt zugänglich und jeweils nach Postleitzahl geordnet, darunter sind sowohl spezialisierte Arztpraxen wie auch Klinikambulanzen.
- Geeignete Anlaufstellen sind aber auch alle größeren gynäkologischen Krebszentren oder Frauenkliniken mit Erfahrung, die Patientinnen auch ambulant betreuen können. Auf der Internetseite www.oncomap.de kann man nach solchen Zentren suchen.
Kolposkopie und Biopsie
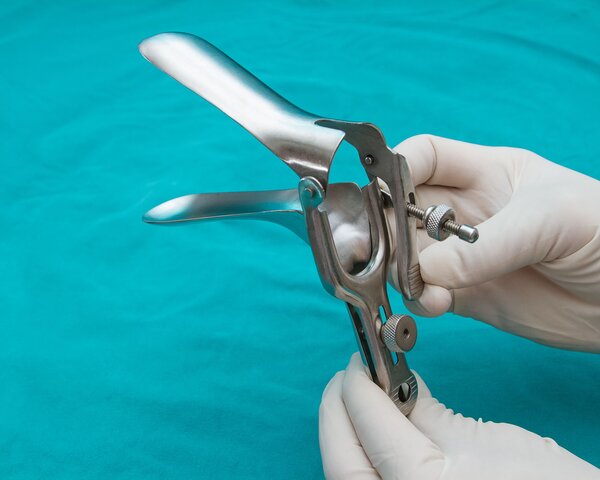
Bei einem auffälligen Ergebnis des Pap-Tests kann je nach Befund eine erweiterte gynäkologische Untersuchung folgen. Sie zeigt, wie weit Veränderungen am Gebärmutterhals fortgeschritten sind und ob sie sich auf umliegende Regionen ausgebreitet haben. Die Ärztin oder der Arzt führt dabei eine Scheidenspiegelung durch, eine sogenannte Kolposkopie.
Kolposkopie: Scheidenspiegelung

Bild: © Try_my_best, Shutterstock
Die einfache Kolposkopie können viele niedergelassene Frauenärzte selbst durchführen. Je nach Situation ist jedoch auch eine Überweisung in eine spezialisierte Dysplasie-Einrichtung möglich: Dort haben die Ärzte und Ärztinnen viel Erfahrung mit dem Vergleich von gesundem und verändertem Gewebe. Diese Untersuchung heißt auch "Differentialkolposkopie".
Die Untersuchung kann ambulant durchgeführt werden. Eine besondere Vorbereitung ist nicht notwendig. Jüngere Frauen sollten nur bei der Terminabsprache darauf achten, dass die letzte Regelblutung sicher beendet ist.
Bei der Kolposkopie spüren Frauen kaum einen Unterschied zu einer normalen gynäkologischen Untersuchung. Was anders ist: Arzt oder Ärztin begutachten die Schleimhaut nicht mit bloßem Auge, sondern nutzen dazu eine Art Lupe mit einer Lichtquelle. Das Gerät selbst muss dazu nicht in die Scheide eingeführt werden.
Um veränderte Zellen besser erkennen zu können, wird der Gebärmutterhals unter Umständen mit verschiedenen Flüssigkeiten betupft. Infrage kommen eine verdünnte Essiglösung oder eine Jodlösung: Kranke Zellen verfärben sich anders als gesunde Schleimhaut. Davon spüren Frauen in der Regel kaum etwas.
Biopsie: Gewebeentnahme
Abstrich oder Biopsie?
Beim Pap-Abstrich werden nur oberflächliche Zellen der Schleimhaut am Gebärmutterhals gewonnen. Bei einer Biopsie lässt sich etwas mehr Gewebe entnehmen, auch aus tieferen Schichten. Dadurch wird die Beurteilung zuverlässiger.
Sind bei der Kolposkopie Veränderungen aufgefallen? Dann knipst die Ärztin oder der Arzt mit einer kleinen Zange ein Gewebestückchen aus den verdächtigen Bereichen an Muttermund und Gebärmutterhals. Diese Entnahme heißt daher auch Knipsbiopsie.
Die Biopsie ist an sich kaum schmerzhaft, der Gebärmutterhals ist sehr unempfindlich. Frauen, die die Untersuchung trotzdem als sehr unangenehm empfinden oder bei früheren Untersuchungen Schmerzen hatten, sollten ihre Ärztin oder ihren Arzt darauf ansprechen. Dann ist eventuell eine örtliche Betäubung möglich.
Das entnommene Gewebe wird anschließend in einem spezialisierten Labor sehr genau unter dem Mikroskop begutachtet. Man spricht auch von feingeweblicher oder histologischer Untersuchung. Bis der Befund vorliegt, können einige Tage vergehen.
Die Biopsie ist kein großer Eingriff. Trotzdem sollten Frauen danach für einige Tage auf Geschlechtsverkehr, Vollbäder oder Schwimmen verzichten. Leichte Blutungen oder rötlicher Ausfluss sind möglich. Statt Tampons sollte man Binden oder Slipeinlagen verwenden. Treten allerdings Schmerzen oder stärkere Blutungen auf, ist es ratsam, sofort zur Ärztin oder zum Arzt zu gehen.
CIN-Befund: Wie geht es weiter?
Die Gewebeuntersuchung zeigt, ob eine Veränderung am Gebärmutterhals vorliegt, beispielsweise eine Krebsvorstufe. Sind die Veränderungen auf die Schleimhaut begrenzt, dann bezeichnen Fachleute sie als zervikale intraepitheliale Neoplasien (CIN, englisch: cervical intraepithelial neoplasia).
Der CIN-Befund ist nicht zu verwechseln mit dem Pap-Befund: Beim Pap-Abstrich werden oberflächlich abgestrichene Zellen untersucht, die Befunde sind ein Hinweis auf Veränderungen. Bei der Biopsie wird dagegen so viel Gewebe entnommen, dass sich Ärztinnen und Ärzte ein Bild machen können, wie fortgeschritten die Veränderung tatsächlich ist.
Weiter fortgeschrittene Veränderungen
Gehen die Gewebeveränderungen über die Schleimhaut hinaus und sind sie in das darunterliegende Muskelgewebe vorgedrungen? Dieser Befund gilt als Gebärmutterhalskrebs im engeren Sinn. Für betroffene Frauen hat der Krebsinformationsdienst eigene Texte zusammengestellt.
Befund CIN 1 oder CIN 2: Zunächst Kontrolle
CIN 1 sind leichtere, CIN 2 mittelschwere Zellveränderungen. Diese Vorstufen entwickeln sich nicht zwangsläufig zu einem bösartigen Tumor des Gebärmutterhalses weiter. Sie sind aber ein Warnzeichen.
Wichtig ist deshalb regelmäßige Kontrolle. Frauen sollten bei diesen Befunden etwa alle 6 Monate zur Ärztin oder zum Arzt gehen. Diese führen erneut eine Kolposkopie mit Pap-Abstrich und HPV-Test durch, falls notwendig auch eine Biopsie.
Zeigte ein vorheriger Pap-Abstrich allerdings schon weiter fortgeschrittene Veränderungen an, dann kann auch eine Ausschabung der Schleimhaut des Gebärmutterhalses sinnvoll sein. Je nach Vorbefund kommt bei CIN 1 auch eine weitere Kontrolle erst nach 12 Monaten infrage.
Wenn die Veränderungen auch nach 2 bis 4 Kontrolluntersuchungen weiter bestehen bleiben: Dann ist es wenig wahrscheinlich, dass sie sich von allein zurückbilden – vor allem, wenn es Anzeichen für eine anhaltende HPV-Infektion gibt. Das Risiko steigt, dass sich aus einer solchen Vorstufe tatsächlich Gebärmutterhalskrebs entwickelt. Ärztinnen oder Ärzte raten deshalb den meisten Patientinnen in dieser Situation, die Veränderungen am Muttermund entfernen zu lassen, mehr dazu im Abschnitt Konisation.
Können Frauen selbst etwas tun, um die Ausheilung zu fördern? Fachleute diskutieren, ob der Schutz vor weiteren Infektionen oder Reizungen eine Rolle spielen könnte: Untersuchungen zeigen, dass sich bei regelmäßiger Verwendung von Kondomen CIN1- oder CIN2-Befunde häufiger zurückbilden, als bei ungeschütztem Geschlechtsverkehr.
Wie sicher ist dieser Schutz? Die bisher vorliegenden Daten reichen noch nicht aus, um Kondome uneingeschränkt bei auffälligen Pap- oder CIN-Befunden zu empfehlen. Deshalb gilt: Auf keinen Fall sollte man auf die regelmäßige Kontrolle des Befunds bei der Frauenärztin oder beim Frauenarzt verzichten.
CIN 3: Besser gleich Behandlung
CIN 3 sind weiter fortgeschrittene Zellveränderungen, die sich mit hoher Wahrscheinlichkeit zu Krebs entwickeln. Dazu gehören auch frühe Tumoren, sogenannte in-situ Karzinome (carcinoma in situ, abgekürzt CIS), die noch auf die oberen Gewebeschichten begrenzt sind.
Wie hoch ist die Chance, dass sich ein CIN 3-Befund wieder zurückbildet? Ganz ausgeschlossen scheint das nicht zu sein, vor allem bei Frauen bis 25 Jahren. Daher können sie mit ihrer Ärztin oder ihrem Arzt besprechen, ob zunächst abgewartet und kontrolliert werden kann.
Bei Frauen über 25 ist es nicht sehr wahrscheinlich, dass die Veränderungen von selbst wieder ausheilen. Ärztinnen oder Ärzte raten betroffenen Frauen deshalb zu einer baldigen Behandlung, mehr dazu im nächsten Abschnitt.
Konisation: Veränderungen entfernen
Konisation
Die Konisation ist eine wenig belastende Operation an Muttermund und Gebärmutterhals.
Bei einer Konisation wird das erkrankte Gewebe aus dem Gebärmutterhals ausgeschnitten. Die restliche Gebärmutter bleibt davon unberührt. Die Konisation ist also nicht zu verwechseln mit der Entfernung des kompletten Gebärmutterhalses oder gar der Entfernung der gesamten Gebärmutter, der Hysterektomie.
Ablauf einer Konisation
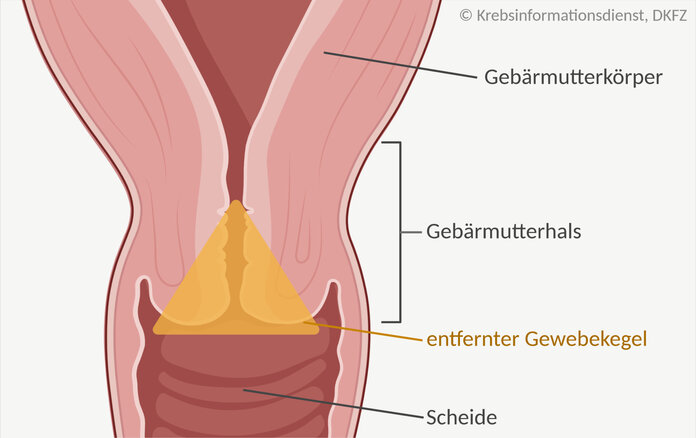
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Zur Konisation überweisen Frauenärztinnen und Frauenärzte in der Regel in eine Frauenklinik mit viel Erfahrung in der Diagnose und Behandlung von Krebsvorstufen, eine sogenannte Dysplasie-Einrichtung. Häufig kann der Eingriff ambulant durchgeführt werden, manche Frauen müssen eine Nacht im Krankenhaus bleiben.
Der Eingriff selbst ist wenig belastend und dauert meist weniger als eine halbe Stunde. Frauen erhalten je nach Situation eine örtliche Betäubung, eine Kurznarkose oder seltener eine Vollnarkose. Der Operateur schneidet das erkrankte Gewebe in einem kleinen Kegel aus dem Gebärmutterhals aus. Dabei achtet er darauf, dass ein Randsaum von gesundem Gewebe mit entfernt wird: So ist sichergestellt, dass die Wahrscheinlichkeit eines Rückfalls so niedrig wie möglich bleibt.
Es gibt verschiedene Techniken zum Ausschneiden des Gewebes: Häufig setzen Ärzte die sogenannte "Schlingenkonisation" ein. Dabei verwendet der Arzt oder die Ärztin eine Elektroschlinge. Auch mithilfe eines Laserstrahls kann man das Gewebe entfernen. Nur bei manchen Frauen benutzen die Operateure ein Skalpell, dann spricht man von einer "Messerkonisation".
Seltener kommen Techniken infrage, bei denen das Gewebe nicht ausgeschnitten, sondern zerstört wird. Ein Beispiel ist die sogenannte Laservaporisation, bei der das Gewebe mithilfe eines Lasers verdampft wird. Nachteil dieser Methoden: Es ist es nicht mehr möglich, die Zellen im Nachhinein unter dem Mikroskop zu beurteilen.
Je nach Situation schabt die Ärztin oder der Arzt mit einem scharfen Löffel noch das Innere des Gebärmutterhalses aus: So soll verhindert werden, dass eventuell in den Zervikalkanal reichende Zellveränderungen übersehen werden. Zur genaueren Diagnose kommt das entfernte Gewebe zur Untersuchung ins Labor. Die Befunde liegen meist innerhalb weniger Tage vor.
Sollten Frauen die Gebärmutter nicht besser ganz entfernen lassen, wenn sie keine Kinder mehr bekommen möchten? Aus medizinischer Sicht ist das nicht notwendig. Anders sieht es höchstens aus, wenn eine Frau bereits mehrfach Veränderungen am Gebärmutterhals hatte und keine erneute Konisation mehr möchte, oder wenn zusätzlich andere Erkrankungen die Entfernung des Uterus notwendig machen.
Nebenwirkungen und Folgen der Konisation
Nach der Konisation sollten Frauen sich etwa 1 Woche körperlich schonen. Für etwa 4 Wochen sollen sie auf Schwimmen, Vollbäder, Saunabesuche, Tampons und Geschlechtsverkehr verzichten. Duschen ist dagegen ab dem ersten Tag nach der Operation erlaubt. Über weitere Verhaltensregeln informieren die behandelnden Ärzte.
Mögliche Nachwirkungen der Konisation sind leichte Schmerzen und Blutungen unmittelbar nach der Operation. Nach etwa einer Woche, wenn der Wundschorf abgestoßen wird, kann es erneut zu leichten Blutungen oder rötlichem Ausfluss kommen. Bei stärkeren Blutungen sollten Frauen sofort zur Ärztin oder zum Arzt gehen.
Die meisten Frauen haben einige Wochen nach dem Eingriff keine Probleme mehr. Selten, aber nicht gänzlich ausgeschlossen ist langfristig eine Verengung oder Vernarbung des äußeren Muttermunds. Bei betroffenen Frauen kann dies bei einer späteren Geburt den Geburtsverlauf verzögern. Musste die Zervix sehr verkürzt werden, steigt das Risiko für spätere Frühgeburten.
Kontrolle wichtig: Wie geht es nach der Konisation weiter?
Wurde alles kranke Gewebe durch eine Konisation "im Gesunden" entfernt? Das zeigt die Aufarbeitung des entnommenen Gewebekegels im Labor und die Begutachtung unter dem Mikroskop.
Nach einer vollständigen Entfernung ist keine weitere Behandlung mehr erforderlich. Bei betroffenen Frauen ist dann meist auch die Infektion mit humanen Papillomviren beseitigt. Dennoch sollten Patientinnen nach einer Konisation nach 6, 12 und 24 Monaten zur Nachkontrolle gehen. Dabei macht die Ärztin oder der Arzt einen Pap-Abstrich und einen HPV-Test.
Sind die Ergebnisse unauffällig? Dann reichen auf Dauer die regelmäßigen Besuche beim Frauenarzt zur Früherkennung aus. Heute weiß man: Fällt das Ergebnis des nächsten HPV-Tests negativ aus, müssen auch langfristig nur wenige Frauen mit einem Rückfall rechnen. Das gilt selbst dann, wenn die Schnittränder des entfernten Gewebsstückes nicht frei von veränderten Zellen waren.
Ist der Pap-Test auffällig oder lassen sich die krebsfördernden HPV-Erreger nach einer Konisation noch nachweisen? Dann müssen die Ärzte eine weitere Kolposkopie durchführen und Gewebe entnehmen, das dann im Labor untersucht wird.
Rückfall: Erneute Konisation möglich
Zeigen sich bei der Kontrolluntersuchung erneut Gewebeveränderungen, dann ist eine weitere Konisation möglich. Wichtig ist das vor allem dann, wenn die Familienplanung noch nicht abgeschlossen ist. Können Ärztin oder Arzt das erkrankte Gewebe vollständig zu entfernen, kann die Gebärmutter erhalten bleiben.
Bei fortschreitenden Gewebeveränderungen oder mehreren Rückfällen gelingt das allerdings nicht mehr: Das Risiko steigt, dass sich die Erkrankung so nicht mehr unter Kontrolle bringen lässt. Betroffene Frauen müssen damit rechnen, dass bei ihnen die Gebärmutter ganz oder teilweise entfernt werden muss.
Kinderwunsch nach Krebsvorstufen
Konisation auch bei Kinderwunsch?
In einem Gespräch klären Arzt oder Ärztin über mögliche Risiken auf.
Krebsvorstufen, die sich von alleine zurückgebildet haben, sprechen nicht gegen eine Schwangerschaft. Auch wenn eine Konisation notwendig war, können die meisten Frauen schwanger werden und ein Kind austragen. Das gilt auch dann, wenn der Eingriff wiederholt werden musste. Allerdings steigt mit jeder Verkürzung des Gebärmutterhalses das Risiko einer Frühgeburt an.
- Wenn Sie schwanger sind, sollten Sie die Ärztin oder den Arzt beim ersten Schwangerschaftsvorsorge-Termin auf die Konisation hinweisen.
Behandlung während der Schwangerschaft: Nur bei Verdacht auf Krebs
Was gilt, wenn während einer Schwangerschaft verdächtige Zellveränderungen auftreten? Betroffen sind laut Statistik bis zu 5 von 100 Frauen, die ein Kind erwarten. Der Pap-Abstrich lässt sich bei ihnen allerdings schwerer beurteilen: Der veränderte Hormonspiegel verändert auch die Beschaffenheit des Gewebes am Gebärmutterhals. Daher raten Fachleute bei auffälligen Befunden zur Überweisung in eine Dysplasiesprechstunde, zur Kontrolle.
Bestätigt sich der Verdacht, sind eine Kolposkopie und bei Bedarf eine Biopsie sinnvoll. Die Schwangerschaft ist dadurch nicht gefährdet.
Was tun, wenn sich ein auffälliger CIN-Befund ergibt? Die Wahrscheinlichkeit, dass sich solche Dysplasien nach der Geburt zurückbilden, ist hoch. Sie hängt allerdings auch davon ab, wie fortgeschritten der CIN-Befund ist. Auch wenn der Befund normalerweise eine sofortige Behandlung notwendig macht: Bei Schwangeren werden die Ärzte versuchen, die Geburt abzuwarten, bevor sie mit einer Behandlung beginnen.
Wie riskant dies für die Patientin ist, ob eine natürliche Geburt möglich bleibt oder ein Kaiserschnitt notwendig wird, ob das Kind eventuell sogar früher zur Welt kommen muss – dies sind Fragen, die betroffene Frauen nur individuell mit ihren behandelnden Ärzten besprechen sollten.
Und wenn sich bei der Untersuchung zeigt, dass womöglich keine Krebsvorstufe, sondern Krebs vorliegt? Davon sind rein statistisch nur sehr wenige Frauen betroffen. Auch hier gilt: Wenn es medizinisch vertretbar erscheint, werden die Ärzte versuchen, die Therapie zumindest solange aufzuschieben, bis das Kind lebensfähig ist, mehr dazu im Text "Gebärmutterhalskrebs: Behandlungsmöglichkeiten".
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Quellen und weiterführende Informationen
Leitlinien und Fachempfehlungen
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Prävention des Zervixkarzinoms, Langversion 1.1, 2020, AWMF Registernummer: 015/027OL. Aufgerufen am 31.10.2024
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Diagnostik, Therapie und Nachsorge der Patientin mit Zervixkarzinom, Langversion, 2.2, 2022, AWMF-Registernummer: 032/033OL. Aufgerufen am 31.10.2024
Die Münchner Nomenklatur III für die gynäkologische Zytodiagnostik der Zervix ab 1. Juli 2014 ist das für die gynäkologische Zytodiagnostik gebräuchliche Schema einer einheitlichen Befundwiedergabe. Sie wurde unter dem Dach der Koordinationskonferenz Zytologie (KoKoZyt) von an der zytologischen Diagnostik beteiligten Fachgesellschaften und Berufsverbänden erarbeitet.
Übersichtsarbeiten und Fachartikel (Auswahl)
Fehm TN, Wimberger P, Solomayer EF, Stübs FA, Beckmann, MW. Management von Zervixdysplasien und Zervixkarzinom in der Schwangerschaft. TumorDiagnostik & Therapie 2022; 43(03): 167-179, doi 10.1055/a-1738-6512.
Gajjar K, Martin-Hirsch PP, Bryant A, Owens GL. Pain relief for women with cervical intraepithelial neoplasia undergoing colposcopy treatment. Cochrane Database Syst Rev. 2016 Jul 18;7:CD006120. doi: 10.1002/14651858.CD006120.pub4.
Griesser H, Marquardt K, Jordan B, Küppers V, Gieseking F, Kühn W (für die Koordinationskonferenz Zytologie). Zervix-Zytologie: Das Prozedere bei auffälligen Befunden - Kommentar zur Münchner Nomenklatur III. Frauenarzt 2015; 56 (1): 10-13.
Hilal Z, Tempfer C, Schiermeier S, Reinecke J, Ruppenkamp C, Hilal Z. Progression oder Regression? – Stärken und Schwächen der neuen Münchner Nomenklatur III für die Zervixzytologie. Geburtshilfe Frauenheilkd 2015; 75(10): 1051-1057. doi: 10.1055/s-0035-1557904.
Luyten A, Petry KU. Wertigkeit der HPV-Testung zur Triage unklarer zytologischer Befunde der Gruppen Pap II-p, Pap III und Pap IIID – Ergebnisse zweier Langzeitstudien. Geburtshilfe Frauenheilkd 2015; 75(10): 1058-1062. doi: 10.1055/s-0035-1557841
McGee AE, Alibegashvili T, Elfgren K, Frey B, Grigore M, Heinonen A, Jach R, Jariene K, Kesic V, Küppers V, Kyrgiou M, Leeson S, Louwers J, Mazurec M, Mergui J, Pedro A, Šavrova A, Siegler E, Tabuica U, Trojnarska D, Trzeszcz M, Turyna R, Volodko N, Cruickshank ME; European Federation for Colposcopy and Pathology of the Lower Genital Tract (EFC) and the European Society of Gynaecological Oncology (ESGO). European consensus statement on expert colposcopy. Eur J Obstet Gynecol Reprod Biol. 2023 Nov;290:27-37. doi: 10.1016/j.ejogrb.2023.08.369.
Perkins RB, Wentzensen N, Guido RS, Schiffman M. Cervical Cancer Screening: A Review. JAMA. 2023 Aug 8;330(6):547-558. doi: 10.1001/jama.2023.13174.
Zaccarini F, Sanson C, Maulard A, Schérier S, Leary A, Pautier P, Chargari C, Genestie C, Gouy S, Morice P. Cervical Cancer and Fertility-Sparing Treatment. J Clin Med. 2021 Oct 21;10(21):4825. doi: 10.3390/jcm10214825.